Дочке 6,5 мес и сегодня заметила выделения из влагалища зеленоватого цвета.
И эта слизь постоянно , как попукает. ....
После покак мою попу. Т к загородном и вода не очень, обрабатывать миромистином.
Будем искать врача.
А пока може которы...
Дочке 6,5 мес и сегодня заметила выделения из влагалища зеленоватого цвета.
И эта слизь постоянно , как попукает. ....
После покак мою попу. Т к загородном и вода не очень, обрабатывать миромистином.
Будем искать врача.
А пока може которы...
Девочки, ситуация не из простых.
Если кратко, то я лечу бак.вагиноз и нарушение микрофлоры влагалища уже 11 лет. Любого лечения хватает максимум на 1 неделю, а затем зеленоватые выделения появляются снова. Кроме выделений ничего никогда не беспокоило( ни зуда, ни жжения, ни боли), в мазках было всегда много лейкоцитов, и полное отсутсвие
С самого начала беременности появилась молочница. Так бывает из-за действия прогестерона, сказала гинеколог, и назначила пимафуцин на втором приёме. После окончания лечения перешло в кольпит. Мы бесконечно меняли препараты, а кольпит бесконечно возвращался. Я пробовала платно сдавать посев из влагалища с чувствительностью, но мне отказали в связ
Всем добрый вечер!
Потеряли нашу девочку ровно в 20 недель. Я не ожидала. Я думала, что после 1 триместра уже можно не переживать.
ЭКО. С самого начала находили гематому и сильный тонус. Потом - частичное предлежание хориона. Месяце на 3 начало мазать. Врачи говорили, что это из-за частичного перекрытия зева, такое может быть, это норма, лишь бы не лилось ал
Девочки, очень трепетно отнеслась к своему здоровью после родов каждый месяц гоняю на узи, . Было очень конечно все странно, будто месячные начались в 2 месяца (я на гв), но сейчас их точно нет. На узи изначально была жидкость в матке, а сейчас только оста...
Прозрачные тянущиеся, слизистые выделения, похожие на яичный белок, чаще обильные - период перед овуляцией, норма.
Несколько дней назад появился зуд (но не сильный) и выделения, белые хлопья, как при молочнице. Ну думаю, началось, т.к. лет 5 назад постоянно страдала от молочницы. Вчера заметила, что выделений стало больше, засунула палец во влагалище, а там просто ОЧ...
Девочки, подскажите, может сталкивались с таким. Вчера заметила у себя немного зеленоватый оттенок выделений, они вообще-то белые, светлые, но с салатовым оттенком. Причем не все время, а пару раз за день такое заметила. Никаких сопутствующих симптомов. Типа бо...
Бактериальный вагиноз – это нарушение микроэкосистемы влагалища с резким снижением или полным исчезновением молочно-кислых бактерий и выраженным увеличением (в сотни и тысячи раз) количества условно-патогенной микрофлоры. Редко проявляется воспалением. Одно из наиболее распространенных заболеваний среди женщин репродуктивного возраста. Случайно диагностируется в 17-37% случаев, у женщин с обильными и длительными белями – в 95% случаев, а у беременных в 15-37% случаев.
Какие бактерии заселяют влагалище в норме?
95-98% – лактобактерии. Подавляющее большинство – это лактобациллы или палочки Дедерляйна, но кроме них существует еще порядка 40 видов ацидофильных бактерий, также выполняющих функцию защиты.
2-5%2,3 составляет условно-патогенная флора, которая в норме не приносит абсолютно никакого вреда женскому организму. Количество видов, относящихся к условно-патогенной микрофлоре огромно, и у каждой женщины свой «набор», но существует около десятка микроорганизмов, присутствующих у каждой, и они обязательно проявляют себя при дисбактериозе. Основной бактерией является Gardnerella vaginalis – она обязательно появляется при всех вагинозах у всех женщин. Считается своеобразным маркером и именно на ней основаны многие лабораторные анализы.
Как должно быть в норме?
В норме лактобациллы расщепляют гликоген из клеток плоского эпителия выстилающего влагалище до молочной кислоты и перекиси водорода, создавая кислую среду рН до 3,8 – 4,5. Кислая среда является оптимальной для роста молочно-кислых бактерий и губительной для условно-патогенной флоры. Постоянно поддерживаемый уровень рН является залогом чистоты влагалища.
Колонии лактобактерий вместе с продуктами своей жизнедеятельности образуют биопленку – гликокаликс, который выстилает влагалище изнутри и защищает его.
Как меняется соотношение полезных и вредных бактерий во время беременности
Как было написано выше, лактобациллы расщепляют гликоген из клеток плоского эпителия влагалища, который выполняет барьерную функцию. Но эти клетки имеют определенную продолжительность жизни, связанную с гормональными изменениями в организме женщины.
Во время беременности, под влиянием гормонов желтого тела клеток плоского эпителия становится особенно много. Практически нескончаемый запас гликогена, растет численность лактобацилл, снижается количество условно-патогенной микрофлоры, а уровень рН становится еще меньше. Организм пытается сделать все возможное, чтобы к моменту рождения ребенка, родовые пути были максимально чистыми, и он познакомился со здоровой молочно-кислой флорой, которая и поселится в его кишечнике.
Казалось, бы, все должно быть хорошо, но на самом деле, сильно кислая среда, в 30% случаев стимулирует рост некоторых форм транзиторных инфекций (условно-патогенных), таких как дрожжеподобные грибы кандида, микоплазма, уреаплазма и др4,5.
Что происходит при бактериальном вагинозе?
При воздействии одного из пусковых механизмов, во влагалище снижается количество лактобацилл. Уровень молочной кислоты стремительно падает, повышается рН, начинает размножаться условно-патогенная микрофлора, в первую очередь гарднерелла, что еще больше угнетает жизнедеятельность молочно-кислых бактерий. Получается «порочный круг», результатом которого становится либо полная гибель лактобацилл, либо их наличие не более 30%. Бурное развитие Gardnerella vaginalis создает благоприятные условия для роста массы других патогенных микроорганизмов, каждый из которых дает какие-то свои определенные симптомы.
Таким образом, бактериальный вагиноз, это заболевание, вызываемое многими формами микробов, а не только гарднереллой, как считалось до недавнего времени. Хотя Gardnerella vaginalis и является доминирующим инфекционным агентом. Сам по себе бактериальный вагиноз не несет угрозы женскому здоровью, но годами, скапливаясь в большом количестве условно-патогенная микрофлора, создает условия для развития воспалительных процессов в органах малого таза. Женщины с вагинозами легче заражаются венерическими заболеваниями, в том числе и ВИЧ – инфекции, они тяжело вынашивают беременность и часто
Симптомы бактериального вагиноза у беременных
·Обильные бели, иногда серого цвета. Если заболевание продолжается годы, могут приобретать зеленовато-желтый цвет. Пенистые, липкие и тягучие.
·Характерный рыбный запах, который усиливается после полового акта, в частности после контакта со спермой.
·Диспареуния – боль при половом акте.
·Боли внизу живота, при отсутствии каких-то других воспалительных процессов в органах малого таза и гипертонуса матки.
·Зуд, жжение, нарушение мочеиспускания встречаются крайне редко, поэтому заболевание диагностируется поздно и успевает доставить ряд неприятных моментов.
Что приводит к развитию бактериального вагиноза
·Снижение иммунитета
·Системная и местная антибиотикотерапия
·Эндокринные заболевания, чаще всего сахарный диабет
·Лечение гормональными и цитостатическими препаратами
·Пороки развития половых органов
·Анемии различного генеза
·Пренебрежение элементарными правилами гигиены
·Гипотеза о передаче бактериального вагиноза половыми партнерами не подтверждена клинически и бездоказательна.
Особенности течения бактериального вагиноза у беременных женщин
Бактериальный вагиноз при беременности очень коварен и таит в себе много подводных камней. В мазке влагалищного отделяемого могут быть обнаружены патогенные микроорганизмы, превышающие допустимый уровень, но при этом, женщина может не предъявлять абсолютно никаких жалоб, характерных для вагиноза. С недавних пор, принято считать, что лечить таких женщин не стоит, а просто наблюдать за динамикой развития. Вполне вероятно, что микроэкосистема влагалища с помощью гормонов беременности восстановится сама без вмешательства медиков. Но такие женщины временно относятся к группе повышенного риска из-за возможного Они должны чаще являться на прием к гинекологу и иметь домашний
Вторая категория женщин – с обильными выделениями из влагалища. Наиболее сложная в плане диагностики. В первую очередь потому, что во время беременности усиливаются физиологические выделения, которые могут стать причиной необоснованной тревоги и лечения. При обильных белях во время беременности следует провести дифференциальную диагностику между бактериальным вагинозом, кандидозом и

Если
Осложнения беременности при бактериальном вагинозе
·
·Воспалительные инфекционные осложнения после родов. С бактериальным вагинозом возникают в 3-6 раз чаще.
·Преждевременные роды. В норме внутренняя оболочка амниона перед родами выделяет специальные фосфолипазы, которые запускают процесс родов. А условно-патогенная флора, активно размножающаяся при бактериальном вагинозе, выделяет практически такие же фосполипазы, которые воспринимаются организмом как сигнал, что матка готова к родам. Поэтому роды могут начаться на любом сроке.
·Внутриутробное заражение плода. Заражение плода может произойти даже через неповрежденные плодные оболочки. Это связано с тем, что редокс-потенциал тканей значительно снижен, а рН влагалища увеличен, благодаря чему, бактерии легко «просачиваются» через оболочки. Это чревато дистресс-синдромом новорожденного (инфекция разрушает сурфактант легких), низкой массой плода и другими осложнениями вплоть до сепсиса.
Диагностика бактериального вагиноза
·При осмотре в зеркалах – пенистые, обильные выделения, липнущие к стенкам влагалища.
·Положительный аминный тест. При добавлении КОН во влагалищные выделения появляется резкий запах гнилой рыбы
·Определение кислотности влагалища. рН выше 4,5
·При кольпоскопии – очаги воспаления слизистой влагалища
·Посев на питательные среды с выявлением возбудителя.
·Исследование мазка. Основной момент – обнаружение большого количества ключевых клеток, резко сниженное количество лактобактерий и наличие транзиторной микрофлоры.
Трихомонадный вагинит у беременных
Трихомониаз – венерическое заболевание передающееся половым путем и нередко диагностирующееся у беременных женщин. Связано это с тем, что трихомониаз тяжело поддается лечению и быстро переходит в хроническую форму. Коварство трихомониаза заключается еще в том, что возбудителем заболевания являются простейшие, которые могут «заглатывать» гонококков, уреаплазм, хламидий и другую флору, «консервируя» ее на годы.
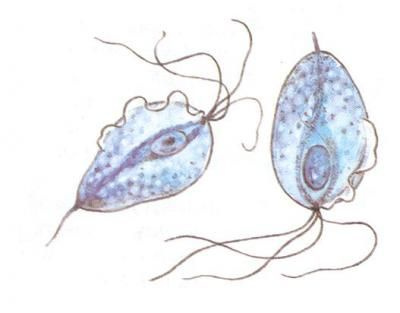
Женщина может годами не подозревать о том, что страдает трихомониазом, благополучно забыв о том, что когда-то его лечила. А во время беременности, на фоне гормонального всплеска и общего снижения иммунитета, хронический процесс переходит в острый. Трихомонады возвращаются к жизни вместе со всеми своими подопечными. Как правило, клинические проявления таких вагинитов стертые, часто напоминают обычный бактериальный вагиноз, а без дифференциальной диагностики и правильно назначенного лечения могут привести к тяжелым осложнениям.
Как отличить от бактериального вагиноза. Выделения пенистые, но не липкие, свободно вытекают из влагалища и имеют желтоватый оттенок. В отличие от вагиноза, есть зуд наружных половых органов, может быть жжение при мочеиспускании. Зуд не связан со временем суток. Вокруг входа во влагалище могут появиться остроконечные кондиломы.
Кандидозный вагинит у беременных
Развивается у 30% беременных на фоне сниженного иммунитета и резко сниженного рН влагалища. Вызывается дрожжеподобными грибами Candida albicans. Часто путают с бактериальным вагинозом, иногда отождествляя эти два заболевания. В течение беременности может рецидивировать неоднократно. Каждый раз требует лечения.

Как отличить от бактериального вагиноза.Выделения белые, творожистые с кислым запахом (при вагинозе запах гнилой рыбы). Есть зуд, преимущественно в вечернее и ночное время, усиливающийся после полового акта или приема горячей ванны.
Как отличить внезапные обильные выделения от
Если количество выделений увеличилось в одночасье – это говорит в пользу подтекания. Также при смене положения тела, выделений возможно станет больше. Но это не является точным диагностическим моментом. Поэтому для подтверждения или опровержения подозрений лучше всего обратится к врачу или воспользоваться домашней
Лечение бактериального вагиноза
Лечение индивидуально. Должно быть назначено только врачом после проведения всех диагностических мероприятий. Нельзя самостоятельно использовать лекарственные препараты для лечения бактериального вагиноза, так как это может только усугубить ситуацию, продлить лечение в дальнейшем и увеличить количество осложнений.
В современном акушерстве беременность считается доношенной в 38 недель. Вынашивание ребенка более 41.5 недели, считается перенашиванием. Таким образом, срочные, то есть произошедшие в срок роды укладываются в интервал от 270 до 290 дней. Однако, существуют женщины, которые рожают совершенно нормальных, здоровых и доношенных детей на сроке 36 или 42 недели. Причем, эти недели, можно отсчитывать по-разному, от непосредственной даты зачатия или от первого дня последней менструации. С учетом индивидуальных особенностей каждой женщины справедливее было бы говорить не о реальном сроке родов, а о наиболее вероятном интервале, когда они могут произойти. Этот интервал обычно варьируется в пределах от 2 до 5 недель, т.е. в сроки от 38 до 42 недель.
Отправляясь в роддом с неустановившейся родовой деятельностью, роженица рискует на несколько дней "застрять" в отделении патологии или быть подвергнутой немедленной стимуляции. Поэтому в роддом лучше ехать с уже установившейся родовой деятельностью. А чтобы уметь в этом сориентироваться, не всегда обязательно звать специалиста. Например, существует ряд явлений, сопровождающих последние недели беременности, которые называют предвестниками родов. Наличие одного или нескольких предвестников говорит о том, что роды уже скоро, и не стоит например, отправляться в гости за город, но и в роддом ехать пока рано.
Дорогие девочки!
Очень хочу поделиться с вами полезной статьёй одного замечательного доктора! Уверена, что многим пригодится эта информация и мы сможем избежать не мало ошибок, которые могут иметь печальные последствия.
Доктор Елена Березовская
"Во многих публикациях я пользуюсь понятием «коммерческого диагноза». Что это за понятие, введенное мной в терминологию медицины?
Понятие коммерческого диагноза
Коммерческий диагноз - это чаще всего ошибочный диагноз, который ставится умышленно или неосознанно и подвергает пациента длительному и необоснованному обследованию и лечению, сопровождается большими финансовыми расходами на оплату этих обследований и лечения. В народе такие диагнозы называют «выкачиванием денег». Обычно в навязывании коммерческого диагноза присутствуют запугивание, создание страха и психологической зависимости, зомбирование человека.
Коммерческие диагнозы - это не случайнось, а закономерность в современной медицине. Из-за низкой кадровой подготовки врачей коммерческие диагнозы стали доминировать в постсоветском здравоохранении. Они не только всегда неточные и/или ложные, но чрезмерное вмешательство в их диагностику и «избавление» от них может нанести непоправимый вред здоровью человека. Часто такие диагнозы ставятся только ради получения прибыли, особенно в частных клиниках, которые сотрудничают с частными лабораториями и аптеками, выплачивая друг другу «премиальные» за умение «выкачать с клиента по максимуму». Походы «больных» к врачам могут затягиваться на месяцы и годы.
Связь медицины и коммерции существует еще со времен Гиппократа. Многие врачи и знахари в те далекие времена занимались не только лечением больных, но и созданием собственных «лекарств», многие из которых не имели лечебного эффекта, а также могли быть вредными, вызывая отравление и даже смерть. «Эликисиры молодости» - это самые распространенные виды «лекарств», которые изготавливались и продавались многими врачами.
В каждой отрасли медицины есть свои коммерческие диагнозы, и нередко, проходя через разных специалистов, человек получает целый «букет» таких диагнозов. Они существуют в любой стране мира, но их появление чаще всего является результатом малограмотности врачей, отсутствия контроля врачебной практики со стороны соответствующих учреждений и органов, наличия большого влияния фармацевтических компаний на систему здравоохранения.
В ряде стран коммерческими стали целые отрасли медицины. Например, в развитых странах большинство окулистов перешло в частный сектор и занимается продажей очков или лазерной корректировкой зрения, ЛОР-специалисты заинтересованы только в продаже слуховых аппаратов, гинекологи предпочитают заниматься репродуктивными технологиями, большинство дерматологов работает в частных клиниках омоложения и проводит пластические операции, терапевты и семейные врачи предпочитают работать в клиниках по похудению, где пациентов учат не сбалансированному питанию и занятиям физкультуры, а загружают разного рода добавками и средствами «для похудения», и т.д.
В Северной Америке и Европе коммерческие диагнозы и медикаменты, которые назначаются для их лечения, называются в народе «блокбастерами» Это название произошло от общего названия категории самых популярных фильмов, приносящих их владельцам постоянную огромную прибыль. Наиболее распространенные коммерческие диагнозы - это депрессия, которую лечат антацидами вместо корректировки питания и перехода на здоровое сбалансированное питание, и ряд других диагнозов.
В советской медицине распространенными «коммерческими» диагнозами, по которым выдавались не только «липовые больничные», но и направления на бесплатный курортный или стационарный отдых (что называлось лечением), являлись дискинезия желчных путей (такой диагноз не признается в других странах),вегетативно-сосудистая дистония (тоже нигде не признается), неврозы (не имеющие ничего общего с истинными расстройствами психики и неврологическими заболеваниями). Этими диагнозами врачи пользуются до сих пор.
Особенность современных постсоветских коммерческих диагнозов в том, что они стали чрезвычайно агрессивными по вмешательству с целью обследования и якобы для лечения. Если американский «больной» будет сидеть годами на одном-двух лекарственных препаратах, украинский, российский и житель другой бывшей советской республики, будет проходить через волны то интенсивного обследования, то интенсивного лечения с применением 10-15 лекарственных препаратов, не считая разные процедуры и хирургические вмешательства.
В гинекологии тоже существует немало коммерческих диагнозов. Наиболее распространенные - это хламидиоз, уреаплазмоз/микоплазмоз, синдром поликистозных яичников, эндометриоз, «гормональный дисбаланс», гипоплазия матки, «нарушение менструального цикла», бесплодие, «гиперплазия эндометрия», «гиперандрогения», «лейкоцитоз», эрозия, спаечная болезнь, дисбактериоз влагалища, эндометрит и многие другие. Некоторые упомянутые состояния являются не диагнозами, а всего лишь признаками (симптомами), и далеко не болезни.
С одной стороны, действительно многие диагнозы существуют, но их постановка и/или назначение лечения сопровождаются грубыми ошибками. С другой стороны, такие диагнозы начали выставляться тотально, чуть ли не каждой второй женщине, в то время как истинная частота возникновения многих заболеваний очень низкая.
Еще одна особенность коммерческих диагнозов состоит в том, что их часто навязывают вместе, то есть несколько диагнозов сразу, однако механизм развития таких заболеваний (их патофизиология) может быть настолько разной и противоположной, что один диагноз может полностью исключить другой диагноз. Однако, практически никто из женщин не знает этих особенностей возникновения и развития заболеваний, но зато слышит от почти всех подруг, знакомых и родственников, что у них тоже имеются такие проблемы, а значит, возникает ложное убеждение, что это очень распространенные заболевания.
О распространенности заболеваний
Что такое распространенность заболевания? В статистике мы чаще говорим об уровне заболеваемости, т.е. отношении количества страдающих каким-то заболеванием людей к определенному количеству населения (например, на 100 000 человек, или 10 000 человек и т.п.). Когда мы говорим о частоте заболевания среди определенной категории людей, то она может быть выражена в процентах, пропорции (соотношении) или количественных показателях. В зависимости от того, сколько новых случаев заболевания регистрируется, мы можем судить, насколько распространена болезнь в той или иной местности, или среди той или иной категории населения.
Для чего нужны такие данные? Их нужно знать не так женщинам, как врачам и тем, кто управляет системой здравоохранения. Потому что тогда можно сравнить показатели заболеваемости населения определенной местности с другими регионами или даже странами. Сравнение необходимо для понимания, насколько хуже или лучше состояние здоровья населения по сравнению с общемировыми, или национальными, или областными, или городскими, или даже возрастными стандартами.
Существуют распространенные заболевания, которые встречаются довольно часто (например, сердечно-сосудистые заболевания в старшей категории населения), есть редкие, которые возникают в единичных случаях на несколько тысяч населения, и чрезвычайно редкие (один или несколько случаев на 10 000-100 000 населения). Но когда почти каждой украинской (и российской тоже) женщине ставят целый «букет» популярных диагнозов (как и чуть ли не каждому мужчине), то у мыслящего врача возникает вопрос: интересно, а что же творится в мире с такой же возрастной категорией женщин? Неужели они тоже все такие больные? И главное, логика подбрасывает новый вопрос: молодой человек (женщина), значит должен быть здоровым, а не наоборот? Так почему же все наши молодые женщины, многие из которых еще не успели начать планирование беременности, имеют такие «страшные» наборы заболеваний, что создается впечатление, будто здоровых женщин действительно больше нет?
Поэтому, сравнивая уровни многих «женских» болезней, в том числе и в странах, где медицина вообще на примитивном уровне, можно увидеть картину заболеваемости в целом, т.е. глобально. И что конкретно можно увидеть? Что в большинстве стран мира для большинства болезней уровни заболеваемости почти одинаковые, за исключением определенных заболеваний, специфических для какой-то местности или страны, или народности и этнической группы.То есть, во всех странах мира женщины сделаны из одного и того же «теста», кроме наших постсоветских женщинпотому что они исключение и почти все Неужели такое возможно? Неужели украинская женщина живет в худших условиях, чем африканская или латиноамериканская?
Анализ показателей заболеваемости по разным регионам мира и ситуации с бесконечной чередой каких только не хочешь «женских» диагнозов на территории бывших советских республик показывает одно - серьезную деградацию и коммерциализацию систем здравоохранения этих стран. Ради финансовой выгоды человек становится куском мяса с кошельком, который стараются опустошить по скоростной программе, пока это удается сделать и он не очнулся и не начал думать о том, чему он подвергает свое тело.
Перед тем как рассмотреть самые распространенные коммерческие и в том числе ошибочные диагнозы в гинекологии и акушерстве, важно разделить все женское население на возрастные категории:
• девочки до 10-12 лет;
• девочки-подростки 13-20 лет;
• женщины 17-25 лет, не планирующие беременность;
• женщины 20-30 лет, планирующие беременность;
• беременные женщины;
• женщины 35-40 лет;
• женщины 40-50 лет;
• женщины климактерического возраста.
Такое условное деление женщин по возрасту поможет лучше понять, с какими ошибочными диагнозами встречаются они и как многие из этих диагнозов становятся коммерческими.
Ошибочные/коммерческие диагнозы у девочек 0-12 лет
Вопрос о том, что у ребенка имеется какое-то «серьезное» заболевание, решается обычно мамой девочки, в памяти которой еще хранятся «ужасы» беременности и родов, поэтому страх сопровождает ее при каждом посещении детского врача. Это грубая ошибка утверждать, что раз беременность не протекала нормально (часто врачи не знают современных норм акушерства), то значит у ребенка обязательно будут какие-то отклонения в здоровье, росте, развитии.
Самый первый диагноз, с которым сталкиваются родители (а не их дети на самом деле), это синехии половых губок.(Сращение половых губ у девочек). В преимущественном большинстве случаев у девочек нет никаких синехий и диагноз выставлен неправильно. Также, важно понимать, что даже если такой диагноз правдивый, вмешательство врача требуется очень редко, чаще у девочек старше 6 лет.
Второй самый распространенный диагноз - это вагиниты. Родители не знают, что у девочек во влагалищных выделениях лактобактерии практически отсутствуют, а доминирует кишечная группа бактерий и другая условно-патогенная флора, поэтому выделения могут быть от желтоватого до зеленоватого цвета с большим количеством лейкоцитов.
Также, кожа и слизистые наружных половых органов у девочек очень нежные и чувствительные, а значит легко раздражаются, что может сопровождаться покраснением и усилением выделений. Вагиниты (неспецифические) - это частое физиологическое явление после перенесенных простуд, и в специальном лечении такие девочки в большинстве случаев не нуждаются. Достаточно одной гигиены.
Во всех случаях вагинита необходимо исключить глисты (острицы), устранить пенки и ароматизированные мыла, перейти на душ, не пользоваться синтетическими стиральными порошками и жидкостями, а также исключить сексуальное насилие. Самое главное - правильно научиться подмывать и вытирать ребенка после дефекации (движения руки всегда от вульвы наружу к анусу, а не наоборот).
При обнаружении возбудителей, передающихся половым путем, которые могут вызвать специфические вагиниты и воспаление других органов репродуктивной системы (хламидии, гонококки, трихомонады), всегда приоритетом в анализе ситуации должно быть подтверждение или исключение сексуального злоупотребления и насилия. Многие женщины не хотят принимать серьезный факт (у них это просто в голове не укладывается), что чаще всего маленьких девочек насилуют отчимы, друзья-мужчины, соседи, родственники, то есть те мужчины, которых девочка знает и которым доверяют родители.
Украина вышла в лидеры во всем мире по производству материалов детской порнографии! Значит, угроза сексуального насилия у маленьких жительниц этой страны самая высокая по сравнению с другими странами. Это также значит, что есть среди жителей такие, которые любой ценой желают заработать деньги на детской порнографии и проституции, как и есть те, которые пользуются их товаром и маленькими девочками (не было бы спроса - не было бы и товара).
Неприятен факт, что врачи назначают чрезвычайно агрессивное лечение вагинитов, нередко с введением жидкостей во влагалище, а также свечи, размеры которых значительно превышают размеры отверстия девственной плевы у маленьких девочек. Поэтому нередко введение таких свеч сопровождается не только дополнительной травмой гениталий, но и выраженной болью, что откладывает на психике ребенка очень негативный отпечаток.
Ошибочные/коммерческие диагнозы у девочек-подростков 13-20 лет
Хотя подростковый период считается с 9-10 лет до 21 года(биологический период полового созревания), чаще всего «проблемы» возникают с появлением первой менструации (менархе). Этот период сопровождается не только кардинальными изменениями в организме ребенка, особенно в его гормональном фоне, но сопровождается специфическим психологическим комплексом, характерным для подростков. Ребенок стремится быть независимым от влияния родителей, нередко реагирует на любые их замечания негативно. Поэтому очень важно построить контакт с ребенком заблаговременно и укреплять его постоянно.
Так как родители чаще всего ничего не знают об особенностях подросткового периода, они нередко сравнивают состояние девочки-подростка с нормами взрослых людей (как и врачи). Также, частым явлением является проекция на ребенка пережитого в прошлом негативного опыта в отношении репродуктивной системы самой матерью.
Что важно помнить родителям, чтобы избежать ошибочных диагнозов?
Подростковый период сопровождается повышенным уровнем мужских половых гормонов- это чаще всего нормальное физиологическое состояние гормонального фона у девочек-подростков. Понижать тестостерон лекарственными препаратами в этот период не нужно, за исключением редких случаев реальных заболеваний, сопровождающихся усиленной выработкой этого гормона. Назначение гормональных контрацептивов, особенно старшего поколения (Диане-35) является грубой ошибкой.
Почти у всех девочек-подростковменструальные циклы нерегулярные! (Менструальные циклы у девочек-подростков). Регулярность менструального цикла у всех без исключения женщин зависит от нескольких важных факторов:
возраста;
У девочек-подростков триада «возраст-стресс-низкий вес» доминируют в регуляции менструальных циклов и возникновении нарушений. Для появления первой менструации тело девочки должно содержать 17-21% жировой ткани от общего веса (жировая ткань важна в усвоении половых гормонов). Чтобы менструации были регулярными, жировая ткань должна составлять 22-24% от веса. Нельзя спешить с назначением гормональных контрацептивов якобы для урегулирования цикла, потому что такое необоснованное лечение может затормозить созревание последнего звена регуляции циклов на уровне гипофиза-гипоталамуса - это созревание заканчивается только к 21-23 годам. Важно обеспечить девочке полноценный отдых, полноценное питание, устранение стресса.
С наступлением менструальных циклов кисты яичников - очень частое явление у девочек-подростков. Если обнаружены кистозное образование или опухоль до первой менструации, необходимо исключить злокачественный процесс. У девушек и женщин 14-22 лет самой частой УЗИ-находкой является функциональная киста яичника, фолликулярная или лютеиновая. Функциональные кисты в большинстве случаев требуют только наблюдение. Обычно они самопроизвольно исчезают в течение 1-3 циклов. Поспешное хирургическое удаление кисты при отсутствии жалоб и признаков ее возможной малигнизации себя не оправдывает.
Ошибочные/коммерческие диагнозы у женщин 17-25 лет, не планирующих беременность
Большинство современных женщин в возрасте 17-25 лет не планируют беременность, однако ведут активную половую жизнь. Одни из них посещают врача-гинеколога только с профилактической целью, особенно с началом половой жизни, другие - при возникновении жалоб.
Эта возрастная группа легко манипулируемая, так как поддается запугиванию на фоне минимальных знаний о строении и функции своего тела. Также, многие девушки и молодые женщины следуют моде, которая обусловлена влиянием общества, средств массовой информации, «звездной элиты», и такая мода существует не только по отношению к внешнему виду, но и состоянию наружных половых органов (интимные стрижки, пирсинг и др.) и молочных желез (силиконовые имплантанты). Многие женщины садятся на диеты или же не доедают (фактически голодают) ради получения фигуры фотомодельного типа, поэтомукомплекс «высокий рост - низкий вес» и резкие колебания в весе часто сопровождаются нарушениями менструального цикла и ановуляцией(отсутствием овуляции). Также, у молодых женщин с лишним весом часто наблюдаются нарушения менструального цикла (Ожирение и здоровье женщины).
Какие ложные и коммерческие диагнозы доминируют у этой категории женщин?
То же нарушение менструального цикла, которое называют гормональным дисбалансом, нарушением гормонального фона, а их функция подавлена введением синтетических гормонов, которые не предотвращают старение яичников и гибель запаса фолликулов (яйцеклеток). Важно также понимать, что при низком весе, как и при высоком, нормальных регулярных циклов быть не может. Такие женщины чаще страдают бесплодием. И всегда необходимо обращать внимание на возраст - до 21-22 лет все еще проходит половое созревание, поэтому идеальности в менструальном цикле может и не быть, а тем более при наличии стресса, переживаний, эмоциональности, страхов, свойственных молодым женщинам (сдавала сессию и менструации исчезли на три месяца; влюбилась - и начались проблемы с менструальным циклом).
Эрозия шейки матки, что практически всегда эктопия, -физиологическое состояние эпителия шейки матки у девушек и большинства нерожавших женщин до 21-22 лет, а у многих и позже. Молодых женщин запугивают развитием рака, особенно на фоне обнаруженного вируса папилломы человека. (Эрозия шейки матки, Эрозия, ВПЧ и рак шейки матки: О цитологических мазках, Эрозия, ВПЧ и рак шейки матки: О вирусе папиломы человека). В конце концов пора врачам принять тот факт, что диагноз «эрозия» в гинекологии отсутствует уже более 30 лет!
Важно знать и помнить, что к предраковым состояниям шейки матки относят только тяжелые интраэпителиальные поражения эпителия (тяжелые дисплазии), что вирус ВПЧ исчезает без следа у 90% инфицированных женщин в течение 1-2 лет, и что наличие вируса и «эрозии» не являются показаниями для хирургического лечения шейки матки (прижиганием, лазером, холодом).В 99% случаев женщины с отклонениями в результатах цитологического исследования требуют только наблюдение.
Кисты яичников - тоже частое явление у этой категории женщин.Гиперандрогению и синдром поликистозных яичников ставят чуть ли не всем подряд молодым женщинам (обычно уровень тестостерона в пределах максимальной границы нормы или чуть выше нормы). Синдром поликистозных яичников является метаболическим синдромом, а значит сопровождается нарушением обмена веществ, и прогрессивные врачи при проведении международных конгрессов и конференций за последние несколько лет предлагают изменить название, исключив словосочетание «поликистозных яичников», потому что поликистозность часто физиологическое явление, а не патология.
Поликистозность яичников наблюдается почти у всех подростков, особенно с началом становления менструальных циклов. У молодых женщин с низким весом часто наблюдаются ановуляторные циклы из-за энергетического дефицита, поэтому яичники имеют поликистозную форму. Любой ановуляторный цикл - это отсутствие доминантного фолликула, а поэтому поликистозность и регрессия тех фолликулов, которые начали рост, но по каким-то причинам прекратили процесс созревания.Враг № 1 всех женщин - это стресс (физический, эмоциональный), что является самой частой причиной ановуляции.
Не может быть синдрома поликистозных яичников на фоне нормальных уровней гормонов.
Диане-35 исключен из арсенала медикаментов для лечения синдрома поликистозных яичников в большинстве стран мира. Если женщина не планирует беременность, она может принимать более современные гормональные контрацептивы, которые не лечат это заболевание (это пожизненная проблема женщины чаще всего, если это истинный синдром поликистозных яичников, а не ложный диагноз), а всего лишь создают временные искусственные регулярные циклы.
Молодых женщин раздражает появляющаяся волосатость на ногах, чуть позже вокруг сосков. Чем старше женщина, тем обычно больше волос в тех зонах, где сейчас их модно удалять. Поэтому, естественно, женщины не хотят принимать нормальные природные изменения, а ищут проблему в «гормональном фоне».
Длинный список диагнозов, которыми запугивают молодых женщин, включает следующие самые распространенные половые инфекции: уреаплазма/микоплазма (Уууууу! Уреаплазма! (О человеческом вирусе папиломы), хламидии, трихомониаз (Трихомониаз: полезная информация для всех). Чаще всего диагнозы выставлены неправильно (обычно по одному показателю уровня антител IgG), тем не менее женщины проходят длительное многоразовое лечение (иногда по 10-15 раз) вместе с партнерами или без них с применением массы лекарственных препаратов (до 15-18) и ненужными неэффективными процедурами (промывание уретры, спринцевание (О вреде спринцеваний), ванночки, введение тампонов во влагалище и т.п.).
Еще чаще никаких инфекционных возбудителей не находят, но интенсивно лечат «лейкоцитоз» во влагалищных выделениях. Лейкоцитоз - это не диагноз, а часто физиологическое состояние влагалищной среды (в период овуляции, перед менструацией и во время менструации). Это нормальное состояние всех беременных женщин, как во влагалищных выделениях, так и в крови (Влагалищные выделения и мазок в норме).
Воспаление яичников и маточных труб (аднекситы, сальпингоофориты) ставят каждой второй молодой женщине только по обнаружению «тяжистости в области придатков», а в придачу «страшный спаечный процесс», потому что на УЗИ матка оказалась отклонена в одну из сторон, хотя до похода к врачу у женщины не было жалоб, за исключением той, что периодически что-то «заноет» или «заколет» внизу живота (о кишечнике и запорах женщины не думают). Только в 10% случаев хронической боли в малом тазу (внизу живота) присутствует гинекологическое заболевание(Хроническая боль в малом тазу). Лечат такие диагнозы часто препаратами, которые давно уже исключены из арсенала медицины в большинстве стран мира. Некоторые врачи тут же «любезно» предлагают лапароскопию, чтобы «вовремя убрать спайки».
Ошибочные/коммерческие диагнозы у женщин 20-30 лет, планирующих беременность
Эта категория женщин имеет все те же ложные и коммерческие диагнозы, которые описаны для предыдущей группы женщин. Но чаще всего такие женщины страдают «детородной лихорадкой», то есть хотят забеременеть побыстрее, чуть ли не с первого менструального цикла, практически ничего не зная о том, при каких условиях и в какие дни цикла происходит зачатие (Тайны зачатия и ранней беременности (Часть 1), Как повысить шанс зачатия ребенка). Поэтому королем всех коммерческих диагнозов становится бесплодие.
В преимущественном большинстве случаев у женщин 20-30 лет нет никакого бесплодия, но никто этого женщине объяснять не будет, потому что не выгодно терять не думающего, запуганного клиента. И в ход идут целые «букеты» других модных диагнозов: тот же синдром поликистозных яичников, спаечный процесс и непроходимость маточных труб, эндометриоз, аденомиоз, ТОРЧ-инфекции, и т.д.
Гипоплазия матки - очень частый диагноз у этой категории женщин, как и в предыдущей тоже, и начинают врачи «наращивать» матку гормонами, и физпроцедурами, и даже грубым гинекологическим массажем, который может превратить женщину в репродуктивного калеку. Но разве можно нарастить руку, если она недоразвита? Никто даже не берет во внимание факт, что менструальные циклы (менархе) у таких женщин начались вовремя, проходили более-менее нормально, значит, матка выполняет свою функцию хорошо. Может ли мозг выполнять свою функцию нормально, если он недоразвит, то есть гипоплазирован? Так почему же его никто не наращивает?
Многие врачи просто не знают, что соотношение тела матки к шейке матки у молодых нерожавших женщин не такое, как у рожавших, а почти одинаково, поэтому размеры тела матки меньше таковых у рожавших. Да и как можно ожидать размер матки нерожавшей женщины быть таким же, как у рожавшей?
Недостаточность лютеиновой фазы - это тоже модный коммерческий диагноз, который ставят всем подряд женщинам, планирующим беременность. И назначается прогестерон направо-налево, хотя прогестерон - прекрасный контрацептив, и его применяли еще в виде вытяжки желтых тел или яичников животных задолго до открытия гормона именно с контрацептивной целью и создания искусственной менопаузы. Практически единицы врачей знают, что при недостаточности лютеиновой (прогестероновой) фазы циклы всегда короткие, меньше 20 дней (Прогестероновая нация, История открытия прогестерона).
Механизм возникновения менструации основан на значительном понижении уровня прогестерона перед месячными.Поэтому при нехватке прогестерона женщина кровит обычно через 5-7 дней после овуляции, а не 14-16 дней как при нормальном цикле. Также важным условием постановки диагноза недостаточности лютеиновой фазы является наличие овуляции. А те, кому ставят такой диагноз, чаще всего имеют длинные ановуляторные или реже овуляторные циклы (что норма для худых, с низким весом, и вечно переживающих, нервных женщин). Назначение им прогестерона на 14-15 день цикла приведет к подавлению овуляции, то есть создаст обыкновенный контрацептивный цикл.
Эндометриоз - это тоже модный коммерческий диагноз, которым можно прикрывать необоснованное лапароскопическое вмешательство. Так как контроль качества этого вмешательства отсутствует, попробуй докажи, что у женщины был или есть эндометриоз. Не докажешь. А кто-нибудь из врачей объясняет своим пациенткам, что лапароскопия - это малая хирургическая операция, что после нее тоже образуются спайки, что любое хирургическое вмешательство на маточные трубы и яичники (в районе малого таза) повышает риск нарушения менструального цикла, бесплодия, яичниковой недостаточности и ранней менопаузы?
Аденомиоз тоже ставят только по УЗИ (Аденомиоз). Болезненные менструации (альгодисменорея) - это частое явление в жизни молодых женщин, но это далеко не признак эндометриоза (Болезненные менструации (альгодисменорея)).
Современные рекомендации исключают любое лечение эндометриоза, в том числе хирургическое, если женщина планирует беременность. Удаляют только эндометриодные кисты размерами больше 4-6 см, обычно лапароскопически, при наличии бесплодия. Лапароскопия может быть оправдана при выраженном болевом синдроме. Но назначение очень сильных гормональных и им подобных препаратов для создания искусственной менопаузы у женщин, планирующих беременность, вообще не вписывается в рамки современной медицины. Женщина хочет ребенка, а ей создают менопаузу! Где же логика? Ее как раз нет у многих врачей, которые агрессивно «борются» с эндометриозом.
Вообще, пора врачам принять золотой стандарт: если женщина планирует беременность, назначение лекарственных препаратов, которые подавляют овуляцию и/или вызывают искусственную менопаузу, строго не рекомендуется!
Еще один новый коммерческий диагноз, который начал доминировать среди постсоветских женщин -эндометрит. Что ни женщина, то эндометрит, который лечат длительными курсами целой горы препаратов, в том числе комбинацией нескольких антибиотиков вместе. Хуже всего, что вливают химические растворы в полость матки, что строго-настрого запрещено делать, потому что эти растворы легко губят однослойный железистый эпителий эндометрия и приводят к возникновению спаек (синехий). Таким вливанием здоровую женщину можно сделать бесплодной на всю оставшуюся жизнь.
Самая грубая ошибка, что эндометрит ставят обычно по гистологическому исследованию эндометрия, взятого соскобом-биопсией или после аборта. Никто клинику не учитывает - у таких женщин нет жалоб на гнойно-кровянистые выделения, сопровождающиеся болезненностью матки. Раз женщина потеряла первую беременность, то это эндометрит, скрытые инфекции и недостаточность прогестерона - самые частые ошибочные и коммерческие диагнозы.
Гиперплазия эндометрия - это тоже популярный диагноз, который ставят только по толщине эндометрия на УЗИ. Никто даже не учитывает симптоматику этого состояния (а не диагноза), которое может быть физиологической реакцией, а не патологическим состоянием. Шокирует факт многочисленных «чисток» эндометрия у молоденьких женщин, которые еще не беременели и рожали. Это уже не лечение, а обыкновенное варварство. Не удивительно, что случаи синдрома Ашермана у постсоветских женщин становятся не редкостью, а закономерностью, но объяснить таким женщинам, что их уже «дочистили» до состояния пожизненного бесплодия (и даже ЭКО не поможет), очень трудно. Когда «чистят» подростков, это вообще не вписывается ни в какие рамки медицины.
Противоположное состояние -«тонкий» эндометрий
Ошибочные/коммерческие диагнозы у беременных женщин
Наконец женщина забеременела.Беременность Но из беременности умудряются сделать самый ужасный период жизни женщины, который потом она воспоминает с содроганием и слезами.
Самые распространенные ложные диагнозы - угроза прерывания беременности (О «гипертонусе» матки, Токолитическая (сохраняющая) терапия токсикоз старая плацента (Старая плацента разные ТОРЧ-инфекции (Мифы об инфекциях).
Частыми стали ложные диагнозыгиперандрогении беременных и гиперплазии коры надпочечников (Мужские половые гормоны, их избыток и женский организм (Часть 1), необоснованное назначение мочегонных препаратов для избавления женщины от отеков (Отеки и судороги ног у беременных» и необоснованное назначение гепарина, и немало других нормальных состояний беременности, которые ошибочно становятся диагнозами.
Складывается впечатление, что с учетом тонны анализов и горы лекарственных препаратов беременная женщина - это безнадежный смертник, которого нужно срочно спасать. Маленький плодик, что развивается в утробе матери, становится подлым, ненавистным врагом женского здоровья, «скрытой инфекцией женской жизни», потому что вызывает столько «патологических» изменений в организме женщины, что врачам приходится бороться и «исправлять» эти изменения почти 9 месяцев, а это упрямое дитя «разрушает» материнский организм до самих родов, да еще и в родах выходки показывает, не желая рождаться тогда, когда врач захотел и приказал. Поэтому так старательно спасают беременную женщину, что нередко она теряет желаемую беременность, хотя причину потери беременности списывают на скрытые инфекции и токсикоз.
Ошибочные/коммерческие диагнозы у женщин 35-40 лет
Это самая спокойная группа женщин в отношении коммерческих диагнозов, потому что это обычно женщины, которые уже завершили детородный процесс, прошли не одно лечение разных диагнозов в прошлом, обрели определенные знания и опыт, а также «стойкость» и перестали бояться всего или многого.
Особая группа женщин - это те, которые откладывали рождение детей на лучшие времена и не заметили, как до старости осталось совсем недолго. Это преимущественно женщины после 34-36 лет. Очень опасная возрастная зона в плане планирования и рождения потомства, потому что ошибочно приравнивается врачами к молодой категории женщин 21-25 лет. Практически никто не объясняет женщинам, что с возрастом они теряют не только яйцеклетки, которые не возобновляются, - кроме того, качество полового материала значительно ухудшается (Тайны зачатия и ранней беременности (Часть 1)). У таких женщин существуют проблемы с нормальным зачатием, у них высокие уровни самопроизвольных абортов, преждевременных родов и осложнений беременности. Это не бесплодие! Это нормальный процесс старения женского организма (стареет не только лицо, но и яичники), который сопровождается понижением фертильности (плодовитости).
Время, которое тратится на бесконечное обследование и лечение таких женщин, становится их врагом, так же, как и возраст. Иногда трудно понять, кто больше вредит - возраст или врач. А если оба сразу? Поэтому нужен совсем другой подход в вопросах планирования беременности у этой возрастной категории.
Важно также понимать, что репродуктивная медицина - это скорее коммерция, чем действительно медицина. Шокируют объемные агрессивные протоколы, которыми пользуются в постсоветских странах для проведения ЭКО. Когда читаешь и анализируешь список всех лекарственных препаратов, вводимых в организм женщин в ходе подготовки к ЭКО и при его проведении, возникает вопрос: а как вообще женщина может выдержать эту гремучую смесь и при этом умудриться получить желаемый результат?
Уровни успешных ЭКО после таких агрессивных протоколов очень низкие, но это чуть ли не тайна, поэтому нигде не разглашается (кто же тогда будет ходить в такие клиники по лечению бесплодия?). Подавленная горем неудачница нигде не пожалуется, что у нее просто выкачали деньги (или просто не поймет этого), и часто по 2-3 раза, и что после каждой попытки у нее было жуткое состояние, из которого она приходила в себя долго. К тому же, ее предупреждали, что всякое может быть и не всегда ЭКО успешно. Но почему-то никто не предупреждает женщин об осложнениях беременности после ЭКО и негативных последствиях этой процедуры (больше внематочных беременностей, больше пороков развития, высокий уровень невынашивания и потерь беременности, высокий уровень других осложнений).
Отсутствие жестких законов в сфере искусственного оплодотворения и ассистированных репродуктивных технологий (АРТ) приводит к расцвету мошенничества в этой области медицины. Неудивительно, что многие отчаявшиеся женщины едут за помощью заграницу, потому что в целом финансовые затраты оказываются ниже, а помощь намного эффективнее, да и психологическая атмосфера лучше.
АРТ могут помочь женщине обрести желаемого ребенка, поэтому они необходимы, но женщины не должны идти на поводу страха, соглашаясь с навязанным, искусственно созданным диагнозом бесплодия. Важно также понимать, чтовозраст - самый серьезный неисправимый фактор, участвующий в возникновении бесплодия, поэтому о потомстве желательно думать в молодости.
Ошибочные/коммерческие диагнозы у женщин 40-50 лет
Это женщины предклимактерического периода, когда начинаются скачки уровней гормонов. Самый частый диагноз, который становится почти проклятием, это все та жегиперплазия эндометрия, из-за которой женщин «чистят» чуть ли не каждый второй месяц, запугивая раком.
Другой популярный диагноз -фибромиома, о которой большинство женщин не догадывалось, пока не пошло на УЗИ. И начинается лечение гормонами, а многим предлагают удаление матки (а вместе с ней и яичники), или модную сейчас эмболизацию маточных артерий. Опять же, запугивают переходом фибромиомы в рак, что встречается настолько редко, что многие прогрессивные врачи сомневаются в такой возможности. Фибромиома, которая протекает без симптомов и не вызывает у женщин жалоб, а также рост которой медленный, не требует лечения.
Имеются среди врачей и такие, которые публично пропагандируют удаление матки и яичников всем без исключения женщинам после 40-45 лет якобы для профилактики рака этих органов. Такая тактика в отношении женщин предклимактерического и климактерического периодов является проявлением профессионального невежества и малограмотности.
Ошибочные/коммерческие диагнозы у женщин климактерического периода
Менопауза для женщин белой расы становится еще одной страшной «болезнью-приговором», а не воспринимается как нормальный физиологический процесс старения. Здесь в ход идет заместительная гормональная терапия, которая в недалеком прошлом на Западе назначалась практически каждой женщине после 45-50 лет. Последствия такого увлечения гормонами оказались тяжкими и поучительными: у этих женщин наблюдалось повышение уровня рака молочной железы и ряда других заболеваний. Сейчас назначение ГЗТ основано на индивидуальном подходе с учетом всех жалоб и противопоказаний.
Таким образом, в течение всей жизни женщина подвергается серьезному риску постановки ложного и/или коммерческой диагноза. Какой выход? Как уберечь себя от ложных и коммерческих диагнозов? Важно самообразование, повышение уровня знаний и развитие аналитического мышления, когда полученная информация анализируется, а не просто принимается слепо. Важно научиться прислушиваться к своему телу, заботиться о нем, не искать панацеи от разных заболеваний и понять, что ключом в профилактике большинства заболеваний, как и избавления от них, является здоровый образ жизни.
Больше статей на самые разные темы этого доктора можете найти на сайте доктора Комаровского. Или покопошившись в интернете. Здоровья вам.
Прозрачные тянущиеся, слизистые выделения, похожие на яичный белок, чаще обильные — период перед овуляцией, норма.
Белые слизистые выделения или прозрачные слизистые выделения с белыми прожилками в конце цикла, перед менструацией — эрозия шейки матки, цервицит (воспаление канала шейки матки). Слизистые выделения так или иначе связаны с шейкой матки.
Кремообразные или киселеобразные скудные выделения — вторая половина цикла. Норма.
Кремообразные или киселеобразные усиливающися выделения — последние дни цикла. Норма.
Прозрачные, белые или чуть желтоватые выделения сгустками — в первые часы после незащищенного полового акта, когда сперма попадает во влагалище, норма.
Обильные белые жидкие выделения наутро после незащищенного полового акта — норма.
Кремообразные белые скудные выделения после полового акта с презервативом или без семяизвержения во влагалище — «сработавшаяся» влагалищная смазка, норма.
Коричневые мажущие кровянистые выделения в конце цикла перед менструацией (мазня) — патологический процесс в матке (эндометриоз, полип или гиперплазия эндометрия и др.)
Коричневые мажущие кровянистые выделения (мазня), длительно после менструации — патологический процесс в матке (эндометриоз, полип или гиперплазия эндометрия и др.)
Коричневые мажущие кровянистые выделения во время беременности (мазня) — старая отслойка плодного яйца или плаценты, бывшая несколько дней или даже неделю назад.
Коричные выделения (мазня) в первые месяцы приема гормональных контрацептивов — вариант нормы.
Алые кровянистые выделения за несколько дней перед менструацией — эрозия шейки матки, эндоцервицит.
Алые кровянистые выделения, усиливающиеся — начало менструации, первый день. Норма.
Алые кровянистые прожилки в середине цикла — бывает в ближайшее время после овуляции, вариант нормы.
Алые кровянистые выделения во время беременности — отслойка плодного яйца или плаценты, угроза прерывания беременности.
Алые кровянистые выделения после полового акта — микротрещинки во влагалище, образовавшиеся во время полового акта, эрозия шейки матки, цервицит.
Белые творожистые или похожие на кефир выделения, белые пленки или налет между большими и малыми половыми губами, на клиторе, обычно в сочетании с хлебным или кисломолочным запахом — молочница (кандидоз).
Белые или чуть зеленоватые, отслаивающиеся пленками выделения, обычно в сочетании с рыбным запахом — дисбиоз влагалища (гарднереллез)
Желтые или зеленые пузырящиеся выделения — инфекция, передающаяся половым путем (трихомониаз и др.)
Желтые или зеленоватые обильные выделения — острая бактериальная инфекция во влагалище, острый аднексит (воспаление яичников), острый сальпингит (воспаление в маточных трубах).
Желтые или зеленоватые скудные выделения — бактериальная инфекция во влагалище, эрозия шейки матки, хронический аднексит (воспаление яичников), хронический сальпингит (воспаление в маточных трубах)
Сукровица, выделения как разбавленная кровь, по типу «мясных помоев» — лохии после родов, норма
Сукровица, выделения как разбавленная кровь, по типу «мясных помоев», но с неприятным запахом, обычно перед менструацией и после нее — хронический эндометрит, хронический эндоцервицит.
Жидкие водянистые выделения, приобретающие грязный цвет на прокладке, перед менструацией и после нее — хронический эндометрит, хронический эндоцервицит.
Жидкие беловатые выделения, похожие на молоко, во время беременности, обычно усиливаются с увеличением срока — норма, если не раздражают наружные половые органы и не имеют неприятного запаха.
Постоянные, не изменяющиеся в течение цикла выделения, за исключением периода менструации, бывают когда женщина принимает гормональные контрацептивы или страдает бесплодием и не имеет воспалительных процессов во влагалище.
Выделения большими сгустками во время менструации — загиб шейки матки, нарушение свертываемости крови — склонность к тромбообразованию, гиповитаминоз витаминов группы В, патологический процесс в матке (полип, эндометриоз, миома). Также подобные выделения бывают, если у женщины
стоит внутриматочная спираль.
Зеленые, густые, в сочетании со слизью, усиливающие от напряжения, после дефекации — гнойный цервицит
Анализы последней раз сдавала в ноябре, все анализы были чистые. С парнем два года в отношения и анализы он тоже мне предоставлял ещё где то в ноябре. Я уже несколько лет страдаю молочницей , и сколько ее не лечу , все равно спустя месяц опять , хотя трусы меняю всегда и за гигиеной слежу. В январе заметила лёгкие зеленоватые выделения из влагал
Девочки-беременяшки! Нашла интересную инфу. Как раз для нас.
1. В первой беременности за 2-3 недели до родов происходит опущение живота . В этот момент будущая мама чувствует «облегчение», поскольку давление дна матки на грудную клетку и диафрагму уменьшается, легче становится дышать, увеличивается пространство для желудка.
Головка малыша устанавливается приблизительно в середине малого таза будущей мамы.
Уже с девятого месяца организм перестраивается из состояния «сохраняющего беременность» в состояние подготовки к родам Последний месяц беременности дарит вам целую гамму новых ощущений, свидетельствующих о приближении родов. Все эти ощущения называются «предвестниками» родов. Они могут появиться за 2-4 недели перед родами, а могут и за несколько часов до них. Некоторые женщины могут не испытывать никакого дискомфорта, но это не значит, что их тело не готовится к рождению ребенка, так как данные ощущения индивидуальны для каждой женщины.
1. Старение плаценты
Большая роль в развитии родовой деятельности принадлежит гормонам плаценты. С 36 недели беременности плацента начинает изменять количество вырабатываемых гормонов : происходит повышение уровня эстрогенов и снижение содержания прогестерона. Так как на протяжении беременности прогестерон тормозил сократительную активность матки, то снижение его уровня в крови, будущей мамы приводит к усилению сокращений матки.
Эстрогены активируют синтез сократительных белков матки, за счет увеличивается чувствительность клеток мышцы матки к раздражению. Таким образом, не вызывая сокращений мышцы матки, эстрогены как бы повышают её чувствительность к веществам, вызывающим сокращение. Повышение уровня эстрогенов, ведет к увеличению содержания простагландинов в матке. Они стимулируют секрецию окситоцина в гипофизе у матери и плода, вызывают разрушение прогестерона, а также непосредственно запускают родовой акт, вызывая сокращение мышцы матки.
2. Родовая доминанта
Считается, что нормальное течение родов возможно лишь при сформированной «родовой доминанте» в головном мозге беременной. За 1,5-2 недели до родов наблюдается значительное повышение электрической активности участков головного мозга, ответственных за родовой акт, что тоже увеличивает выработку в гипофизе окситоцина - главного гормона родов.
3. Зрелость плода
Кроме того, в связи с большими темпами роста плода и уменьшением околоплодных вод матка схватывает его все плотнее. В ответ на стресс надпочечники плода начинают выделять большое количество кортизола - гормона стресса. Кортизол плода также способствует выработке простагландинов в организме матери. Есть данные о том, что после созревания гипоталамо-гипофизарно-надпочечниковой системы плода при доношенной беременности, они надпочечники начинают вырабатывать кортизол, который стимулирует выработку простогландинов, а не стресс запускает этот процесс.
Родовая деятельность начнется, как только в организме беременной накопится необходимое количество простагландинов и окситоцина. А пока эстрогены сделают более эластичными и податливыми ткани родовых путей: шейки матки, влагалища и промежности.
К концу беременности головка плода опускается к входу в малый таз и плотно прижимается к костному кольцу таза, так плод готовится к рождению. Он занимает характерное положение: туловище малыша согнуто, головка прижата к грудной клетке, ручки скрещены на груди, а ножки согнуты в коленных и тазобедренных суставах и прижаты к животику. Положение, которое ребенок занимает в 35-36 недель, больше не меняется. В таком положении малыш и будет продвигаться по родовым путям во время родов.
В случае тазового положения плода опускания предлежащей части (преимущественно это ягодицы плода) не происходит, так как из-за большого размера и мягкости попка ребенка не может вставиться в костное кольцо материнского таза.
К концу беременности в организме женщины вырабатывается гормон-релаксин, который расслабляет все связки и мышцы, готовя их к родам. Нижний сегмент матки перед родами становится мягче и растягивается. При первой беременности это происходит за несколько недель до родов, а при последующих - непосредственно перед родами.
«Созревание» шейки матки
Шейка матки (мышечное образование с циркулярно-расположенными мышечными волокнами) под действием эстрогенов и простагландинов, перед родами укорачивается, размягчается, занимает среднее положение по оси родового канала. Этот процесс называется «созреванием» шейки матки и является первым предвестником родов.
Этот предвестник родов заметен скорее врачу-акушеру при осмотре, чем самой женщине. Зрелость шейки матки - важный критерий готовности организма к родам. Созревая в дородовом периоде, шейка матки приоткрывается, что облегчает ее дальнейшее раскрытие уже в процессе родов.. У здоровой женщины с хорошим гормональным фоном шейка матки к сроку родов зрелая, а значит, готовая к началу родов. Если у женщины по каким-либо причинам снижено образование простагландинов, то шейка к моменту родов недостаточной степени зрелости и может понадобиться ее медикаментозная подготовка (введение искусственных простагландинов). Признаки зрелости шейки матки появляются при доношенной беременности, начиная с 38 недель.
Предвестниками родов принято называть внешние, реально ощутимые для будущей мамы проявления тех изменений в её организме, которые являются непосредственной подготовкой к началу родовой деятельности. За 2-3 недели до родов появляются:
«Опущение» живота
Примерно за 2-3 недели до родов, женщина ощущает , что живот опустился. Это связано с тем, что головка плода плотно прижимается ко входу в малый таз. При этом высота дна матки, еженедельно увеличивающаяся на 1 см и к 37-й неделе составляющая около 37-40 см (если малыш в матке один), уменьшается за несколько часов на 2-3 см. У повторнородящих женщин это редко случается до начала родов. Будущая мама отмечает, что изменяется форма живота - он становится пологим, покатым сверху. Между грудью и животом теперь легко умещается ладонь. В результате перемещения ребенка снимается давление с диафрагмы (перегородка, отделяющая грудную полость от брюшной) и желудка, становится легче дышать, исчезает одышка за счет того, что для легких стало больше места, проходит изжога, так как опустившееся дно матки уже так сильно не давит на желудок. Но могут появиться болезненные ощущения внизу живота и в ногах, потому что теперь малыш давит на мышцы, связки и нервные окончания.
Частые мочеиспускания
После смещения головки плода и того, как она прижалась ко входу в малый таз матка с еще большей силой начинает давить на мочевой пузырь. К этому добавляется еще и физиологическое увеличение выделения мочи для сгущения крови перед родами, и туалет в последние дни беременности должен постоянно быть в зоне прямой досягаемости.
Послабление «стула»
Гормоны родов воздействуют на кишечник женщины, приводя к снижению тонуса его стенки, и вызывают послабление «стула». У некоторых женщин могут наблюдаться легкие спазмы в животе и понос. Появляется ощущение давления в прямой кишке и области таза (могут быть ложные позывы к акту дефекации).
Уменьшение массы тела
До начала родов часть женщин теряет в весе от 1 до 2 кг, в основном за счет освобождения организма от лишней жидкости в виде мочи. Дополнительный объем жидкости, который ранее использовался для производства амниотической жидкости и увеличения объемов крови, циркулирующей в организме матери и ребенка, больше не нужен - лишняя вода выводится из организма. Полезность этого предвестника заключается в том, что в результате уменьшения жидкой части крови, кровь сгущается, свертываемость ее увеличивается, что способствует уменьшению кровопотери в родах.
Отхождение слизистой пробки
По мере созревания шейки матки, её канал начинает приоткрываться. На протяжении беременности густая шеечная слизь в виде пробки предотвращала доступ в матку вредным микроорганизмам, а к моменту родов она разжижается. Разжижению слизи способствуют эстрогены, уровень которых к родам повышается. Всё это приводит к тому, что из канала шейки матки выталкивается комочек бесцветной, желтоватой, или окрашенной кровью слизи. Чаще слизистая пробка выделяется постепенно, частями, оставляя буроватые следы на нижнем белье в течение 1-3 дней . Гораздо реже она отходит целиком одномоментно, тогда это светлые или темно-коричневые выделения количеством около 1-2 столовых ложек. Отхождение слизистой пробки - не менее значимый критерий готовности организма к родам, обычно это происходит за 1-3 дня до родов (редко за 5 дней). У каждой женщины возникает вопрос, а не околоплодные ли это воды? Ведь и те, и другие выделения жидкие, и при первом наблюдении вроде бы похожи.
Воды, в отличие от слизистой пробки, прозрачные, теплые и постоянно подтекают, но могут быть, желтоватые и зеленоватые. Для того, чтобы определиться, можно использовать простое покашливание. При покашливании воды потекут сильнее, а количество слизистой пробки не изменится. Также можно положить прокладку, которая при отхождении вод через некоторое время полностью промокнет.
Изменение аппетита
Перед самыми родами может изменяться аппетит. Чаще он уменьшается. Это связано с влиянием изменившегося гормонального фона на мышечную оболочку желудочно-кишечного тракта и его ферментную активность. Организм готовиться тратить энергию на роды, а не на переваривание пищи.
Пищу желательно принимать 5-6 раз в день, последний прием пищи должен быть не позднее чем за 2-3 часа до сна. Мясные и рыбные блюда следует употреблять в первой половине дня, молочные - во второй. Следует отказаться от мясных и рыбных бульонов, заменив их овощными и молочными супами, наваристые бульоны требуют высокой активности ферментов кишечника .пояснить почему.
«Тренировочные» схватки
«Тренировочные схватки преимущественно появляются за 2-3 недели до родов. Их также называют «ложными» схватками, или сокращениями Брекстона-Хигса. о. Цель предвестниковых схваток состоит в подготовке мышцы матки и родовых путей, а конкретно, в способствовании созреванию шейки матки. Для того, чтобы мышца с успехом выполнила марафон в родах, ей необходимы тренировки во время беременности. Именно благодаря этим тренировкам, беременная женщина в ответ на движение плода или физическую нагрузку периодически ощущает напряжение живота, его как будто «сводит», на ощупь живот становится твёрже, чем обычно, при этом могут возникнуть тянущие ощущения внизу живота или пояснице.
Предвестниковые схватки нерегулярны, начинаются задолго до родов, приходят 4-6 раз в день, но не более 2 часов подряд, длятся несколько секунд, редко - до минуты, их интенсивность с течением времени ослабевает или не изменяется, прекращаются при изменении положения тела и после массажа, теплой ванны.
Истинные схватки регулярны, начинаются с началом родов, их частота и интенсивность нарастает с течением времени.
Если эти ощущения не очень приятны и утомляют, можно полежать на боку и подождать, пока они пройдут.
Изменение активности плода
После опущения головки, ребенок плотно прижмется головкой к костному ободку малого таза, в результате чего он не может поворачиваться, а может двигать только ручками и ножками и его двигательная активность снижается. Движения плода становятся больше похожи на покачивания, он может то немного затихать, то двигаться активнее. Фиксация головы предотвращает возможный переворот малыша и облегчает начало процесса родов.
Изменение настроения
Могут наблюдаться эмоциональный подъем, внезапная эйфория, беспричинная печаль, слезливость, раздражительность, повышается сонливость, а к концу беременности возникает чувство усталости, появляется желание приблизить час родов. Иногда эти чувства быстро сменяют друг друга в течение дня. Смена настроения во многом связана с нейроэндокринными процессами, происходящими в организме беременной перед родами.
Нарушения сна
В это время трудно найти удобную позу для сна, приходится часто вставать в туалет, «тренировочные» схватки ночью гораздо чаще тревожат вас, кроме того, могут беспокоить судороги в мышцах ног во время сна. Все это приводит к беспокойному, прерывистому сну.
Проявление предвестников родов очень индивидуально и необязательно. Они могут появляться в течение последних двух - трех недель перед родами, их наличие, равно как и отсутствие, является нормой и не требует обращения к врачу. Важно научиться прислушиваться к приготовлениям своего организма, не бояться перемен самочувствия, связанных с предродовой подготовкой. Если Вы испытываете сомнения, обратитесь к врачу, он оценит тот или иной симптом с медицинской точки зрения.
Иногда период предвестников родов затягивается. Тогда нормальный период предвестников переходит в патологический подготовительный (прелиминарный) период. Если нормальные предродовые сокращения матки безболезненны, чаще возникают ночью и приводят к созреванию шейки матки, то патологический прелиминарный период характеризуется болезненными предродовыми сокращениями, возникающими не только ночью, но и днем, носящими нерегулярный характер и долгое время не переходящими в родовую деятельность. Накапливается усталость и психологическое напряжение. . Длительность патологического прелиминарного периода может составлять до 240 часов, лишая женщину сна и покоя. При выражено болезненных прелеминарных болях, которые лишают женщину покоя и сна, лучше обратиться к врачу роддома через 6-7 часов, так как это очень утомляет роженицу и мешает развитию нормальной родовой деятельности.
Сущность патологического прелиминарного периода заключается в повышенном тонусе матки, при этом не происходит никаких изменений в шейке матки. Предлежащая часть плода не прижимается ко входу малого таза, из-за постоянного повышенного тонуса матки плод терпит кислородное голодание.
Патологический прелиминарный период нередко сопровождается выраженными нарушениями самочувствия (потливость, нарушение сна, боли в области крестца и поясницы, сердцебиение, одышка, нарушение функции кишечника, повышенное и болезненное шевеление плода).
В этом случае необходимо обратиться к врачу, иногда достаточно нескольких часов полноценного медикаментозного сна, чтобы восстановить силы для нормальной родовой деятельности. При отсутствии лечения патологический прелиминарный период часто переходит в первичную слабость родовой деятельности; нередко возникает гипоксия плода (недостаток кислорода), что негативно сказывается на его состоянии.
Прозрачные тянущиеся, слизистые выделения, похожие на яичный белок, чаще обильные — период перед овуляцией, норма.
Белые слизистые выделения или прозрачные слизистые выделения с белыми прожилками в конце цикла, перед менструацией — эрозия шейки матки, цервицит (воспаление канала шейки матки). Слизистые выделения так или иначе связаны с шейкой матки.
Кремообразные или киселеобразные скудные выделения — вторая половина цикла. Норма. 
Прозрачные тянущиеся, слизистые выделения, похожие на яичный белок, чаще обильные — период перед овуляцией, норма.
Белые слизистые выделения или прозрачные слизистые выделения с белыми прожилками в конце цикла, перед менструацией — эрозия шейки матки, цервицит (воспаление канала шейки матки). Слизистые выделения так или иначе связаны с шейкой матки.
Кремообразные или киселеобразные скудные выделения — вторая половина цикла. Норма.
Кремообразные или киселеобразные усиливающися выделения — последние дни цикла. Норма.
Прозрачные, белые или чуть желтоватые выделения сгустками — в первые часы после незащищенного полового акта, когда сперма попадает во влагалище, норма.
Обильные белые жидкие выделения наутро после незащищенного полового акта — норма.
Кремообразные белые скудные выделения после полового акта с презервативом или без семяизвержения во влагалище — «сработавшаяся» влагалищная смазка, норма.
Коричневые мажущие кровянистые выделения в конце цикла перед менструацией (мазня) — патологический процесс в матке (эндометриоз, полип или гиперплазия эндометрия и др.)
Коричневые мажущие кровянистые выделения (мазня), длительно после менструации — патологический процесс в матке (эндометриоз, полип или гиперплазия эндометрия и др.)
Коричневые мажущие кровянистые выделения во время беременности (мазня) — старая отслойка плодного яйца или плаценты, бывшая несколько дней или даже неделю назад.
Коричные выделения (мазня) в первые месяцы приема гормональных контрацептивов — вариант нормы.
Алые кровянистые выделения за несколько дней перед менструацией — эрозия шейки матки, эндоцервицит.
Алые кровянистые выделения, усиливающиеся — начало менструации, первый день. Норма.
Алые кровянистые прожилки в середине цикла — бывает в ближайшее время после овуляции, вариант нормы.
Алые кровянистые выделения во время беременности — отслойка плодного яйца или плаценты, угроза прерывания беременности.
Алые кровянистые выделения после полового акта — микротрещинки во влагалище, образовавшиеся во время полового акта, эрозия шейки матки, цервицит.
Белые творожистые или похожие на кефир выделения, белые пленки или налет между большими и малыми половыми губами, на клиторе, обычно в сочетании с хлебным или кисломолочным запахом — молочница (кандидоз).
Белые или чуть зеленоватые, отслаивающиеся пленками выделения, обычно в сочетании с рыбным запахом — дисбиоз влагалища (гарднереллез)
Желтые или зеленые пузырящиеся выделения — инфекция, передающаяся половым путем (трихомониаз и др.)
Желтые или зеленоватые обильные выделения — острая бактериальная инфекция во влагалище, острый аднексит (воспаление яичников), острый сальпингит (воспаление в маточных трубах).
Желтые или зеленоватые скудные выделения — бактериальная инфекция во влагалище, эрозия шейки матки, хронический аднексит (воспаление яичников), хронический сальпингит (воспаление в маточных трубах)
Сукровица, выделения как разбавленная кровь, по типу «мясных помоев» — лохии после родов, норма
Сукровица, выделения как разбавленная кровь, по типу «мясных помоев», но с неприятным запахом, обычно перед менструацией и после нее — хронический эндометрит, хронический эндоцервицит.
Жидкие водянистые выделения, приобретающие грязный цвет на прокладке, перед менструацией и после нее — хронический эндометрит, хронический эндоцервицит.
Жидкие беловатые выделения, похожие на молоко, во время беременности, обычно усиливаются с увеличением срока — норма, если не раздражают наружные половые органы и не имеют неприятного запаха.
Постоянные, не изменяющиеся в течение цикла выделения, за исключением периода менструации, бывают когда женщина принимает гормональные контрацептивы или страдает бесплодием и не имеет воспалительных процессов во влагалище.
Выделения большими сгустками во время менструации — загиб шейки матки, нарушение свертываемости крови — склонность к тромбообразованию, гиповитаминоз витаминов группы В, патологический процесс в матке (полип, эндометриоз, миома). Также подобные выделения бывают, если у женщины
стоит внутриматочная спираль.
Зеленые, густые, в сочетании со слизью, усиливающие от напряжения, после дефекации — гнойный цервицитКомментировать
Начну с того, что скажу - ребенка хотели очень.ждали появления доченьки с нетерпением,родные окружили меня заботой.Были проблемки-лежала на сохранении 2 раза,один раз на дневном в 35 недель уже-обнаружили плацентарную недостаточность(плацента была увеличена до 45мм)Врач на участке сказала ничего страшного, подлечили немного.В 39 недель направили в патологию в роддом,я целенаправленно пошла рожать 27 августа т.г.