Возражения на антипрививочную дезинформацию и вымыслы
Л.Я. Мац, А.В. Гольдштейн
Вакцины н вакцинация : национальное руководство / под ред. В. В, Зверева,
Б. Ф. Семенова, Р. М. Хаитова. - М.: ГЭОТАР-Медиа, 2011. - 880 с.
Вакцинопрофилактика - один из наиболее значимых вкладов
медицинской науки в общественное здравоохранение, оказавших
на него благотворное влияние. Благодаря применению вакцин в
развитых странах частота некоторых инфекционных заболеваний
(оспа, дифтерия, корь, ЭП, полиомиелит, врожденная краснуха)
снизилась почти на 100%. В определенной мере
человечество обязано ей увеличением продолжительности жизни,
не отягощенной инфекционными заболеваниями.Однако развитие вакцинопрофилактики от Э. Дженнера и
Л. Пастера до наших дней неизменно сопровождалось возник-
новением реакций и осложнений у вакцинированных. Это тра-
гические страницы в истории разработки и применения вакцин
против бешенства, туберкулеза, желтой лихорадки, дифтерии и
полиомиелита. Эти инциденты запечатлели не только количество
пострадавших, но и просчеты создателей, ошибки легкомысленных
производителей, несовершенство методов инактивации и очистки
препаратов, а также случаи неожиданного появления не изученных
ранее патогенных факторов. Именно страх перед поствакцинальны-
ми реакциями и осложнениями почти два века назад (сразу после
начала массового оспопрививания) стал основной причиной анти-
прививочных настроений, хотя сначала на первом плане были про-
тесты против патернализма государства, посягательств на личную
жизнь граждан, их право самим решать проблемы собственного
здоровья и на религиозные установки.Оспопрививание, выполнив историческую миссию, уже полвека
назад осталось в прошлом вместе со своими осложнениями. Вакцины
и технология их производства за последнее столетие впечатляющим
образом усовершенствованы. Однако общественное антипрививоч-
ное движение с пропагандой дезинформации и наветами на вакци-
нопрофилактику продолжает развиваться, множиться и интерна-
ционально консолидироваться. Цель этого движения - вызвать
антипрививочную панику, спровоцировать «вакцинный кри-
зис» как «массовую социогенную болезнью отказов от вакцина-
ции среди населения, в том числе среди среднего медицинского
персонала и врачей [1, 2]. Инструментами антипрививочной про-
паганды служат многочисленные публикации в средствах массовой
информации; газетные и журнальные статьи, брошюры и книги,
телевизионные передачи, видеофильмы и интернет-ресурсы обращаясь к населению, борцы против прививок оперируют набором ловко
преподнесенной ложной информации, порочащей вакцинопрофилактику в целом
и отдельные вакцины в частности. Именно благодаря мифической природе
антипрививочная дезинформация циркулирует в сознании населения вопреки
опровергающим ее фактам и одновременно с ними. Ниже последовательно рас-
сматривается ряд измышлений, наиболее часто муссируемых в русскоязычной
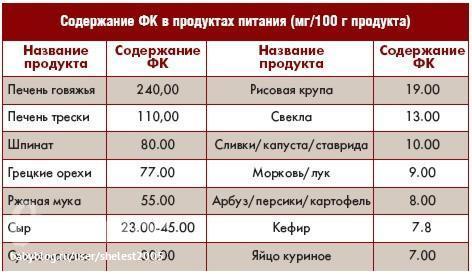
антипрививочной прессе. При обсуждении этого мифа обычно одним совокупным числом выражают
частоту поствакцинальных реакций (кратковременные боль, гиперемия и отек в
месте инъекции, лихорадка, фебрильные судороги, головная боль, сыпь), прохо-
дящих без лечения, и поствакцинальных осложнений, требующих лечения, ино-
гда продолжительного, в табл. 11-1 поствакцинальные осложнения перечислены
отдельно. Как видно, относительный риск таких осложнений очень мал, а риск
осложнений, возникающих в результате перенесенных инфекционных заболева-
ний, значительно выше [3].Миф о высокой частоте и тяжести поствакцинальных осложнений существу-
ет и в русскоязычной научно-медицинской литературе и поддерживает самые
оголтелые антипрививочные измышления в средствах массовой информации.
Например, в одной из публикаций [4] представлены фантастические сведения о
частоте патологии, якобы причинно связанной с вакцинацией; атопический дер-
матит ~ 20%, неревматический миокардит - 11%, острая тромбоцитопеническая
пурпура - 8%, эпилепсия - 7%, острый лейкоз - 5%, бронхиальная астма - 4%,
гемолитико-уремический синдром - 3% и геморрагический васкулит - 2%. При
современном охвате календарной вакцинацией не хватило бы больниц всей пла-
неты, чтобы госпитализировать и лечить детей с таким обилием тяжелых забо-
леваний, Вывод о многократном увеличении частоты серьезной аллергической и
аутоиммунной патологии после вакцинации сделан путем неуклюжей подтасовки
(частота осложнений перепутана со структурой) и дискредитирует прививочную
практику.

Относительный риск поствакцинальных осложнений на 2-3 порядка ниже веро-
ятности развития осложнения вследствие перенесенного инфекционного заболе-
вания. Поствакцинальное осложнение с частотой ниже 1:10 ООО, по определению
ВОЗ, считают весьма редким [5]. Восприятие рисков поствакцинальных осложне-
ний зачастую иррационально - население планеты давно использует воздушный
и разнообразный наземный транспорт, участвует в дорожном движении, при этом
возникает гораздо больший риск для жизни и здоровья. Так. например, в России
риск погибнуть в дорожно-транспортном происшествии или в авиакатастрофе
составляет 1:4000 и 1:25 ООО в год соответственно. Однако эти значения подоб-
ного беспокойства не вызывают. В то же время в наши дни риск возникновения
инфекционных заболеваний (несмотря на роль гигиены, улучшение условий быта
и труда для части человечества) из-за глобализации и возможного биотерроризма
несравнимо выше, чем во времена прошлых эпидемий.Обычно возражения на миф о высокой частоте и тяжести поствакцинальных
осложнений борцы с вакцинацией встречают упреком в «холодном статистиче-
ском цинизме»: якобы защитники вакцинопрофилактики игнорирзтот трагедию
отдельного пострадавшего ребенка и семьи, где случилось осложнение. Это
заблуждение. Возражение антипрививочному мифу основано исключительно на
врачебном понимании, что в реальной жизни альтернатива вакцинопрофилактике
отсутствует.Как при любом инвазивном медицинском вмешательстве, при вакцинации возможны неблагоприятные последствия из-за неочевидных заранее обстоятельств.
Каждый случай поствакцинального осложнения, кроме резко негативной нрав-
ственной оценки, имеет и профессиональную. Врачебное игнорирование явных про-
тивопоказаний и нереализованный медицинский отвод от вакцинации - повод для
судебного иска. Доказанное поствакцинальное осложнение - следствие причинен-
ного прививкой вреда. Этот потенциальный вред (не по намерениям, а по непред-
ввденным последствиям), к сожалению, является частью современной медицины.
Главнейшая задача вакцинного и прививочного дела - снизить его до минимума.«Я направлю режим больных им на пользу, сообразно моим силам и
разумению, воздерживаясь от причинения какого-либо вреда или неспра-
ведливости» - эта фраза из клятвы Гиппократа абсолютно не повод для упрека
врачу в связи с осложнениями вакцинации. Ни один из «вакцинаторов» по своему
разумению не стремится причинить вред вакцинируемому, а добросовестно стара-
ется защитить пациентов от инфекций, учитывая осложнения и летальные исходы
инфекционной патологии. Этот вымысел основан на непомерных преувеличениях «противоестественности» и токсичности некоторых вспомогательных примесей (антисептики, антибиотики, стабилизаторы, эмульгаторы, адсорбенты, адъюванты), добавляемых к
вакцинам в безвредных концентрациях. По обыкновению, миф игнорирует глав-
ный постулат токсикологии - зависимость токсического действия вещества от
концентрации. Ниже поочередно рассмотрены предполагаемые токсиканты.Фенол содержится в забуференном фосфатами 0,85% растворе натрия хлорида,
который служигг растворителем туберкулина (очищенные микобактериальные
белки), вводимого при постановке реакции Манту в объеме 0,1 мл. Эта доза содер-
жит 250 мкг фенола с целью предотвратить септические осложнения внутрикож-
ной инъекции. Как антисептик фенол в концентрации 0,1-0,5% давно используют
в фармацевтике в препаратах для наружного применения при кожных заболева-
ниях, каплях для лечения заболеваний среднего уха, ректальных и вагинальных
свечах, а также в инъекционных растворах (сыворотки, вакцины, аллергены, инсулин, соматотропин и т.д.). Фенол содержится также в отдельно разлитом растворителе для некоторых вакцин, выпускаемых в однодозовых флаконах, например
«Pneumovax-23» и «Typhim-Vi». Растворы фенола (4-10%) применяют для нейро-
деструктивной анестезии и склеротерапии геморроидальных узлов. Он токсичен в
дозах выше 70 мг/кг (то есть в дозах, как минимум 2000 раз превышающих дозу,
вводимую при постановке реакции Манту) и может вызвать ожог кожи и системные поражения паренхиматозных органов, приводящие к смерти. Минимальная
летальная доза фенола для человека - 1 г, но были случаи, когда люди выживали
после приема около 65 г.Тем не менее медицинское применение малых концентраций фенола физиологически обосновано. Фенол образуется как метаболит в тканях самого организма и
в кишечном содержимом в результате деятельности бактерий. Эндогенный фенол
циркулирует в крови и в норме содержится в моче в концентрации, доходящей до
80 мкг/мл (меньше всего у вегетарианцев), т.е. в сутки здоровый человек выделяет
до 160 мг эндогенного фенола с мочой, что в 640 раз превышает дозу, вводимую
при постановке реакции Манту. Часть эндогенного фенола выделяется с калом.Фенол содержится в сыре, рыбе, мясе цыплят, табачном дыме и чае. Фенол
вьщеляется из смол, покрывающих мебель, из некоторых синтетических тканей
и т.п.Международные агентства по исследованию рака и охране окружающей среды
(IARC и ЕРА) не относят фенол к канцерогенам для человека и не считают его
генотоксичным [6].Введенный с туберкулином фенол связывается с белками тканевой жидкости.
Связанный и свободный фенол из места инъекции с кровью доставляется в паренхиматозные органы, например в печень, где он ферментативно детоксицируется с
образованием сульфатных и глюкуроновых эфиров, выводимых с мочой. Время
полувыведения составляет примерно 14 ч.В многочисленной антипрививочной литературе сильно преувеличены и частота аллергии к чистому фенолу, и вред малой дозы фенола, вводимой с туберкулином при постановке реакции Манту или с вакцинами.Формальдегид, содержащийся в коклюшно-дифтерийно-столбнячной вакцине (АКДС), в антипрививочной пропаганде рассматривается как канцероген.
Подразумевают, что «у вакцинированных АКДС, АД С и анатоксином дифтерийным возможен поствакцинальный рак». Этот миф основан на намеренной путанице
В мире ежегодно производят более 21 ООО ООО тонн формальдегида. Его промышленное изготовление и широкое индустриальное применение (синтетические смолы и строительные, текстильные, резинотехнические, бумажные
материалы на их основе; процессы синтеза, дезинфекции и консервации;
атмосферные промышленные и транспортные выбросы и др.) сделали формальдегид постоянным компонентом вдыхаемого воздуха. В атмосфере сельской местности его содержание ниже 0,001 мг/м^, в городах - менее 0,02 мг/м^
в атмосфере закрытых помещений паров формальдегида содержится больше - 0,02-0,06 мг/м^ К 2006 г. Международное агентство по изучению рака
ВОЗ [7] пришло к выводу, что продолжительное вдыхание паров формальдегида (как промышленной и профессиональной вредности) достоверно повышает риск редко встречающегося назофарингеального и назосинусного рака.
По этой причине формальдегид был назван канцерогеном.
В то же время формальдегид - абсолютно нормальный физиологический
метаболит тканей человека, производное тетрагидрофолиевой кислоты.
Формальдегид участвует в биосинтезе (цикл Кальвина) у бактерий (превращение глиоксилата в глицин). Предполагают, что он входил в качестве основного компонента в состав первичной атмосферы Земли при возникновении
жизни. Формальдегид путем спонтанной конденсации может участвовать в
образовании углеводов. Его всегда можно обнаружить в крови (до АКДС-
вакцинации) в концентрации не ниже 2-3 мкг/мл, а в моче - 12-13 мкг/мл.
В дозе вакцин АКДС, и анатоксине дифтерийном содержится не более
100 мкг формальдегида. Таким образом, при введении вакцины ребенку
массой 5-6 кг увеличение концентрации формальдегида в крови и тканях
ниже физиологического уровня, к тому же активно работают системы мета-
болитической детоксикации (глутатион, окисление алкогольдегидрогеназой,
выведение с мочой и калом). Время полужизни формальдегида в плазме
крови - 1 мин. Более того, уже почти столетие в номенклатуре ЛС, включая
детские, есть, например, гексаметилентетрамин (уротропин *, метенамин),
распадающийся в тканях до формальдегида. Это Л С вводят парентерально
или внутривенно в больших количествах (граммы), и за столь долгое время
наблюдений не выявлено усиления канцерогенеза. Показано, что у вакцин,
содержащих обезвреженные формальдегидом дифтерийный и столбнячный анатоксины с остаточной примесью формальдегида, туморогенность
отсутствует [8-10]. Формальдегид добавляют в растворы бактериальных
экзотоксинов (дифтерийного, столбнячного и др.) для их обезвреживания.
Остаточный формальдегид (100 мкг на дозу вакцины) нужен для гарантии
предотвращения реверсии токсичности анатоксина. Наличие формальдегида
в концентрации, которая при введении человеку становится ниже физиоло¬
гической, исключает канцерогенность вакцины.
Алюминий. Гидроксид и метафосфат алюминия играют роль иммуноадъювантов и участвуют в депонировании препарата и стимуляции иммунного ответа.
Эти соединения содержатся в вакцинах против дифтерии-столбняка-коклюша,
гриппа, гепатитов А и В, НіЬ-инфекции. папилломавирусной и пневмококковой
инфекции, сибирской язвы, боррелиоза, а также в комбинированных с перечисленными компонентами вакцинах. Оба соединения почти нерастворимы и не
ионизируются в водных растворах, а их гели структурированы в частицы, пассивно
не проникающие в лимфатические и кровеносные капилляры, но хелатируемые
в тканевой жидкости лимонной, молочной и малеиновой кислотами. Затем они
транспортируются в кровоток, а из крови выводятся с мочой [11]. Кроме того,
соли алюминия постепенно резорбируются из места внутримышечной инъекции гранулоцитами, гистиоцитами и макрофагами. Существует давно известный
механизм транспортировки фагоцитированных чужеродных частиц фагоцитами
через кровоток в капиллярную систему малого круга, затем в легочные альвеолы и
далее в слизь нижних дыхательных путей, которая при проглатывании попадает в
пищеварительный тракт. Другой путь фагоцитов, нагруженных гидроксидом алюминия, - капилляры печени ^ желчь -> кишечник.Доза адсорбированной вакцины может содержать 0,85-1,25 мг алюминия
гидроксида. Важнейшее обстоятельство фармакологии гидроксида или метафосфата алюминия - их ничтожная биодоступность (доля алюминия, который вводят
в виде нерастворимого соединения, поступающая в кровоток). При внутримышечном введении она не превышает 0,002%. Минимальный риск интоксикации возникает при приеме внутрь растворимых солей алюминия более 2-10 мг/кг массы
[12]. В норме у человека в крови (преимущественно в эритроцитах) содержится
около 5 нг/мл алюминия. Иммунизация адсорбированными вакцинами повышает
его содержание всего на 0,8%. К тому же в мозгу по сравнению с почками, печенью,
легкими и селезенкой алюминия накапливается меньше всего [13,14]. Это исключает даже минимальный добавочный нейротоксический эффект, обусловленный
вакцинацией,Антипрививочная пропаганда обычно ассоциирует с вакцинацией совершенно
другую проблему - существование растворимых (!) примесей других соединений
алюминия (хлорид, фторид, нитрат, сульфат и др.) в воде, на которой готовят растворы для парентерального питания или гемодиализа. С этими соединениями связывают синдром диализной энцефалопатии, обусловленный нейротоксичностью
алюминия [15, 16J. Однако, как выяснилось, он не возникает при вакцинации.
Согласно метаанализу публикаций, адсорбированные на геле алюминия гидроксида вакцины вызывают у детей до 18 мес несколько большие эритемы и папулы
в месте внутримышечных инъекций, но менее выраженные системные реакции,
чем вакцины без геля. При этом между сравниваемыми вакцинами не найдено
различий по частоте локальных и системных реакций (коллапс, судороги, продолжительный крик или плач). У детей старше 18 мес вакцины с гелем вызывали
более продолжительную болезненность в месте инъекции, но не отличались от
безгелевых по величине папулы, отека и повышения температуры тела. Никаких
отложенных поствакцинальных осложнений, обусловленных применением алюминия гидроксида, выявлено не было [17-19].Диагностическая биопсия мышц, проводимая при наследственной патологии
мышечной ткани (в том числе митохондриальной миопатии), изредка выявляет
макрофагальный миофасциит - перифасциальное скопление макрофагов без
некроза мышечных волокон с благоприятным исходом [20]. Подобный макрофагальный миофасциит иногда обнаруживают через 2-12 мес в месте инъекций вакцин, адсорбированных на геле гидроксида алюминия. Эти макрофага л ьные гра¬
нулемы содержат видимые при электронной микроскопии кристаллы гидроксида
алюминия. Ранее сугубо умозрительно предполагали, что эти образования - следствие вакцинации и что они представляют собой причину аутоиммунопатологии
мышечной ткани [21]. Однако эта гипотеза была отвергнута [22], так как наследственные заболевания мышечной ткани, чаще всего, миофасциитами не сопровождаются, а макрофагальные миофасцииты, возникающие у яванских макак после
инъекций адсорбированной дифтерийно-столбнячной вакцины, персистируют
только в области введения и не вызывают каких-либо признаков аутоиммунной
миопатии [23]. Таким образом, нейротоксические эффекты гидроксида и метафосфата алюминия, содержащихся в адсорбированных вакцинах, - исключительно
мифы антипрививочной пропаганды.«Твик-80» (полисорбат-80) ~ неионное поверхностно-активное соединение -
эфир олеиновой кислоты с полиоксиэтиленсорбитаном. с 1940-х гг. «Твин-80»
весьма широко используют в промышленности, парфюмерии и косметологии в
качестве пищевой добавки для человека и животных, а также во многих лекарственных формах в фармацевтике. «Твин-80» входит в состав иммунобиологических препаратов в качестве стабилизатора (предотвращает адсорбцию активных
компонентов на стенках контейнера), эмульгатора или технологической примеси.
Например, в дозе гриппозной вакцины на сквалене (MF59) содержится 1,175 мг
«Твина-80», примерно столько же - в 13-валентной конъюгированной пневмококковой вакцине; в дозе раствора туберкулина, вводимого при постановке реакции Манту, - 0,05 мг. В антипрививочной литературе «Твину-80» приписываютсвойства токсиканта» аллергена и канцерогена.
Неразведенный «Твин-80», в самом деле, обладает легким раздражающим
действием при контакте с кожей и попадании в глаза, при проглатывании
и вдыхании. Его сравнивают со скипидаром и благодаря раздражающему
действию используют в косметологии для лечения облысения. сТвин-80» с
ниацином и биотином наносят на кожу, втирают пальцами и через 10 мин
смывают шампунем. Попадание «Твина-80» в глаза вызывает слабое жжение,
подобно шампуню. Однако в качестве добавки к кремам, гелям или раство-
рам «Твин-80», по данным TOXINET, раздражения кожи человека не вызывает. Собственная фармакологическая активность «Твина-80» (эстрогеноподобный и гипотензивный эффекты) проявляется в эксперименте в дозах,
которые в 100-100 ООО раз превышают вводимые с иммунобиологическими
препаратами человеку. Ненамеренно принятый внутрь четырехмесячным
ребенком «Твин-80» в дозе 19,2 г/кг в течение 2 сут вызвал только шесть
дефекаций жидкой консистенции без каких-либо других симптомов интокси¬
кации. Предполагаемая минимальная летальная доза «Твина-80» при приеме
внутрь для человека составляет 15 г/кг, а для взрослого - более 1 кг [24].
Таким образом, «Твин-80» практически нетоксичен, а в 1% растворах и при
большем разведении абсолютно нетоксичен [25].
Аллергенные и анафилактоидные свойства «Твина-80» стали предметом
обсуждения в 2005 г. после публикации, в которой описывали один случай
анафилактоидной реакции беременной на повторное внутривенное введение
витаминной смеси, содержащей «Твин-80» [26]. В статье нет доказательств,
что реакция имеет аллергическую природу и что ее вызвал именно «Твин-
80». За 5 и 2 года до этого появились публикации о двух случах контактного
дерматита у детей, произвольно названного аллергическим [27]. Сообщения
о двух случаях гиперчувствительности (зуд, волдырь в месте инъекции,
симптомы анафилаксии, экзема, отек Квинке), возникшей в ходе лечения
рекомбинантным эритропоэтином, инъекционный препарат которого содер¬
жит «Твин-80», были дезавуированы - у гиперчувствительности оказалась
иная причина [28, 29]. Еще в одном сообщении относительно аллергенности
«Твина-80» сообщалось о двух пациентах, у которых развилась анафилакти¬
ческая реакция на введение препарата мышиных моноклональных гумани¬
зированных антител к IgE, применявшихся для лечения бронхиальной астмы
и ринита. У больных кожные пробы с препаратом, содержащим «Твин-80»
(30 мкг/0,1 мл), были отрицательными, но чистый «Твин-80», введенный
внутрикожно в дозе 15 мкг/0,1 мл, вызвал у одного больного волдырь и эри¬
тему. Никаких иных доказательств аллергенности «Твина-80» не получено
[30]. Таким образом, с 2000 г, в медицинской литературе упомянуто 7 случаев
предполагаемой анафилактоидной реакции на «Твин-80». Ни один из этих
диагнозов надлежащим образом не доказан.• В списках канцерогенов или коканцерогенов -«Твии-80» не числится. В 1992 г.
в США была осуществлена специальная программа по оценке токсичности и
канцерогенности «Твина-80» [31]. Крысам F344/N и мышам B6C3F1 с пищей
ежедневно вводили огромные дозы «Твина-80» (до 5% диеты). Исследовали
параметры, характеризующие здоровье, через 14 сут, 13 нед и 2 года после
начала эксперимента. Серьезной токсичности максимальной дозы выявлено
не бьшо. У самцов и самок мышей, а также у самок крыс опухолей, индуци¬
рованных «Твином-80», не обнаружено. У самцов крыс через 2 года было
больше опухолей (феохромоцитома надпочечника), чем в контроле. Однако
использовали высокораковую линию крыс, и в «историческом» контроле (без
«Твина-80») 65% самцов к этому сроку имели феохромоцитому надпочечника. Именно поэтому был сделан вывод: канцерогенная активность «Твина-
80» имеет сомнительные (двусмысленные) доказательства {equivocalevidence)
для самцов крыс и никаких доказательств для самок крыс и мышей того и
другого пола. Проблема канцерогенности «Твина-80» напрямую связана с его
очисткой, предусмотренной Американской, Английской и Европейской фар-
макопеями. Разумеется, «Твин-80» в инъекционных препаратах адекватно
очищен путем вакуумной отгонки от канцерогенных примесей (в частности,
от 1,4-диоксана), и эта проблема давно решена фармацевтической промыш¬
ленностью [32].Сквален (MF59) - тритерпеноидный ненасыщенный углеводород,
успешно применяющийся уже 10 лет (к настоящему времени в 20 странах Европы
и Азии) в составе инактивированных гриппозных вакцин (Fluad и Sub/MF59™)
в виде масляной фазы эмульсии. При добавлении «Твина-80» сквален образует с
водным раствором антигенов вирусов гриппа мелкодисперсную эмульсию масла в
воде. Эмульгированные антигены обладают высокой иммуногенностью и обеспе¬
чивают хороший ответ на вакцинацию, Сквален и приготовленная из него эмульсия
к токсичным продуктам не относятся. Сквален - физиологический предшествен¬
ник всех стероидов, в том числе холестерина и гормонов, у человека, животных
и растений, В значительных концентрациях сквален постоянно циркулирует в
крови, присоединяясь к липопротеинам. Он накапливается в выделениях сальных
кожных желез и важен в физиологии кожи. Помимо участия в биосинтезе, сквален
обладает антиоксидантными, антиканцерогенными и детоксицирующими свой¬
ствами. Введенный внутрь или парентерально, он полностью метаболизируется.
Сквален содержится в рыбьем жире; его получают из растительного (оливкового,
зародышей пшеницы, рисовых отрубей) масла.В ресурсе PiibMed на тему «Squalene and autoiramunity» («Сквален и аутоимму¬
нитет») с 2000 г. есть всего шесть (три - с повторными материалами) публикаций
двух исследовательских групп из США и Швеции. В этих работах на мышах и
крысах продемострировано нечто напоминающее красную волчанку и ревмато¬
идный артрит человека по образованию аутоантител [33-36]. В последней статье
авторы заявляют; «В нескольких сообщениях утверждается, что аутоиммунные
заболевания ассоциированы с вакцинацией, однако лишь в немногих случаях это
подтверждено эпидемиологически, и риск аутоиммунных заболеваний, обуслов¬
ленный вакцинацией, оценен как минимальный».Токсикология и фармакология - дисциплины, в которых главнейший критерий - величина дозы. Маленьким экспериментальным животным для моделирования аутоиммунопатологии внугрибрюшинно вводили не менее 20 мл/кг
сквалена. Грубо экстраполированные на человека, эти значения соответствуют
введению в брюшинную полость не менее 1,5 л сквалена. На самом деле человеку
при вакцинации вводят подкожно или внутримышечно не более 0,25 мл. Обычно
теоретическим аргументом гипотезы «введение сквалена - причина аутоиммунопатологии» служит появление скваленспецифичных антител в крови вакцинированных. Эти антитела называются аутоантителами, так как мишенью для них
служат все клеточные мембраны, стероидные гормоны и сам эндогенный сквален.
Однако у мышей, крыс и человека это нормальные аутоантитела - инструмент
физиологического иммунного надзора. У 100% американцев (у женщин титры
выше) и 64% европейцев, никогда не встречавшихся со скваленом, выявляют в
крови IgM-антитела к нему, а IgG-антитела - у 79 и 26% соответственно [37].
Иммунизация гриппозной вакциной, эмульгированной в MF59, большему содер¬
жанию этих аутоантител в крови не способствует [38].Этилртутьтиосалицилат натрия (торговые названия - тимеросал^*', мер-
тиолят^) - ртутьорганический антисептик, который содержится в некоторых
инактивированных вакцинах как остаточная примесь в количестве менее 1 мкг232 общие вопросы вакцинопрофилактики(чаще - 0,3"0,5 мкг) на дозу объемом 0,5 мл. Наличие остаточного антисептика -
следствие его применения на промежуточных этапах или незаконченной очистки
при производстве некоторых вакцин против дифтерии-коклюша-столбняка,
дифтерии-столбняка, гепатитов А и В, а также против гриппа. Как антисептик тиме-
росал специально добавляют к ряду вакцин, чаще в многодозовых и иногда в одно-
дозовых конечных контейнерах. В этих случаях 0,5 мл дифтерийно-столбнячных,
менингококковых А, С, АС и гриппозных вакцин содержится 25 мкг тимеросала.
В объеме 0,25 мл, вводимом детям младше 3 лет, содержится 12,5 мкг антисептика;
0,5 мл вакцины против японского энцефалита содержит 17,5 мкг этого препарата.Как антисептик тимеросал уже 70 лет применяют в вакцинах, чтобы предот¬
вратить бактериальное и грибковое инфицирование, угрожающее здоровью и
даже жизни прививаемых, С этой же целью его добавляют в некоторые глазные,
ушные и назальные капли, в препараты иммуноглобулинов человека и животных-
продуцентов для внутривенного и внутримышечного введения, а также в растворы
антигенов для кожных проб. Когда-то тимеросал применяли для лечения гнойных
ран. В конце XX в., когда все календарные инактивированные вакцины содержа¬
ли тимеросал, ребенок к шестимесячному возрасту мог получить с гепатитной В,
НіЬ-вакциной, коклюшно-дифтерийно-столбнячной и гриппозной вакцинами
суммарно до 187,5 мкг тимеросала (к 2 годам - 200 мкг, к 3 годам - 225 мкг).
Через 12-24 ч после внутримышечной инъекции вакцины, содержащей тимеросал,
его максимальная концентрация в крови у новорожденного достигает 5±1,3 нг/мл,
у двухмесячного - 3,6±1,5 нг/мл и у шестимесячного - 2,8±0,9 нг/мл. Эти кон¬
центрации примерно в 260 раз ниже, чем при энтеральном введении тимеросала,
и пациенты переносят их без каких-либо последствий [39, 40], и в 200 раз ниже
максимально переносимой концентрации тимеросала (0,1 мкг/мл) для клеток
человека in vitro [41]. Из крови тимеросал выводится через пищеварительный
тракт. Бремя полувыведения - 3,7 сут (2,9-4,5 сут), полное выведение происходит
к 30-м суткам после вакцинации [42].Тимеросал по весу содержит 49,6% ртути и представляет собой этилртуть,
связанную с подобием ацетилсалициловой кислоты. Он всего в 20 раз токсичнее
ацетилсалициловой кислоты, которую не считают ядовитым веществом и назна¬
чают с оговорками даже детям младше 2 лет в дозе 10-15 мг/кг, т.е, в дозе, почти
в 4000 раз превышающей дозу тимеросала, вводимого с вакциной. В известных
случаях самоубийств тимеросал применяли в дозах 10-60 мг/кг [39]. Ни острая,
ни отложенная токсичность тимеросала, содержащегося в вакцинах в дозах, кото¬
рые меньше в 2500-15 ООО раз, адекватным образом (in vivo) для человека еще не
доказана. Тем не менее два десятилетия назад противники вакцинации выдвинули
полную мрачных подозрений гипотезу; причина участившихся нарушений нейро-
психического развития (аутического типа) у детей - это календарная иммуниза¬
ция вакцинами, содержащими этилртутьтиосалицилат натрия. Предполагалось,
что деалкилированная из него неорганическая ртуть накапливается в тканях и
клетках мозга и повреждает нейроны. Несмотря на многочисленные эксперимен¬
тальные и клинические усилия с ошибками, методически неадекватным подходом,
подтасовками и статистическими трюками, эта гипотеза осталась сугубо теорети¬
ческой. т.е. не доказанной ни клинически, ни экспериментально [43, 44].Более того, стало очевидным обратное: нет такой клетки в организме, в которой
не обнаруживается хотя бы нескольких молекул ртути. Металлическая ртуть и ее
производные - вполне представительный компонент литосферы Земли. По пище¬
вым цепочкам (главным образом, при употреблении рыбы, а также мяса, расти¬
тельной пищи, табака) метил- и диметилртуть достигают пищеварительной систе¬
мы человека и резорбируются. Например, при массе тела 70 кг человек с пищей
ежедневно усваивает 2,5-17 мкг метилртути. Питаясь рыбой, за 1 год можно
употребить до 6,2 мг метилртути, а за 50 лет - 0,3 г (0,25 г в пересчете на ртуть)токсичной пищевой примеси. Ртуть находили в тканях человека, не страдавшего
при жизни невропатологией и не имевшего зубных пломб, а также до каких-либо
вакцинаций в концентрации от 2-10 мкг/мл (мозг) до 50 мкг/мл (щитовидная
железа) [45]. Оказалось, что средние концентрации ртути в крови и волосах детей-
аутистов незначительно отличаются от контроля (здоровых) - 19,53 нмоль/л и
17,68 нмоль/л соответственно [46]. Попытки «лечебного» очищения организма от
ртути с помощью хелатирующих средств для приема внутрь оказались безуспеш¬
ными и даже вредными [47, 48].Результаты более чем 10 исследований эпидемиологического и экологического
характера, проведенных в США, Дании, Канаде и Англии, позволяют утверждать, что нарастающие нарушения нейропсихического развития и применение
вакцин с ртутьорганическим антисептиком друг с другом не связаны [46, 49-56J.
В двух американских исследованиях, которые охватывали 124 170 детей, родившихся в 1992-1999 гг.. какой-либо связи между введением и величиной дозы
тимеросала и частотой аутизма выявлено не было [54]. В Дании в январе 1993 г.
коклюшно-дифтерийно-столбнячную вакцину с тимеросалом заменили вакциной той же специфичности, но с бесклеточным коклюшным компонентом и без
тимеросала. Среди 467 450 детей, родившихся в 1990-1996 гг. и получивших
вакцинацию, выявлено 1227 случаев аутизма, однако частота аутизма не зависе¬
ла от суммарной дозы тимеросала, введенного ребенку [52]. При исследовании 27749детей из 55 школ Канады, родившихся в 1987-1998 гг., было установле¬
но, что у детей, получавших вакцины с тимеросалом, частота нейропсихических
нарушений была значительно ниже, чем в группе вакцинируемых без тимероса¬
ла, - 59,5:10 ООО и 82,7:10 ООО соответственно [57]. Таким образом, был выявлен
защитный эффект тимеросала. Было проведено восьмилетнее ретроспективное
исследование 152 898 английских детей, родившихся в 1988-1997 гг. Установлено,
что суммарная доза тимеросала 150 мкг, введенная с дифтерийно-коклюшно¬
столбнячной или дифтерийно-столбнячной вакциной к 4-му месяцу жизни, не
только не повысила риск возникновения нарушений нейропсихического развития
(включая аутизм), но и защищала от них (значительно уменьшая вероятность их
развития) по сравнению с невакцинированными детьми или детьми, получивши¬
ми только 50 мкг тимеросала [58].Под давлением бездоказательной антипрививочной пропаганды, начиная
с 1999 г., производители стали устранять из вакцинных препаратов тимеросал.
В настоящее время в США и странах Европы выпускают варианты всех детских
вакцин без тимеросала. В России наряду с содержащими тимеросал продают сво¬
бодные от него импортные вакцины и даже одну отечественную (рекомбинант¬
ная безмертиолятная гепатитная В вакцина НПК «Комбиотех»). Возможность
отказаться от использования тимеросала при производстве вакцин обусловлена
внедрением принципов GMP (надлежащей практики производства) в вакцинное
дело и переходом на выпуск однодозовых конечных контейнеров (шприцев) или
же добавлением вместо тимеросала 2-феноксиэтанола, фенола или хлорида бен-
зетония. В США суммарная доза тимеросала, допустимая для детей младше 2 лет,
варьировала от 100 (1990) до 237,5 мкг (1999) и стала менее 40,2 мкг в 2004 г.
Затем появилось поколение детей, которым ртутьорганический антисептик с вак¬
цинами никогда не вводили. Однако, по данным Калифорнийского департамента
здравоохранения, темпы нарастания частоты аутизма сохранились, т.е. новые
случаи среди детей 3-12 лет возникают всё чаще и чаще [59]. Запрет в 1992 г. в
Дании на использование вакцин, содержащих тимеросал, также не остановил уча¬
стившиеся случаи аутизма [53]. Нейропсихические расстройства аутического типа
имеют доказанную наследственную природу. Пока не известен какой-либо один-
единственный фактор, необходимый и достаточный для возникновения аутизма.
Неоднократно показано, что ртутьорганический антисептик в дозах, вводимых с234 общие вопросы вакцинопрофилактикивакцинами, таким фактором не является. Ввиду крайне незначительного эффекта
увеличения дозы эти соединения, вероятно, не могут быть и причиной нейропси-
хических нарушений неаутического типа (тик, задержка речи) [54]. Исключение
тимеросала из вакцин вакцинологи восприняли как уступку науки предрассудкам.На этом самом мрачном из антипрививочных мифов очень часто делается
акцент вопреки предельной информационной неопределенности, так как само
название не является диагнозом и исключает сведения о причине события.
Синдром внезапной детской смерти - внезапная смерть ребенка моложе года
без объяснимой медицинской причины [60], воз предлагает включить в общую
классификационную категорию еще и внезапную смерть молодых людей, также
на фоне полного здоровья [61J. Неожиданная и беспричинная, по современным
представлениям, смерть здорового накануне человека, и не только в младенчестве,
регистрировалась неоднократно [62]. Наиболее высокие показатели внезапной
детской смертности (50-140:100 ООО родившихся живыми) зарегистрированы в
Новой Зеландии, Австралии, Англии, США и России. Доля этого синдрома в струк¬
туре младенческой смертности в указанных странах не менее 9%. Большинство
случаев синдрома внезапной детской смерти выявляют у детей в возрасте 2-4 мес,
именно во время интенсивной вакцинации. В странах с высоким охватом вакцинацией, например в Австралии, в год может возникать 1,7 и 3,5 случая внезапной
детской смерти, случайно совпадающих во времени с вакцинацией, которую проводили в предшествовавшие сутки или двое соответственно [63]. Центр контроля
за заболеваниями США (CDC) в разделе отчета по синдрому внезапной детской
смертности в 2003 г. сообщил только об одном случае скоропостижной смерти
28-летней женщины от синдрома Гийена-Барре вследствие противостолбнячной
вакцинации. Однако этот случай к синдрому внезапной детской смертности не
относится и ссылка дана на 1991 г., когда считали, что вакцинация может вызвать
синдром Гийена-Барре [75].Антипрививочная пропаганда настаивает на существовании причинной связи
между вакцинацией и внезапной смертью. В 2003 г. Институт медицины США
[60] проанализировал методом «случай-контроль» свыше 20 публикаций, которые содержали результаты исследований эпидемиологического и экологического характера, а также данные определения, оценивавшего относительный риск
возникновения синдрома внезапной детской смертности у иммунизированных
календарными вакцинами (дифтерийно-столбнячно-коклюшной, гепатитной В,
ОПВ, ИПВ, Hib-вакциной). Адекватных доказательств того, что риск внезапной
детской смерти возрастает в результате вакцинации, и причинной связи между
иммунизацией какой-либо отдельной или несколькими вакцинами и синдромом
внезапной детской смерти выявлено не было. Тот же вывод был сделан в эпидемиологических исследованиях на группах, включающих более 100 ООО детей как до,так и после 2003 г. [67, 69-72]. Выяснено, как и ожидалось, что охват прививками
умерших детей был существенно ниже, чем охват живущих [70, 72. 74]. Авторы
ряда исследований даже выдвинули противоположную антипрививочному мифу
гипотезу: вакцинация снижает риск внезапной детской смерти, т.е. защищает
ребенка от этого синдрома [64-66, 68-70, 73, 74]. Так, в девяти исследованиях
«случай-контроль» суммарное отношение рисков возникновения синдрома у
вакцинированных и невакцинированных составило 0,54 (0,39-0,76), т.е. риск
уменьшился почти на 50%. Оздоровительный эффект прививок, вероятно, в самом
деле защищает от внезапной детской смерти, и вакцинация - одна из мер, направ¬
ленных на сокращение частоты этого синдрома [66]. Всё это отнюдь не подтверж¬
дает антипрививочной дезинформации. Однако в средствах массовой информации сообщили о внезапной смерти 17-летнего юноши Антона Тищенко (г. Краматорск,
Донецкая обл.) и 3-месячной Полины Ивановой (г. Черняховск, Калининградская
обл.) вскоре после прививок. В первой трагедии осуществляли иммунизацию
живой корево-краснушной вакциной, во второй - АКДС и ИПВ. Известно, что
подобными вакцинами были проиммунизированы десятки миллионов детей без
каких-либо скорбных последствий. Противопоказаний к вакцинации и анафилактической реакции не было ни в первом, ни во втором случае. Противники иммунизации утверждают, что вакцинация - причина смерти. Однако при расследовании
смертей Антона Тищенко и Полины Ивановой ни убедительных доказательств
такого предположения, ни данных в пользу иной причины смерти пока не получе¬
но. Иными словами, причинная связь между вакцинацией и синдромом внезапной
детской смерти никак не доказана.
Вирусом SV-40 были инфицированы культуры почечной ткани обезьян, на
которых получили ряд серий полиомиелитных и аденовирусной вакцин, применявшихся с 1955 по 1963 г. Сам факт инфицирования вакцин был установлен
в 1960 г. После совершенствования технологии производства 13 стран с 1963 г,
(а СССР - с 1978 г.) стали производить свободные от SV-40 полиомиелитные вак¬
цины, что неоднократно подтверждалось периодическим контролем ВОЗ. Именно
поэтому уже больше 30 лет миф о SV-40 имеет лишь историческое значение.
Предполагают, что полиомиелитными вакцинами, загрязненными SV-40, только
в США могли быть проиммунизированы около 100 ООО ООО детей и взрослых.
В некоторых случаях у вакцинированных SV-40 был выделен из испражнений.Полувековыми исследованиями проблемы доказано, что SV-40 не патогенен
для человека, хотя и персистирует, встречаясь в низкой концентрации в крови
здоровых людей [76]. при этом приемлемых доказательств геномной интеграции
SV-40 и его онкогенности для человека не получено [86]. Подкожное введение
добровольцам клеток мезотелия, онкотрансформированных in vitro SV-40 (да еще
с частицами асбеста - точно онкогенными), опухолевого роста не вызвало; инга¬
ляция аэрозоля взвеси SV-40 также не имела онкологических последствий [77J. Не
получено молекулярно-диагностических, серологических и эпидемиологических
доказательств инфекционного распространения SV-40 среди людей [88, 90, 91].
Проблема заключается в том, что у человека имеются свои видоспецифичные
полиомавирусы JCV и BKV, имеющие общие с SV-40 нуклеотидные последовательности ДНК и перекрестно реагирующие онкопротеины. Если, пользуясь неадекватным набором праймеров, не избавиться от общелабораторных загрязняющих
плазмид и не располагать моноклональными антителами к SV-40, можно получить
ложноположительные находки (артефакты) в виде часто выявляемого SV-40 в
опухолевых тканях человека [78-80, 90, 91]. Обязательное наличие и онкоген-
ность SV-40 прямо отрицаются в отношении злокачественных плевральных мезо-
телиом [79, 80, 82] и неходжкинских лимфом [85, 89].Словом, основной аргумент, служащий основанием антипрививочного мифа, -
онкогенность SV-40 для человека - признан не соответствующим действительности.Та же судьба постигла гипотезу онкологических последствий заражения челове¬
чества SV-40, который попал в полиомиелитные и аденовирусные вакцины, произведенные в 1955-1963 гг. Институт медицины США в 2002 г., проанализировав
результаты 15 многолетних (1963-2001) исследований эпидемиологического, экологического, когортного характера, а также использовав метод «случай-контроль» на больших контингентах, пришел к выводу, что адекватных доказательств того,
что риск онкопатологии (в частности, опухоли мозга, костей и плевры) возрастает
среди населения, когда-то иммунизированного этими вакцинами, нет [81, 83, 92],
Такой же вывод, как результат 30-летних наблюдений, сделан в других работах
последних лет [84, 85, 87]. Даже иммунодепрессия (при ВИЧ-инфекции) не спо¬
собствовала учащению случаев неходжскинских лимфом у больных, которые
были иммунизированы в детстве полиомиелитными вакцинами, загрязненными
SV-40 [85, 89].Этот антипрививочный миф возник как скандальная журналистская сенсация в
1999 г. и затем проник в профессиональную медицинскую литературу (в том числе
в русскоязычную, где встречается до сих пор). На основе предположений, допущений и прямых домыслов утверждалось, что «в 1957-1960 гг. в полевых испьгтани-
ях (Центральная Африка) применялась ОПВ, приготовленная с использованием
культур почечной ткани шимпанзе, инфицированных обезьяньим вирусом имму¬
нодефицита, который в кишечнике вакцинированных африканцев превратился в
БИЧ-1 человека и вызвал случаи СПИДа в регионах, где проводилась полиомие-
литная вакцинация».Данный сценарий содержит дезинформацию по трем существенным моментам.
Ткани и клетки шимпанзе для приготовления полиомиелитных вакцин никогда не применялись (ни в США, ни в Бельгии, где были произведены вакцины).
Применяли и продолжают применять только клетки макак резусов или гверец.
Заражение БИЧ не могло произойти орально, т.е. тем путем, которым вводили
вакцину людям. Появление ВИЧ-инфицированных и вакцинация территориально
не совпадали [93].Б настоящее время накопилось достаточно фактов для опровержения этого
мифа.
Полиомиелитными вакцинами, применяемыми при массовой вакцинации в
Африке, были привиты миллионы детей в США и других странах (например, 7 200 ООО человек в Польше) без единого случая ВИЧ-инфекции.
Б России и Прибалтике крупномасштабные испытания таких вакцин были
проведены А.А. Смородинцевым, а затем МЛ. Чумаковым. Эти испытания продемонстрировали эффективность данных вакцин и не выявили
ВИЧ-инфицирования. Если бы антипрививочный миф соответствовал действительности, эпидемия СПИДа должна была бы начаться не в Африке,
а в Прибалтике, где 1 ООО ООО детей получили препараты живых вирусов,
выращенных на тканях обезьян. Ничего подобного выявлено не было. СПИД
«пришел» в Восточную Европу, и в частности в Прибалтику, в конце 1980-х гг.
извне как завозная инфекция [94].
Три независимые лаборатории исследовали замороженные музейные образцы серий вакцины, применявшихся в Африке в 1957-1960 гг. Ни компонентов клеток шимпанзе, ни БИЧ в них обнаружено не было [95, 96].
ВИЧ-1 человека появился в Африке примерно за 30 лет до применения ОПВ
[97].
Циркулирующие вирусы иммунодефицита шимпанзе, выделенные у этих
животных в регионе, где в 1957-1960 гг. проводилась полиомиелитная вак¬
цинация, филогенетически удалены от предполагаемого предкового штамма
всех ВИЧ-1 из группы М, патогенных для человека [98, 99].Словом, миф о происхождении ВИЧ-инфекции из ОПВ категорически отвергается.Речь идет о заразных губкообразных энцефалопатиях, вызываемых прионами
(от proteinaceous infectious particles - «белковые инфекционные частицы«>. При
болезни Крейтцфельда-Якоба прионы накапливаются в клетках мозга, вызывая
у больного слабоумие и смерть. Генетически обусловленные случаи этой нейро-
дегенеративной патологии (мутации прионовых белков) выявляют с частотой1-2:1000000 населения в год. У коров и быков прионы также вызывают энцефалопатию, которая (как это наблюдалось во время вспышки в 1990-х гг. в Англии)
через употребленное в пищу мяса с мозговой тканью передается человеку в форме
нового варианта болезни Крейтцфельда-Якоба. При этом антропозоонозе прионы
накапливаются в мозговой и лимфоидной тканях [100,101].Крупный рогатый скот - источник некоторых продуктов, используемых в
производстве вакцин в качестве источников питания и факторов роста микроорганизмов и культивируемых клеток. Мясные (но не из нервной ткани) пептоны, казеиновые и лактальбуминовые (белки молока) гидролизаты применяют в
питательных средах для выращивания бактерий. Для ферментации используют
трипсин поджелудочной железы. Сыворотка плода коровы (новорожденного
теленка) - компонент среды для клеточных культур, обеспечивающих размножение вирусов. Желатин (гидролизат соединительной ткани), глицерин и -«Твин-80»
(продукты переработки говяжьего жира) добавляют в питательные среды и вак¬
цины в качестве стабилизаторов. Именно поэтому чисто теоретически существует
риск загрязнения прионами вакцин против полиомиелита, КЭ, гриппа, желтой
лихорадки, кори-паротита-краснухи, гепатита А, ветряной и натуральной оспы,
дифтерии, столбняка, коклюша, брюшного тифа и сибирской язвы. Однако исходное сырье для производства вакцин получают из стран, где не зарегистрировано ни одного случая «коровьего бешенства»;используют мышечную ткань, молоко и сыворотку, в которых обсемененность прионами в 100000000 раз меньше, чем в неиспользуемых головном,
спинном и костном мозге;сами прионы способны размножаться только в мозговой ткани in vivo, но не в
культурах клеток при производстве вакцин; исходное сырье перерабатывают в начальных стадиях производства.
Экстракция, солюбилизация, разбавление растворителями, гидролиз и дру¬
гие химические воздействия, фракционирование и фильтрация позволяют
устранить возможную примесь исходных белков крупного рогатого скота.
Готовые бактериальные вакцины, полученные на ферментированных пита¬
тельных средах, содержат не более ОД мкг таких примесей на дозу, а вирусные
вакцины, полученные в первичных или перевиваемых культурах клеток, - не
более 0,05 и 0,00001 мкг на дозу соответственно; вакцины производят в соответствии с принципами GMP и под адекватным
контролем на каждом этапе - от сбора исходного сырья до конечного Л С,В результате расчетный риск прионового загрязнения даже при исходно инфи¬
цированной мышечной ткани составляет 1:2 ООО ООО 000-1:40 ООО ООО доз вакцины, а при инфицированной сыворотке плода коровы - менее 1:40 ООО ООО ООО доз
вакцины [102]. Словом, теоретический риск загрязнения вакцин прионами неимоверно мал, точнее, близок к нулю. Действительно, благодаря усилиям ветеринарных служб по ликвидации эпизоотии «коровьего бешенства» количество выявляемых случаев нового варианта болезни Крейтцфельда-Якоба у человека в мире
стремительно уменьшается: среди родившихся в 1990-1999 гг. больных в 20 раз
меньше, чем среди родившихся в 1970-1974 гг., хотя число применяемых вакцин
и охват прививками значительно возросли. За четверть века с 1986 г., когда стали
диагностировать это заболевание, среди его ятрогенных случаев не было ни одно¬
го, который возник бы вследствие вакцинации, хотя в мире было введено много вакцинопрофилактикимиллионов доз вакцин. Таким образом, миф о прионовой опасности вакцинопрофилактики - не более чем лозунг антипрививочной пропаганды.nt' ; Этот глобальный антипрививочный миф возник из простого лабораторного
артефакта, который ученые из Финляндии (биохимик Kajander Е.О. и специалист
по электронной микроскопии Cift^ioglu N.) приняли в начале 1990-х гг. за открытие новой формы жизни - ранее неизвестных фильтрующихся коккообразных
размножающихся структур размером 0,05-0,5 мкм, названных нанобактериями.
Кроме фантастических свойств, им приписали цитопатогенность и этиопатогене-
тическую роль в ряде тяжелых хронических заболеваний. На самом деле феномен
нанобактерий - взаимодействие СО2 и ЫаНСОз в биологических жидкостях, культуральных средах и сыворотках с образованием преципитатов СаСО^ которые,
адсорбируя белки, имитируют растущие микроорганизмы. Например, в сыворотке
плода коровы они адсорбируют фетуин, а в жидкостях человека - сывороточный
альбумин [103-106]. Те же финские авторы обнаружили наличие нанобактерий в
80% коммерческих образцов сыворотки плода коровы и в девяти вакцинах, при
производстве которых применяется эта сыворотка, но ни один рецензируемый
журнал не опубликовал это псевдооткрытие, и никто в мире за 12 лет его не под¬
твердил. Таким образом, это классический пример мифа, раздуваемого антипри¬
вивочной пропагандой вопреки реальным фактам. В 1995 г. было обнаружено, что в когорте английских детей, иммунизированных живой коревой вакциной, по сравнению с невакцинированным контролем
хронические воспалительные заболевания кишечника (болезнь Крона и язвенный колит) возникали примерно в три раза чаще [107J. Группа исследователей,
скооперировавшись вокруг лондонского хирурга Wakefield (который впоследствии
прославился скандальными подтасовками), выдвинула предположение, что вакцинация против кори повышает риск этих заболеваний неизвестного этиопатоге-
неза. Однако, проследив в проспективном популяционном исследовании когорты
англичан в возрасте 5-26 лет, вакцинированных и невакцинированных против
кори, они установили, что после вакцинации риск возникновения болезни Крона
и язвенного колита не увеличивается [109], и пересмотрели свою первоначальную
гипотезу. Б качестве доказанных фактов выдвигалась персистенция вакцинного
вируса как причина поствакцинального энтероколита с гиперплазией илеоцекаль¬
ных лимфатических узлов и задержкой нейропсихического развития аутического
спектра. Вакцинный вирус был идентифицирован этими исследователями в фол¬
ликулярных дендритных клетках и лимфоцитах с помощью ПЦР [111]. Проблема
клинической дифференциальной диагностики болезни Крона и язвенного колита
с открытым ими «новым поствакцинальным осложнением» была просто проигно¬
рирована.Между тем с помощью ПЦР рафинированной специфичности и повышенной
чувствительности при болезни крона и аутизме в тканях кишечника и крови
вакцинированных вообще не было найдено генома вируса кори (ни дикого, ни
вакцинного) [108, 110, 114, 118, 146], и большинство исследователей стали рас¬
сматривать находки Wakefield как артефакты.Комбинированную вакцину против кори-паротита-краснухи используют для
иммунизации в США уже 30 лет, в Швеции и Финляндии - 20 лет, а в остальных
странах Европы - дольше 10 лет, однако ни в одном из более чем 20 многолетних наблюдений эпидемиологического и экологического характера, ретроспективных
и проспективных, когортных, серийно-контрольных и случай-контрольных иссле¬
дований миллионов иммунизированных детей ассоциации между вакцинацией
и различными фенотипическими проявлениями аутизма, задержкой и регрессом
нейропсихического развития, а также увеличением риска хронической патологии кишечника не выявлено [112, 113, 115-117, 119-121, 140-152]. Частота
случаев задержки развития была значимо выше в когортах невакцинированных
детей и нарастала по мере того, как уменьшался охват вакцинацией [145]. В то же
время вакцинация значимо (в среднем в шесть раз) снижала относительный риск
спонтанно возникающих болезни Крона и язвенного колита до 0,16 (0,04-0,68)
[113,121]. После публикаций таких материалов исходная гипотеза инфекционной
этиологии аутизма [147] и корректность диагноза «аутистический энтероколит»
[141] стали воспринимать скептически, как и утверждение, послужившее заглави¬
ем этого подраздела.'' Эта дезинформация весьма популярна в России в связи с довольно высокой
заболеваемостью туберкулезом легких. БЦЖ-вакцинацию применяют во всех
без исключения странах, но по-разному. Более чем в 150 странах это всеобщая
неонатальная вакцинация (разумеется, охват не везде достигает 90%), в 30 из
них с ревакцинацией, а в 31 стране - избирательная вакцинация групп высокого
риска возникновения туберкулезной инфекции (еще не инфицированных чле¬
нов семьи больных туберкулезом или близко контактирующих с больными лиц,
детей иммигрантов из стран с высокой заболеваемостью, ВИЧ-инфицированных
без клинических проявлений инфекции), в странах с высокой заболеваемостью
вакцинируют всех новорожденных и ревакцинируют детей старшего возраста с
отрицательной кожной реакцией на туберкулин. Такая дифференциация обусловлена эпидемиологической ситуацией, а точнее, заболеваемостью туберкулезом,
составляющей в России, например, 100:100 ООО, в США - 4:100 ООО, а в Канаде -
1:100 ООО населения. Некоторые страны (Чехия, Словакия, Иордания, Норвегия)
после официальной отмены всеобщей неонатальной вакцинации либо ввели ее
вновь, реагируя на нарастание заболеваемости, либо продолжали ее по просьбе
населения (Норвегия).Согласно позиции ВОЗ, «БЦЖ, единственная существующая в настоящее время
вакцина против туберкулеза, обеспечивает защиту от туберкулезного менингита
и диссеминированной формы у младенцев и детей младшего возраста... За прошедшие годы вакцинация БЦЖ позволила спасти тысячи человеческих жизней.
Эта вакцина относительно безопасна, недорогая и требует лишь одной инъекции.
Несмотря на недостатки, вакцинация БЦЖ в большинстве эндемичных стран
рассматривается в качестве жизнесберегающего и важного элемента стандартных мер по борьбе с туберкулезом» [122]. С введением массовой внутрикожной
БЦЖ-вакцинации в России в 1950-х гг. доля туберкулезного менингита и костного
туберкулеза в структуре заболеваемости снизилась в 10 раз.Вакцинальный инфекционный процесс, возникающий при внутрикожном введении вакцины БЦЖ (даже когда речь идет об очень редкой генерализованной
БЦЖ-инфекции у больных иммунодефицитом), не представляет собой первичный туберкулез. Он имеет иную патоморфологию, клинические проявления и
динамику. В связи с этим некоторое сходство клинических параметров не позво¬
ляет называть редкие осложнения БЦЖ-вакцинации первичным туберкулезом.
БЦЖ относят к микобактериям бычьего типа с серьезной утратой части генома.
Непреднамеренное введение вакцины БЦЖ больным иммунодефицитом может вакцинопрофилактикивызвать поствакцинальные осложнения, требующие медикаментозного лечения.
При БЦЖ-вакцинации частота обширного местного изъязвления и регионарного
лимфаденита менее 1:5000, частота остеита - менее 1:100 ООО, генерализованной
БЦЖ-инфекции - менее 1:300 ООО, вакцинаций с летальностью без лечения -
1:2 ООО ООО. Важно отметить, что применяемые в мире субштаммь[ БЦЖ чувствительны к противотуберкулезным ЛС, чем отличаются в значительной части
от полирезистентных циркулирующих микобактерий туберкулеза человеческого
типа. Это облегчает лечение поствакцинальных осложнений.Истинный первичный туберкулезный процесс возникает практически у всех
впервые инфицированных (это почти всегда - дети) циркулирующими микобактериями туберкулеза человеческого и бычьего типа, но у 95% он протекает
латентно или субклинически, быстро заканчиваясь выздоровлением с изоляцией
микобактерий в кальцинированных очагах и формированием приобретенного
клеточного иммунитета. Однако примерно 5% первично-инфицированных заболевают манифестными формами первичного туберкулеза. Это могут быть затянувшееся заживление очагов первичного комплекса, хроническое течение или, чаще
всего, вторичное прогрессирование с генерализацией процесса, нередко приводящее к летальному исходу.Вакцинация БЦЖ не предотвращает первичного инфицирования, но задерживает его [125, 127]. Ее защитный эффект проявляется в том, что реже проис¬
ходит реактивация латентного туберкулеза. Самые высокие показатели защиты
(60-80%) при вакцинации БЦЖ были достигнуты в Северной Америке и Северной
Европе, тогда как в тропических регионах испытания обычно свидетельствовали о
плохой защите или об ее отсутствии. Например, метаанализ 20 рандомизирован¬
ных и контролируемых исследований показал, что средняя защита от туберкулез¬
ного менингита и диссеминированного туберкулеза составила 64-86%; при иссле¬
дованиях «случай-контроль» соответствующий показатель составил 75%. Защита
от связанных с туберкулезом летальных исходов достигает 65% [122]. Кроме того,
вакцинация БЦЖ неспецифически способствует снижению детской смертности от
нетуберкулезных инфекций в развивающихся странах [126].С 1977 по 2006 г. в журналах первого ряда были опубликованы результаты
более чем 35 конкретных клинических испытаний, выполненных в различных по
заболеваемости странах (Канаде и Греции, Турции и Финляндии, Индии и Боснии
и др.), при этом позитивно оценивались защитная эффективность и экономическая
выгодность вакцинации БЦЖ [123,124]. Согласно этой оценке, БЦЖ-вакцинация
препятствует инфицированию и возникновению первичного туберкулеза, облегчает течение вторичного туберкулеза, продлевает жизнь и повышает эффективность
других вакцинаций.
Этот миф возник из непомерного преувеличения одной из реальных проблем
живых вакцин против ЭП, Штаммы (точнее, смеси субщтаммов) аттенуированных
вирусов для производства вакцин имеют разную остаточную вирулентность, зависящую от природы щтамма, особенностей технологии конкретного производителя
и противовирусной резистентности вакцинируемого населения. Это выражается в
частоте поствакцинальных осложнений - паротитного (асептического, небактериального) менингита и фебрильных судорог. Например, комбинированная живая
коревая-паротитная (щтамм Uraha) вакцина вызывает в развитых
странах асептический менингит с частотой 1:1000-1:100 ООО вакцинаций, а такая
же вакцина со штаммом паротитного вируса Jeryl Lynn - с частотой 1:100 ООО-
1:1 ООО ООО введений вакцин [129, 130,135-138]. При этом следует отметить, что
поствакцинальный асептический менингит - доброкачественное легкое непро¬
должительное заболевание без последствий. Некоторые авторы вообще не связывают его с вакцинацией [139]. Именно благодаря безвредности и стабильности
штамм Jeryl Lynn всё чаще используют, создавая комбинации с вакцинами против
кори, краснухи и ветряной оспы [117,128, 131-134] без каких-либо опасений по
поводу пандемии весьма редкой ятрогенной патологии - паротитного поствакци-
нального менингита.Эта дезинформация чаще всего муссируется антипрививочной пропагандой. Она
основана либо на чрезмерном преувеличении реальных фактов, либо на неверной
интерпретации результатов неадекватного экспериментального моделирования.
Анафилаксия - угрожающая жизни аллергическая реакция на введение вак¬цин. В готовых препаратах разной специфичности и различных производителей
в качестве добавок или следовых примесей может содержаться ряд веществ
(аллергенов), теоретически способных вызывать аллергические реакции у сенсибилизированных пациентов: амфотерицин В, хлортетрациклин®, стрептомицин, дигидрострептомицин, неомицин, полимиксин в, гентамицин, тимеросал,2-феноксиэтанол, овальбумин и другие белки куриных яиц и эмбрионов, бычий
сывороточный альбумин (только антирабическая вакцина), сыворотка плода
коровы, свиной желатин и его гидролизат, компоненты дрожжей. Из внутренне¬
го покрытия флаконов и закрывающих их пробок, а также из прокладки порш¬
ня (шприц-доза) могут экстрагироваться в вакцину следовые примеси латекса
[156,185]. Кроме того, теоретически любой микробный антиген в вакцине может
стать после первой иммунизации аллергеном, а содержащийся в инактивированных вакцинах гидроксид или фосфат алюминия (также аллергены) может служить
адъювантом при lgE-опосредованном иммунном ответе, но они способны также
существенно уменьшить аллергические реакции на инъекции адсорбированных
аллергенов благодаря физиологической детоксикации.Тем не менее поствакцинальная анафилактическая реакция в действительности
развивается довольно редко. Лишь в единичных наблюдениях с неадекватным
дизайном она возникает с частотой 1:5000. Однако по результатам порядка 2000000000 иммунизаций современными вакцинами, проведенных более чем
в 20 исследованиях, установлено, что частота анафилактических реакций варьи¬
рует от 1:5 ООО ООО до 1:30 ООО [153-156, 161-168, 174, 183, 210], не превышая
частоту анафилаксии на другие Л С [155]. При этом большинство анафилактических реакций обусловлено сенсибилизацией к нескольким известным антигенам:
желатину, белкам куриных яиц и эмбрионов, антибиотикам [183, 220]. Атопия
в анамнезе ребенка не повышает риска развития анафилактической реакции на
введение вакцин [168,191]. Редкость анафилаксии на вакцинные препараты сви¬
детельствует о столь же редких аллергических реакциях на любые входящие в них
аллергены, хотя потенциальная аллергенность отдельных примесей всё же была
исследована.• Желатин как стабилизатор содержится в вакцинах против бешенства, кори,
ЭП, краснухи и ветряной оспы, в некоторых гриппозных, дифтерийно-
столбнячно-коклюшных бесклеточных вакцинах в дозах 15-16 мг [156]. Его
аллергенная активность очевидна [155,156,158,159,162,163,184], а заме¬
на малогидролизованного бычьего желатина на свиной желатин глубокого
гидролиза (до 5-6 кДа) или его полное исключение позволило сократить
частоту анафилактических реакций от весьма малой (1:1 800 ООО) [156, 210]
до невыявляемой [157,166,182,190, 213]. Таким образом, сенсибилизация к
желатину не является противопоказанием к вакцинации.
Пищевая аллергия на белки куриных яиц широко распространена феди
населения, однако наличие овальбумина (не превышает 2-8 нг/мл) [164] и
других белков куриных яиц и эмбрионов в вакцинах на практике не сопровождается развитием поствакцинальных анафилактических и других серьезных
аллергических реакций [165, 167-173]. Частота таких реакций среди детей
с аллергией на белки яиц в анамнезе не превышает 1:1000. Аллергия данной специфичности не является противопоказанием к вакцинации. Только
ограниченный контингент детей с эпизодами тяжелой кардиореспираторной
аллергопатологии в анамнезе рекомендуется вакцинировать в стационаре с
отделением реанимации [167,172].
Неомицин содержится в вакцинах против полиомиелита, бешенства, ветря¬
ной оспы, кори, ЭП и краснухи. Известна его способность при локальном
применении вызывать контактный дерматит, однако нет ни одного сообще¬
ния о местной или генерализованной экзематозной реакции в ответ на введе¬
ние перечисленных вакцин, причинно связанной с неомицином. Аллергия на
неомицин - не противопоказание к иммунизации содержащими его вакци¬
нами [174,185].
Антисептик 2'феноксиэтанол заменил тимеросал в дифтерийно-столб¬
нячно-коклюшной, гепатитных А и В, а также в боррелиозной вакци¬
нах, Опубликован единственный случай контактной экземы, вызванной2-феноксиэтанолом, который содержится в адсорбированной дифтерийно-
столбнячно-коклюшной вакцине. В США вакцинировали 18-месячного
мальчика из семьи атопиков. Из всех компонентов вакцины только 2-фенок-
сиэтанол дал положительную кожную пробу. Вакцинацию без осложнений
продолжили вакциной с тимеросалом вместо 2-феноксиэтанола [175].• Применение тимеросала (этилртутьтиосалицилата натрия) в вакцинах,
вводимых с младенчества, и поступление метилртз^и с пищей обусловили
распространение аллергии на этот антисептик, выявляемой кожными про¬
бами более чем у 50% населения [176], но ее клиническое значение неясно
[178, 179]. Например, троекратное внутримышечное введение по 100 мкг и
более тимеросала у 91% лиц с положительными кожными пробами никакой
реакции не вызывало. У 9% выявляли слабую отложенную реакцию (локаль¬
ное уплотнение и микропапулы), исчезающую после 3-й инъекции [176].
В ретроспективных исследованиях установлено, что сенсибилизация к тиме-
росалу даже при атопической экземе не вызывает поствакцинальных реакций
данной специфичности [177, 180, 181]. Гриппозные вакцины, содержащие
тимеросал, вызывают не больше аллергических реакций, чем вакцины без
этого антисептика [223]. Таким образом, проблема аллергенности тимероса¬
ла чрезмерно преувеличина,• На гидроксид алюминия при повторной иммунизации у 50% вакцинированных развивается ГЗТ, выявляемая кожной пробой с раствором алюминия
хлорида и не вызывающая анафилактических реакций [186]. Иногда пример¬
но у 0,8% иммунизированных внутримышечное введение вакцины, адсорби¬
рованной на гидроксиде алюминия, вызывает образование сохраняющихся
годами зудящих узелков двух гистологических типов - гранулематозную
реакцию на инородные частицы или гранулему ГЗТ [186, 189, 190], Однако
эти проявления к анафилаксии не относятся и жизни не угрожают.• Следовая примесь дрожжевых белков и ДНК теоретически может содер¬
жаться в гепатитной В, конъюгированной пневмококковой вакцинах, Hib-
вакцине [156J. Однако даже у иммунизируемых пациентов с аллергией на
пекарские дрожжи (среди населения - 1-2%), вакцина против гепатита В
вызывала аллергические реакции данной специфичности крайне редко и без
единого фатального случая [187].При довольно частой аллергии на природный латекс среди населения
поствакцинальные аллергические реакции этой специфичности выявляют
менее чем в 0,02% слз^аев всех нежелательных реакций на введение вакцин
с возможной примесью латекса [181J, т.е. они возникают весьма редко.Введение вакцин внутрь существенно снижает их аллергенность. ОПВ по
сравнению с инъекционной инактивированной вакциной гораздо реже вызывает
аллергические реакции [160]. Новые вакцины: ветряночная и папилломавирус-
ная - обладают несколько большей аллергенностью по сравнению с давно лицен¬
зированными, но ни один из весьма редких эпизодов анафилаксии, возникших
после 10 ООО ООО с лишним вакцинаций, летальным не был [154,161-166].Как бы ни был мал риск анафилаксии, она требует неотложной врачебной
помощи - инъекции раствора адреналина, восстановления дыхания с помощью
мешка «Амбу» с маской или другого аналогичного прибора (искусственной вен¬
тиляции легких) и телефона для связи с отделением реанимации. При наличии
этих условий и готовности врача оказать помощь страхи перед поствакцинальной
анафилаксией оснований не имеют.В трех исследованиях, неполноту, ошибки выборки и неадекватность дизай¬
на которых отметили сами авторы [212, 218, 225], с календарной вакцинацией
связывают больший риск манифестации бронхиальной астмы и атопического
дерматита у детей. Эту проблему исследовали и обсуждали в течение трех про¬
шлых десятилетий. В итоге антипрививочное предположение был отклонено как
несостоятельное. Более чем в 15 исследованиях разного типа на солидных кон¬
тингентах было доказано, что вакцинация детей не повышает риска развития
или обострения аллергических заболеваний: атопической экземы, аллергиче¬
ского ринита и бронхиальной астмы [192-194, 198, 199, 204, 207, 208, 217,
224, 226, 228-233, 236]. Более того, с расширением охвата вакцинацией грудных
детей атопия возникает реже [209], а иммунизация дифтерийно-столбнячно-
коклюшной вакциной, по результатам некоторых исследований, «защищает» от
бронхиальной астмы и атопической экземы (у мальчиков): относительный риск
заболевания астмой вакцинированных в сравнении с невакцинированными почти
в два раза меньше 1 и в среднем составляет 0,55 (0,31-0,98) [194]. Отложенная
на 2 мес иммунизация грудных детей этой вакциной вдвое уменьшает частоту
бронхиальной астмы к 7 годам [216J. Подобным «защитным» эффектом обладают
живые полиомиелитная (ОПВ) и туберкулезная (БЦЖ) вакцины: относительный
риск развития аллергических заболеваний у вакцинированных также меньше 1 и в
среднем составляет 0,26 (0,08-0,83) [193]. Неонатальная вакцинация гепатитной В
и БЦЖ-вакцинами манифестаций атопии не предотвращает, но значимо сокраща¬
ет частоту приступов одышки [221]. «Защитный» эффект коревой-паротитной-
краснушной вакцины проявлялся в том, что значительно уменьшалось количество
госпитализаций по поводу status asthmaticus в когорте вакцинированных: относи¬
тельный риск - 0,63 (0,49-0,82) [206]. Выяснилось также, что инактивированные
и живые гриппозные вакцины обострений бронхиальной астмы у детей и взрос¬
лых не вызывают [191, 195, 205, 211, 222], при этом инактивированные вакцины
обладают «защитным» эффектом против ее обострений [196]. Вакцинация против
гриппа обострений хронических обструктивных заболеваний легких не вызывала
[197]. Добавление вакцины против НіЬ-инфекции к дифтерийно-столбнячно-
коклюшно-полиомиелитной вакцине риска манифестации детской аллергопато¬
логии не увеличило [214].Вакцинация БЦЖ в раннем детстве уменьшала частоту позитивных кожных
проб на аллергены домашней пыли в Африке: их относительная вероятность у вак¬
цинированных детей была в пять раз ниже, чем у невакцинированных, и состав¬244 ОБЩИЕ ВОПРОСЫ вакцинопрофилактикиляла 0Д9 (0,06-0,59) [200]. Неонатальная вакцинация БЦЖ значимо уменьшала
частоту манифестаций бронхиальной астмы в возрасте 7 и 14 лет у детей с аллер¬
гическим ринитом в анамнезе и без него [201,202,215]. «Защитный» эффект БЦЖ
в отношении бронхиальной астмы и атопической экземы в Германии был сильнее
выражен у детей иммигрантов [203].«Стимулируя синтез IgE в раннем детстве, календарная вакцинация,
особенно вакцины с коклюшным компонентом и коревой-паротитной-
краснушной вакцины, повышает риск поллинозов».Этот тезис [218, 231, 249J продолжают цитировать в отечественных вакци¬
нологических компиляциях [238], хотя за рубежом он был отклонен как необо¬
снованный [184], В исследовании «случай-контроль» двух независимых групп,
включавших 76 310 и 40 183 английских детей, у которых в течение 7-8 лет
было диагностировано 7098 случаев сенной лихорадки, установлено, что ни
дифтерийно-столбнячно-коклюшная, ни корево-паротитно-краснушная вакцина
риска поллиноза достоверно не увеличивает [236, 237]. Тот же вывод был сделан
относительно вакцины против НіЬ-инфекции [214]. Только в группе детей, вакци¬
нированных против коклюша и перенесших это заболевание, выявляли больший
риск возникновения поллиноза [227]. Неонатальная вакцинация БЦЖ в несколь¬
ких исследованиях, в отличие от других, не только не увеличивала частоту полли-
нозов, но и уменьшала их ожидаемое число, иногда вдвое [202, 203], при этом у
вакцинированных в крови выявляли значительно меньшее содержание общего и
аллергенспецифичных IgE [234]. Таким образом, утверждение об аллергизирую-
щих свойствах вакцинации по большей части является дезинформацией.Антипрививочная пропаганда часто обсуждает связь индуцированной вакцина¬
ми аутоиммунной патологии с заболеваниями еще не выясненного этиопатогенеза.
Как известно, сахарный диабет 1-го типа - аутоиммунное заболевание, при кото¬
ром собственная иммунная система атакует р-клетки островков Лангерганса, Для
возникновения сахарного диабета необходимы наследственная предрасположен¬
ность и внешние воздействия (вероятно, инфекционные), из которых определенно
доказана лишь роль врожденной краснушной инфекции. Клинически диабет не
манифестирует, пока аутоиммунный процесс не повредит примерно 80% бета-
клеток, что занимает годы. Частота диабета в развитых странах начала неуклонно
возрастать со времен Второй мировой войны, т.е. задолго до того, как расширился
охват населения календарной вакцинацией.• Гипотеза о причинной связи сахарного диабета с вакцинацией воз¬
никла в конце 1990-х гг. При проверке оказалось, что она была обоснована
непрофессионально собранными и подтасованными материалами [241-243].
Она была убедительно отклонена результатами когортных и исследований
методом «случай-контроль», проведенных в Финляндии, США, Швеции,
Германии и Дании. Нижний предел доверительных интервалов относительно¬
го риска развития сахарного диабета у детей, вакцинированных по Календарю
прививок цельноклеточной или бесклеточной коклюшной (в комбинации с
дифтерийной и столбнячной), корево-паротитно-краснушной, живой полио-
миелитной (ОПВ), флавивирусной и гепатитной В вакцинами, НіЬ-вакциной,
по сравнению с невакцинированными был меньше единицы, что исключа¬
ло влияние прививок на возникновение диабета [240, 242, 245, 246-252].
Широкомасштабная публикация добротных и однозначных по выводам
результатов исследований продолжалась до 2004 г., однако уже в 2002 г.
Институт медицины США сделал заявление: «Эпидемиологические и кли¬
нические доказательства опровергают какую-либо причинную связь между
вакцинацией и увеличением риска диабета 1-го типа» [244]. В двух из упомянутых исследований выявили еще одно позитивное свойство вакцинации:
живая коревая вакцина снижала относительный риск диабета в сравнении с
невакцинированными пациентами до 0,69 (0,48-0,98) [250], а коклюшная
и корево-паротитно-краснушная вакцины - до 0,015 (0,001-0,251) и 0,4
(0,201-0,799) соответственно [252]. Все верхние пределы доверительных
интервалов ~ меньше единицы. Это свидетельствует о «защитной» функции
вакцинации в отношении проявлений сахарного диабета 1-го типа. Словом,
для разговора о календарной вакцинации как о факторе, провоцирующем
манифестацию диабета, серьезных оснований нет.
Острую аутоиммунную демиелин изирующую полирадикулоневропатию с
вялыми парезами (синдром Гийена-Барре) в антипрививочной литературе
рассматривают как следствие иммунизации инактивированной гриппозной,
живыми полиомиелитной (ОПВ) и корево-паротитно-краснушной, антира-
бической, дифтерийной, столбнячной и конъюгированной менингококковой
вакцинами. Синдром Гййена-Барре - серьезная патология с 10% летальностью и 20% инвалидизацией. Фоновая частота этого синдрома в мире состав¬
ляет 1,3:100 ООО (0,4-4,0:100 ООО) [278]. Этиология синдрома Гийена-Барре
неизвестна, хотя ему в большинстве случаев предшествуют инфекции пищеварительного и респираторного тракта [262, 265, 269].В 1976 г. Национальная программа противогриппозной вакцинации в США
была приостановлена из-за повышенного риска якобы поствакцинального синдрома Гийена-Барре. Иммунизация инактивированной цельновирионной вак¬
циной из штамма A/New Jersey/8/76 (HswlNl) увеличивала риск развития этого
синдрома до 0,49-0,59:100 ООО привитых [264, 268], т.е. в 3,96-7,75 раза по
сравнению с непривитыми [264, 272]. Пересмотр материалов по двум штатам
(Мичиган и Миннесота) с уточнением диагнозов позволил снизить исходные показатели относительного риска для вакцинированных на 0,5 [275, 277], Адекватной
интерпретации выявленного всплеска частоты синдрома Гийена-Барре так и не
последовало, но публикации, в которых предполагается причинная связь между
вакцинацией и синдром Гийена-Барре, изредка появляются [260, 281].Между тем количество сообщений о синдроме Гийена-Барре после гриппозной
вакцинации с конца 1970-х гг. стало уменьшаться [268,269, 280] и относительный
риск вакциноассоциированного синдрома Гийена-Барре снизился до 1,4 (0,7-2,7),
что означает всего лишь 1 добавочный случай на 1 ООО ООО привитых [255].
В 2002-2003 гг. этот показатель снизился до 0,4 [254]. Вакцинация в армии вообще
проходила без временных совпадений с синдромом Гийена-Барре [276]. На динамику частоты госпитализаций по поводу этого синдрома в провинции Онтарио
(Канада) с 1992 по 2004 г. сезонность противогриппозной вакцинации и введение
ее универсальности в 2000 г. не повлияли [260]. Согласно базе данных (1990-2005)
общей врачебной практики Великобритании, частота развития синдрома Гийена-
Барре в течение 90 сут после вакцинации была в среднем 0,76:1 ООО ООО привитых
(0,41-1,4:1 ООО ООО), тогда как этот же показатель в течение 30 сут с момента
возникновения ОРВИ составлял в среднем 7,35:1 ООО ООО (4,36-12,38:1 ООО ООО].
Выявленное различие было 16,64-кратным (9,37-29,54). Не доказано, что риск
развития синдрома Гийена-Барре возрастает после сезонной противогриппозной вакцинации, и показана его зависимость от частоты ОРВИ [261, 267]. За
последнее десятилетие в популяционных, эпртдемиологических исследованиях и
исследованиях типа «случай-контроль» доказано, что коревая [256-258], ОПВ
[259, 266, 270, 273], корево-паротитно-краснушная [279, 280], конъюгированная
менингококковая [263] и столбнячная [271] вакцины не увеличивают фоновой
частоты синдрома Гийена-Барре более чем на 1:1 ООО ООО. Теоретически, риск
смерти от этого синдрома после вакцинации составляет 1:10 ООО ООО, риск смерти
от гриппа во время эпидемии для невакцинированного пациента - 1:1000 (разница в 10 ООО раз) [274J. Словом, анти прививочный миф о поствакцинальном
синдроме Гийена-Барре - непомерное преувеличение.Миф о вакциноассоциированной энцефалопатии (необратимом повреждении
мозга - эпилепсии с ментальной регрессией и инвалидизацией) возник в Лондоне
в 1973 г, в лекции невропатолога-педиатра Дж. Уилсона о нейродегенеративных
последствиях иммунизации детей комбинированной вакциной против коклю¬
ша, дифтерии и столбняка (DTP, аналог отечественной АКДС) на заседании
Королевского медицинского общества. Были представлены клинические данные
по 36 детям - жертвам вакцинации. Затем популяционное исследование методом
«случай-контроль», проведенное National Childhood Encephalopathy Study (NCES),
обнаружило 2,4-кратное увеличение относительного риска энцефалопатии, возни¬
кающей у детей в течение 1 нед после прививки с частотой 1:310 ООО [281, 300J.
Оказалось, что примерно у четырех из 1 ООО ООО детей до года в Англии каждую
неделю имеется риск проявлений серьезной невропатологии.Однако повторный анализ материалов]. Wilson и NCES (более 2 ООО ООО вакцинаций) ни одного случая серьезного повреждения мозга, который можно было бы
однозначно интерпретировать как следствие коклюшной вакцинации, не выявил
[294, 296, 297, 302]. Как выяснилось, первоначальный методический подход имел
недостатки в диагностике осложнений, ошибки выборки и определения времени
их появления [287, 297-299J. В аналогичных исследованиях, проведенных в США
по результатам 16 ООО АКДС-иммунизаций, кроме случаев фебрильных судорог и
эпизодов гипотензии/гипорефлексии без последствий, никаких поствакциналь-
ных манифестаций невропатологии не наблюдалось [281-288]. Исследование
методом «случай-контроль» в базе данных на более чем 2 ООО ООО детей младше6 лет не выявило нарастания относительного риска энцефалопатии 1,1 (0,6-2,0)
вследствие вакцинации [289, 290, 293, 295].Для того чтобы на основе вариационной статистики категорически отклонить гипотезу причинной связи между коклюшной вакцинацией и энцефалопатией (в МКБ-10
такой диагноз отсутствует) при частоте этого заболевания 0-3,3:1 ООО ООО вакцинаций, необходимы гигантские по масштабу, практически неосуществимые сравнительные исследования. Это обстоятельство стало поводом к тому, "ггобы попытаться доказать с помощью неадекватного моделирования на экспериментальных животных,
что коклюшный компонент вакцины АКДС в качестве иммуноадъюванта индуцирует
аутоиммунную демиелинизацию (аллергический энцефаломиелит) либо что в составе
вакцины имеется нейротоксин, повреждающий мозг.Этот патогенетический подход (как антитеза подходам, принятым в современной доказательной медицине) мог бы развиваться и в настоящее время, если бы
не открытие (сделанное в 2006 г. австралийскими молекулярными биологами) у
человека спонтанных мутаций гена Sodium Channel Neuronal la subunit (SCNla),
регулирующего электрический заряд натриевых каналов нейрона. Как выясни¬
лось, мутации возникают независимо от вакцинации либо в половых клетках
родителей, либо на ранних этапах эмбриогенеза. В 14 случаях поствакцинальной
тяжелой детской миоклонической эпилепсии заболевание детей было обусловлено
не повреждением мозга вакцинацией (ни воспаления, ни деструкции не обнаруже¬
но), а представляло собой генетически детерминированную возрастспецифичную
эпилептическую энцефалопатию, не имеющую отношения ни к аутоиммунопато¬
логии, ни к демиелинизации и требующую иного лечения. Вакцинация оказалась
лишь сопутствующим фактором [292, 301, 304], при этом энцефалопатия законо¬
мерно появлялась помимо связи с ней [304].Предположение о наличии нейротоксина в составе коклюшной вакцины проти¬
воречит известным фактам: В технологии производства препарата происходит инактивация взвеси
коклюшных бактерий вместе с токсинами. Остаточная примесь эндотоксина
детоксицируется физиологически, так как адсорбируется гелем гидроксида
алюминия;• нейротоксин отсутствует среди пяти известных токсинов у живых Bordetella pertussis, и на аутопсии фатальных случаев коклюша выявляют церебральные
геморрагии и кортикальную атрофию - вторичные повреждения мозга в
результате гипоксии [291, 301, 303];• токсины не обнаружены в крови привитых в ближайшие секунды и минуты
неврологического поствакцинального осложнения [282].Предположим, что риск коклюшной поствакцинальной энцефалопатии в действительности составляет от О до 1:300 ООО вакцинаций в год. Контагиозность
коклюша - 70-100%, и до массовой вакцинации он был распространенным и
серьезным заболеванием. К примеру, в США в 1922-1931 гг. было зарегистриро¬
вано около 2 ООО ООО заболеваний (с частотой энцефалопатий 1:12 000-1:1200) и
73 ООО смертей в год. Можно представить, что отмена вакцинации вызовет нечто
подобное и частота истинных коклюшных энцефалопатий возрастет примерно в
2800 раз.Миф о том, что профилактическая вакцинация вызывает аутоиммунное
воспаление, приводящее к демиелинизирующим заболеваниям нервной
системы, в частности к рассеянному склерозу, острому диссеминированному энцефаломиелиту, поперечному миелиту и оптическому невриту, возник в 1990-х гг.
[305-307] во Франции в связи с началом массового применения рекомбинантной
вакцины против гепатита В. Рассеянный склероз - заболевание с неясным пато¬
генезом и очевидной наследственной предрасположенностью [332]. Его частота
различна в разных странах: например, в Англии, независимо от вакцинации,
3,6:100 ООО населения (3,0-4,2:100 ООО) в год для женщин и 2,0:100 ООО (1,5-
2,4:100 ООО) - для мужчин [315,316]; в Канаде - 0,9:100 ООО детского населения
[325J.Сравнительная редкость события и характер распределения данной патологии
обусловливают длительное существование мифа о вакцинозависимой воспали¬
тельной демиелинизации. Однако в ряде эпидемиологических и 7 контролируе¬
мых исследований различного характера, проведенных во Франции и друї'их стра¬
нах, не выявлено статистически значимой причинной связи между вакцинацией
против гепатита В и возникновением рассеянного склероза или его обострениями
[283, 309-312, 314, 321, 330, 333]. Именно это позволило Институту медицины
США в 2002 г. отвергнуть предположение о такой связи [308, 313]. Суждения про¬
тивоположного свойства, как выяснилось, опирались на результаты исследований
с неадекватным дизайном и недостаточной статистической мощностью, но, тем не
менее, работы продолжались, и любые данные, указывающие на причинную, а не
хронологическую связь вакцинации с рассеянным склерозом, становились пред¬
метом экспертного анализа.Например, в марте 2009 г. были опубликованы результаты популяционного
исследования методом «случай-контроль», изучавшего частоту острых эпизодов
демиелинизации у французских детей за 10 лет (1994-2003) [320J. Согласно публи¬
кации, относительный риск демиелинизации для пациентов, иммунизированных
вакциной против гепатита В, не отличается от такового в группе невакциниро-
ванных [0,74 (0,54-1,02)] и не зависит от числа инъекций вакцины. Однако среди
вакцинированных были выбраны пациенты, согласившиеся {compliant subjects) на
вакцинацию и привитые БЦЖ, АКДС и корево-паротитно-краснушной вакциной.
При этом количество всех случаев демиелинизации уменьшилось на 50% и была
выявлена тенденция к увеличению относительного риска демиелинизации [1,50
(0,93-2,43)], особенно у пациентов, иммунизированных вакциной «Энджерикс В[1,74 (1,03-2,95)]. Применяли также и другие вакцины; «GenHevacB», «HevacB»,
«Recombivax НВ» и «Twinrix». В подгруппе с диагнозом «рассеянный склероз»,
где использовалась вакцина «Энджерикс В», относительный риск демиелиниза-
ции был еще выше [2,77 (1,23-6,24)]. Авторы пришли к выводу, что вакцинация
против гепатита В, в принципе, не повышает риска развития воспалительной
демиелизации ЦНС у детей. Однако вакцина «Энджерикс В», по-видимому, увели¬
чивает этот риск, особенно в отношении рассеянного склероза в отдаленные сроки.
Результаты нуждаются в подтверждении. консультативный комитет по безопасности вакцин ВОЗ, обсудив
препринт этой статьи в октябре 2008 г., согласился с мнением авторов, что произвольная манипуляция данными могла стать причиной ложной достоверности
различий, и пришел к заключению; результаты этого исследования не доказывают,
что риск рассеянного склероза или острой воспалительной демиелинизации ЦНС
возрастает вследствие вакцинации против гепатита В в целом и применения какой-
либо гепатитной В вакцины в частности [318]. Рассмотрев другую статью подобного рода по результатам исследования методом «случай-контроль» в базе данных
общей врачебной практики Великобритании, показавшего, что относительный
риск рассеянного склероза среди иммунизированных гепатитной В вакциной в
3,1 раза (1,5-6,3) выше, чем в контроле [319], в 2004 г. Глобальный консультатив¬
ный комитет по безопасности вакцин ВОЗ пришел к выводу о несостоятельности
этой работы (недостаток материала, ошибки выборки и статистической обработ¬
ки, расхождение с многочисленными, более солидными исследованиями) [317].
В этом его полностью поддержал «National Advisory Board of Pharmacovigilance»
Франции [322],После 2002 г. были проведены новые исследования, в которых доказывалось,
что вакцинация против гепатита В при наблюдении дольше 3 лет не только не
повышает относительного риска [1,03 (0-1,69)] первого эпизода воспалительной
демиелинизации [323, 331, 334], но и в тех случаях, когда проводится после его
возникновения, не увеличивает риска перехода процесса в рассеянный склероз
[0,78 (0,32-1,89)] [324]. Было установлено, что вакцинация взрослых против
сибирской язвы, столбняка, оспы и гриппа [326], а также иммунизация детей
против папилломатоза [327], столбняка, кори, ЭП, краснухи [283, 319, 324] значимо не повышают риска воспалительной демиелинизации в форме рассеянного
склероза или оптического неврита. Кроме того, вакцинация против столбняка наснижает относительный риск клинической манифестации рассеянного склероза - 0,67 (0,55-0,81) [328, 329], Обострения рассеянного склероза нередко следуют за острыми инфекционными заболеваниями. Именно поэтому вакцинация,
уменьшающая их частоту, поддерживает тем самым ремиссию рассеянного склероза [335]. Таким образом, для того чтобы отклонить вымышленную причинную
связь между вакцинацией против гепатита В и рассеянным склерозом, оснований
вполне достаточно.Итак, кратко рассмотрены лишь несколько антипрививочных мифов. Однако, подобно сундуку Пандоры, антипрививочная мифология наполнена чередой
вымыслов, старинных и новоявленных, например: «вакцинопрофилактика не
защищает и не защищала никогда население от инфекционных заболеваний»,
«иммунная система новорожденного неспособна ответить на иммунизацию, а
вакцинация разрушает ее», «вакцинация вызывает артропатии, тромбоцитопении
и потерю слуха», «беременным противопоказаны не только живые, но и инактиви¬
рованные вакцины», «вакцинация провоцирует интеркуррентные инфекционные
заболевания - поствакцинальный синдром», «вакцинация вызывает беспло¬
дие», «она безнравственна, так как в технологии вакцин используется абортный
(фетальный) материал», «вакцинация должна быть не массовой, а индивидуаль¬
ной», «полная отмена вакцинации сулит здоровую жизнь без тяжелых инфекционных, аллергических, аутоиммунных и онкологических заболеваний», «гомеопатические вакцины и натуропатические воздействия с антропософской идеологией
способны заменить вакцинопрофилактику». Обоснованно возразить всему этому
в настоящее время несложно.Приведенные примеры уже сейчас позволяют сделать основные обобщения.Истоки антипрививочных измышлений находятся в актуальной научно-медицинской литературе, где борцы с вакцинопрофилактикой выискивают любые
порочащие ее предварительные, неадекватные и просто некорректные сведения,
пристрастно придавая им статус неопровержимых фактов. Особенно они ценят
информационные компиляции из вторых рук, где подряд, через запятую, без
критической оценки перечисляются поствакцинальные осложнения либо лишь
умозрительно, патогенетически возможные, либо моделируемые только в экспе¬
рименте, либо действительно существующие, но выявляемые чрезвычайно редко.
Антипрививочный вымысел имеет ряд характерных общих черт: ложные или
ошибочные предпосылки (скудный и неподтвержденный фактический материал,
полученный одной-единственной группой исследователей); нарушения логики и
статистики; восприятие хронологической последовательности как доказательства
причинной связи («после этого - значит вследствие этого»); ссылки на ложную
или ненадлежащую экспертизу; псевдонаучные обоснования и скрытый конфликт
интересов [336].