Решила тут все прописать, потому что в интернете много пишут, но по факту когда я забеременела я даже не поняла что это оно, может кому будет полезным, НО у всех всё индивидуально! Помните об этом!

Решила тут все прописать, потому что в интернете много пишут, но по факту когда я забеременела я даже не поняла что это оно, может кому будет полезным, НО у всех всё индивидуально! Помните об этом!

Я знаю многие из вас(и я когда-то) ни раз задавались этим вопросом: "как зачать ребёнка того или иного пола" и что на это влияет... Может быть моя история кому-то поможет? Хотя я до сих пор не понимаю как и что на это влияет. На всё воля Божья видимо) много текста под кат.
Базальная или ректальная температура (БТ) - это температура тела в покое после не менее 3-6 часов сна, температура измеряется во рту, прямой кишке или влагалище. На температуру, измеренную в этот момент, практически не влияют факторы внешней среды. Опыт ...
В связи с тем,что поступает много вопросов: А почему у меня так,а по нормам вот так? Решила обновить сей пост, надеюсь он для вас будет информативным.
Высокая температура в первой фазе . Имеет смысл обратить внимание на этот факт в том случае, если в первой фазе температура высокая (36,5-36,8), а во второй - в пределах нормы (в районе 37). Это говорит о недостатке эстрогенов. Ситуация легко корректируется приемом синтетических аналогов этого гормона.
Отсутствие овуляторного западения температуры . Это норма. Не у всех во время овуляции температура падает.
Овуляторный подъем длится более трех дней . Нормой считается подъем температур за период до 3 дней. Если это происходит дольше, то можно также говорить о недостатке эстрогенов или неполноценности яйцеклетки. Придется сдать анализ, чтобы проверить наличие гормонов в крови.
Необычный подъем температуры в первой фазе цикла . Например когда температура на несколько дней поднялась ,а затем опять опустилась до привычного уровня. Это скорее всего говорит о воспалении придатков. Происходит локальное обострение, которое и вызывает подъем температуры. Значения в первой и во второй фазе отличаются от приведенного идеала. Отличаться они могут как и в меньшую сторону, так и в большую. Это индивидуальная особенность организма. Главное, чтобы была разница температур между фазами в 0,4 градуса.
Низкая температура во второй фазе или длительность второй фазы меньше чем 12 дней. Это говорит о недостатке прогестерона - гормона, необходимого для поддержания беременности в случае ее наступления. Эта ситуация легко корректируется принятием гормональных препаратов - урожестана или дюфастона.
Во время менструации температура не снижается, а повышается . Этот подъем вызван эндометритом - воспалением слизистой матки. Необходима консультация гинеколога.
Менструация отсутствует, а температура держится на уровне второй фазы . Возможна беременности. Можно сделать тест.
Менструация скудная или длилась меньше привычного срока, а температура держится на повышенном уровне. Возможно это угроза прерывания беременности на раннем сроке.
На графике отсутствует деление на фазы цикла . Температура либо примерно постоянна, либо скачет вверх-вниз. Это говорит об ановуляторном цикле. В норме у здоровой женщины бывает пару ановуляторных циклов за год. Если этих циклов много, они идут один за другим - это патология, требующая коррекции в случае желательной беременности.
Важно помнить!!!!!!!!!
Базальная температура лишь подспорье в установке диагноза. По одному графику температур ни один врач не может делать окончательное заключение. Для того, чтобы иметь представление о своих температурах, надо проводить их измерение на протяжении трех циклов подряд.
Девочки всем скорейших положительных тестиков!
Нашла вот такую статью!! Думаю многим будет интересна) Плюс в конце мамочек ждёт опрос!
Возможно, ли определить наступление беременности до задержки месячных? Есть ли первые ранние признаки беременности, еще до за...
Всем добрый день. Девушки, нужна Ваша поддержка. я уже просто схожу с ума. Моя история такая. Мне 30 лет. С 2013 года начали с мужем планировать ребенка, ничего не получалось 1 год. мы обратились к врачам. мне прописали пить дюфастон с 16 по 25 день цикл...
 |
Всем доброво времени суток!!!
Всю информацию я ,к сожалению,уже нашла после того как мне была проведена стимуляция Клостилбегитом 2 цикла подряд. Иначе я бы на неё не согласилась без предварительного необходимого обследования которое не было проведено.
Думаю девочкам которым предстоит делать стимуляцию будет полезно и интересно почитать статью.Во всяком случае,они будут примерно представлять как она должна происходить и какие вопросы следует задавать своим Г во время её проведения!!!!
Схемы проведения стимуляции овуляции:
1 группа Кломифен цитрат (клостилбегит, кломид) - это препараты прямой стимуляции, приводящие к усилению выработки гормонов в гипотоламусе и гипофизе, которые в свою очередь стимулируют работу яичников (рост и созревание фолликула с яйцеклеткой). Частота наступления беременности при стимуляции овуляции кломифеном-30-40%.
Кломифен цитрат (клостилбегит, кломид) - это препараты прямой стимуляции, приводящие к усилению выработки гормонов в гипотоламусе и гипофизе, которые в свою очередь стимулируют работу яичников (рост и созревание фолликула с яйцеклеткой). Частота наступления беременности при стимуляции овуляции кломифеном-30-40%.
Стимуляция начинается со 2-5 дня менструального цикла в течении 5 дней, назначается таблетизированная форма препарата 1-2 раза в день. Ультразвуковой контроль за ростом лидирующего фолликула и реакцией эндометрия (слизистая оболочка полости матки) проводится на 7-11, 14-16 дни менструального цикла, на 14-16 день (при 28-30 дневном цикле) фиксируется достаточное созревание фолликула. Назначается введение препарата Хорионического Гонадотропина
 - прегнил, для фиксированной овуляции (гормон, способствующий овуляции - выходу яйцеклетки из лидирующего фолликула), рекомендуется половой контакт в этот день и на следующий. Ультразвуковое исследование проводится на 17- 19 день менструального цикла для подтверждения состоявшейся овуляции. С 16 дня менструального цикла назначаются препараты для поддержки функционирования желтого тела продуцирующего прогестерон, необходимый для подготовки эндометрия к прикреплению оплодотворенной яйцеклетки. Применяются препараты прогестерона (дюфастон
- прегнил, для фиксированной овуляции (гормон, способствующий овуляции - выходу яйцеклетки из лидирующего фолликула), рекомендуется половой контакт в этот день и на следующий. Ультразвуковое исследование проводится на 17- 19 день менструального цикла для подтверждения состоявшейся овуляции. С 16 дня менструального цикла назначаются препараты для поддержки функционирования желтого тела продуцирующего прогестерон, необходимый для подготовки эндометрия к прикреплению оплодотворенной яйцеклетки. Применяются препараты прогестерона (дюфастон , утрожестан,
, утрожестан,
 прогестерон
прогестерон ) в течении 10-14 дней. Тест на беременность (мочевой) проводится за 1-2 дня до менструации и в случае задержки менструации на 7-10 день присоединяется анализ крови на ХГ (хорионический гонадотропин, который вырабатывается при беременности), проводится также УЗИ для установления беременности.
) в течении 10-14 дней. Тест на беременность (мочевой) проводится за 1-2 дня до менструации и в случае задержки менструации на 7-10 день присоединяется анализ крови на ХГ (хорионический гонадотропин, который вырабатывается при беременности), проводится также УЗИ для установления беременности.
Кломифен обладает антиэстрогенным действием, которое может неблагоприятно повлиять на состояние слизи шейки матки в виде нарушения продвижения сперматозоидов и состояние не подготовленности эндометрия к прикреплению оплодотворенной яйцеклетки. Для устранения этого действия применяются в цикле стимуляции препараты эстрогенной направленности (микрофоллин , прогинова
, прогинова ).
).
Отсутствие или недостаточность эффективности в 1 цикле стимуляции (нет лидирующего и растущего фолликула в течении 10-15 дней после отмены клостилбегита) служит показанием к увеличению дозы препарата в следующем цикле !!!
Если эффект от стимуляции овуляции отсутствует, то это расценивается как снижение чувствительности к препарату. В этом случае показано проведение стимуляции препаратами другого ряда - гонадотропинами.
В цикле стимуляции овуляции клостилбегитом особое внимание заслуживают пациентки с нарушением жирового обмена, избыточной массы тела, повышением АД, отечностью, у которых стимуляция этим препаратом часто неэффективна.
Наряду с пациентками со сниженной чувствительностью к клостилбегиту, есть женщины с повышенной реакцией к препарату, проявляющейся в гиперстимуляции, при которой, увеличиваются размеры яичников, появляются небольшие боли внизу живота, вздутие живота, метеоризм, могут возникать кисты яичников. Данные проявления требуют лечения амбулаторно или в условиях стационара в течении 7-21 дня, в зависимости от степени тяжести проявления симптома гиперстимуляции. Риск онкологических заболеваний (рака яичников) при применении клостилбегита не велик, но существует при частом и длительном его применении.
2 группа
Пурегон , меногон
, меногон , гонал
, гонал - препараты гонадатропного ряда (гонадотропины - гормоны вырабатывающиеся в передней доли гипофиза головного мозга стимулирующие рост и созревания фолликулов в яичниках).
- препараты гонадатропного ряда (гонадотропины - гормоны вырабатывающиеся в передней доли гипофиза головного мозга стимулирующие рост и созревания фолликулов в яичниках).
Стимуляция начинается со 2-3 дня менструального цикла под контролем УЗИ, т.к. необходимо создать нужный ритм воздействия на фолликулы с начала менструального цикла, имитируя естественный цикл их роста и созревание. Обычно это ежедневная внутримышечная инъекция в одно и тоже время. Для оценки эффективности (образование лидирующего фолликула и его рост) воздействия данных препаратов и возможной их коррекции необходим УЗ контроль на 6-7; 9-11; 13-16 дни менструального цикла (при 28-30 дневном менструальном цикле). Иногда при необходимости УЗИ может быть назначено дополнительно для более точного ориентирования в клинической картине, оно позволяет выявить какие-то возможные затруднения при стимуляции. Например, плохой рост эндометрия на фоне хороших фолликулов, образование кист, или неравномерный рост фолликулов - все эти проблемы решаемы, главное вовремя определится!!!
При адекватном росте фолликулов и эндометрия, к середине менструального цикла 13-16 дню менструального цикла назначается овуляторная доза ХГ (прегнил) для контролируемой овуляции (выход яйцеклетки из лидирующего фолликула). Назначается половой контакт приближенно к этому времени (в день введения прегнила и на следующий день) . Контроль состоявшейся овуляции проводится на 17-19 день - УЗИ . Далее для поддержания функционирования желтого тела, образовавшегося в совулированном фолликуле, назначается препарат прогестерона ( утрожестан дюфастон, прогестерон) с 16 дна менструального цикла в течении 10-14 дней.
Тест на беременность мочевой проводится за 1-2 дня до менструации и при задержке менструации на 7-10 дней, присоединяется анализ крови на ХГ отражающий срок и состояние беременности.
При проведении стимуляции овуляции гонадотропинами под индивидуальным контролем и коррекцией достигаются высокие результаты наступления беременности.
Но иногда может быть повышенная, неадекватная реакция на применение эти препаратов, проявляющейся в гиперстимуляции. Своевременная коррекция и применение вспомогательных лекарственных средств в амбулаторных условиях или стационаре нивелирует данные проявления в течении 7-20 дней.
3 группа:Комбинированное применение клостилбегита и гонадотропинов. Частота наступления беременности 30-70%.
Начало стимуляции овуляции со 2-5 дня менструального цикла с применения клостилбегита в течении 5 дней, затем вводятся гонадотропины в течении 5-7 дней, под УЗ контролем, далее вводится препарат ХГ для фиксированного дня овуляции и проведения полового контакта в овуляторный день, и с 16 дня менструального цикла назначаются препараты прогестерона. Тесты на беременность проводятся в те же сроки, в том же объеме.
Следует отметить, что при установленном ведущем ановуляторном факторе бесплодия, можно ожидать положительного результата в 60-100% при проведении стимулирующего цикла овуляции. Кроме того, нарушение овуляции как единственный фактор бесплодия чаще встречается при генетически обусловленных нарушениях, которые не всегда подлежат лечению.
-------------------------------------------------------------------------------------------------------------------------------------------------------
Одним из наиболее "популярных" методов "лечения" у большинства врачей, которые не знают как еще по другому ускорить процесс наступления беременности у нетерпеливых будущих родителей, является стимуляция овуляции.
Зачастую его назначают всем и каждому безо всяких на то оснований.
Давайте разберемся, что такое стимуляция, зачем она нужна и можно ли без нее обойтись. Как ее нужно правильно проводить, чтобы избежать в будущем "неприятных последствий". 
В современной медицине стимуляция овуляции может производиться гормональными препаратами в том случае, если у женщины отсутствует собственная овуляция!!!! При этом важно помнить, что однократная стимуляция овуляции гормональными препаратами не имеет ничего общего с восстановлением собственной овуляции у женщины!!!!
Прежде всего нужно отметить, что гарантированно восстановить овуляцию можно только выяснив причину ее отсутствия и устранив все неблагоприятные факторы. И далеко не во всех случаях стимуляция овуляции может дать желаемый эффект, если причина ее отсутствия ранее не была установлена.
При постановке диагноза "отсутствие овуляции" очень важно помнить, что он не должен основываться на графиках базальной температуры (БТ) - даже за несколько циклов наблюдения, не говоря уже об единичном цикле исследования!!!! Это настолько дикое явление во врачебной практике, что не поддается никакой критике.
Именно таким образом ставится огромное количество липовых диагнозов и назначается лечение, которое не только не нужно, но и может нанести огромный вред совершенно здоровой женщине.
Максимум, в чем графики БТ могут помочь - это сподвигнуть на дополнительные обследования, если возникли какие-либо сомнения в наличии овуляции. Более серьезные выводы можно делать только после комплексного обследования!!!
Ни в коем случае не стоит начинать стимуляцию, если не оказались в норме такие гормоны как - гормоны щитовидной железы, пролактин и мужские гормоны. Подобные нарушения сами по себе могут препятствовать овуляции. Для начала стоит их привести в норму - возможно никакого другого лечения не потребуется и овуляция восстановится самостоятельно. 
"Побочные эффекты" стимуляции
Всегда помните о том, что любое медикаментозное лечение - это не просто "волшебная пилюля" для достижения разового(!) результата. Помимо заманчивых "плюсов", оно может иметь и различные негативные последствия (как кратковременные, так и долгосрочные) для вашего здоровья - проблемы ЖКТ и ЦНС, кистозные образования, гиперстимуляция яичников, апоплексия (разрыв) яичника, гормональные нарушения, раннее истощение яичников (ранний климакс), лишний вес,
- проблемы ЖКТ и ЦНС, кистозные образования, гиперстимуляция яичников, апоплексия (разрыв) яичника, гормональные нарушения, раннее истощение яичников (ранний климакс), лишний вес, многоплодная беременность(в нашем случае думаю это не минус,а плюс
многоплодная беременность(в нашем случае думаю это не минус,а плюс !).
!).
Наличие проблем с овуляцией косвенно говорит о нездоровье всего организма! Рассмотрите альтернативные варианты восстановления здоровья естественными, природными средствами. Меняйте свой образ жизни, мышления, питание. Есть много способов оздоровления. Начинайте бороться не "с болезнями", а "за здоровье"! Тогда и результат не заставит себя долго ждать!!!
Рассмотрите альтернативные варианты восстановления здоровья естественными, природными средствами. Меняйте свой образ жизни, мышления, питание. Есть много способов оздоровления. Начинайте бороться не "с болезнями", а "за здоровье"! Тогда и результат не заставит себя долго ждать!!! 
Если все же решено провести стимуляцию:
Первое, что необходимо сделать перед началом стимуляции и независимо от того, какими препаратами проводится стимуляция, обязательно нужно иметь на руках достаточно хорошие (или по крайней мере - пригодные для естественного зачатия, инсеминации или ЭКО/ИКСИ) результаты свежей спермограммы мужа на руках!!!!
Несмотря на то, какие результаты у него были в позапрошлом году или сколько было детей в предыдущем браке, анализ нужно сделать непосредственно перед планированием лечения методом стимуляции, чтобы исключить напрасные траты денег на препараты  и не подвергать ненужной опасности здоровье женщины!!!
и не подвергать ненужной опасности здоровье женщины!!!
Если врач предлагает вам обследовать мужа только после одного-двух-трех или более месяцев неудачных стимуляций - уходите от такого врача! Такая халатность не заслуживает никакого доверия и может очень дорого обойтись вам и вашему здоровью. Еще лучше - если у вас перед началом стимуляции будут на руках результаты исследований маточных труб на проходимость - ГСГ или лапароскопии, если вам не предстоит ЭКО/ИКСИ.
-------------------------------------------------------------------------------------------------------------------------------------------------------
Условия для проведения стимуляции овуляции(вот так и должно быть в идеале!):
1. Обследование супружеской пары.
Список анализов:
ВИЧ (оба супруга)
Сифилис (оба супруга)
Гепатит В (оба супруга)
Гепатит С (оба супруга)
Мазок на степень чистоты (женщина)
Бактериологические посевы: хламидии, микоплазма, уреаплазма, трихомонада, кандида, гарднерелла ( оба супруга)
Мазок на онкоцитологию (женщина)
Заключение терапевта о возможности вынашивания беременности
УЗИ молочных желез
Исследование крови на антитела к краснухе, то есть наличие иммунитета (защиты) у женщины
2. Проходимые маточные трубы.
Поскольку оплодотворение происходит в маточной трубе («Физиология зачатия») важным условием для наступления беременности являются проходимые маточные трубы. Оценка проходимости маточных труб может проводиться несколькими методами:
Лапароскопия
Трансвагинальная гидролапароскопия
Метросальпингография
Поскольку, для каждого метода есть свои показания, выбор метода определяется совместно Вами и Вашим лечащим врачом на приеме.
3. Отсутствие внутриматочной патологии
Любые отклонения со стороны полости матки препятствуют наступлению беременности («Внутриматочная патология»). Поэтому, при наличии у женщины указаний на травматизацию слизистой оболочки матки (выскабливания полости матки при абортах и кровотечениях, воспаление слизистой оболочки матки - эндометрит, внутриматочная спираль и другие факторы) рекомендуется проведение гистероскопии для оценки состояния полости матки («Гистероскопия»).
4. Удовлетворительное качество спермы
Удовлетворительное качество спермы - отсутствие мужского фактора бесплодия. В том случае, если не планируется проведение внутриматочной инсеминации, перед стимуляцией овуляции рекомендуется проведение посткоитального теста («Посткоитальный тест»).
5. Отсутствие острого воспалительного процесса
Отсутствие острого воспалительного процесса любой локализации. Любое воспалительное заболевание является противопоказанием для проведения многих диагностических и лечебных процедур в медицине, поскольку несет в себе риск ухудшения состояния пациента.
-------------------------------------------------------------------------------------------------------------------------------------------------------
Второе, что необходимо запомнить - любая стимуляция должна производиться под строгим контролем врача и ультразвукового мониторинга!!!! Постоянное наблюдение позволит врачу с уверенностью судить о реакции организм на препараты, контролировать рост фолликулов, наступление овуляции и др., а так же корректировать назначения различных препаратов и предотвращать возможные проблемы (возникновение фолликулярных кист, гиперстимуляция без врачебного контроля могут очень дорого вам обойтись) в процессе стимуляции.
Постоянное наблюдение позволит врачу с уверенностью судить о реакции организм на препараты, контролировать рост фолликулов, наступление овуляции и др., а так же корректировать назначения различных препаратов и предотвращать возможные проблемы (возникновение фолликулярных кист, гиперстимуляция без врачебного контроля могут очень дорого вам обойтись) в процессе стимуляции.
Так как любая стимуляция - это серьезный риск для здоровья! Халатное отношение может привести не только к проблемам со здоровьем, но и создать угрозу жизни женщины. Если врач предлагает вам прийти на прием или УЗИ только "через пару-тройку месяцев неудач", "когда график станет двухфазным" и т.д. - уходите от такого врача!
Немного о припаратах, используемые для стимуляции овуляции:
"Клостилбегит" - препарат, используемый для стимуляции овуляции, усиливает секрецию гонадотропинов (пролактина, ФСГ и ЛГ), стимулирует овуляцию. После нескольких неудачных курсов клостилбегита при отсутствии овуляции, либо полного отсутствия роста фолликулов следует провести дополнительное обследование и пересмотреть методы лечения!!! Даже по инструкции "Клостилбегит" не рекомендуется принимать более 5-6 раз в жизни. Последствия злоупотребления препаратом могут быть достаточно плачевными, вплоть до "раннего истощения яичников" (или "раннего климакса"). С подобным диагнозом дальнейшее лечение бесплодия с собственными яйцеклетками женщины может оказаться под большим вопросом, а в отдельных случаях - просто невозможным.
При выборе препарата для стимуляции следует помнить, что Клостилбегит отрицательно влияет на рост (пролиферацию) эндометрия, поэтому при заведомо тонком эндометрии в анамнезе (менее 8 мм) лучше выбрать другие препараты для стимуляции.
"Меногон" - Гонадотропин менопаузный, содержит ЛГ и ФСГ. Оказывает фолликулостимулирующее и гонадотропное действие. Увеличивает концентрацию половых гормонов в плазме. У женщин вызывает повышение концентрации эстрогенов в крови и стимулирует рост яичников, созревание в них фолликулов и овуляцию, вызывает пролиферацию эндометрия.
"Пурегон" - оказывает эстрогеноподобное действие, восполняет дефицит ФСГ, стимулирует развитие фолликулов и синтез стероидов. Индуцирует развитие множественных фолликулов при проведении искусственного оплодотворения.
Что и как должно происходить в цикле со стимуляцией:
Обычно стимуляция клостилбегитом начинают на 5-й день (и заканчивается на 9-й) назначаю по 50г (1 таб.) 1 раз в день, а стимуляция гонадотропинами (меногон, пурегон и др.) на 2-й день цикла (и заканчивается в среднем дней через 10 - это должен определить врач, наблюдая за процессом стимуляции). Но в каждом индивидуальном случае окончательное решение о сроках начала и продолжительности стимуляции остается за лечащим врачом (и зависит от состояния матки и яичников пациентки).
Первое УЗИ обычно проводят через несколько дней после начала стимуляции. Далее УЗИ проводится через каждые два-три дня (в зависимости от состояния матки и яичников при осмотре врач может назначить следующий осмотр раньше или позже) до того дня, пока фолликулы не дорастут до необходимых размеров - около 20-25мм.
После этого (независимо от схемы стимуляции) назначается укол ХГЧ (хорионический гонадотропин) (препараты: Гонакор ; Прегнил; Профази
; Прегнил; Профази Хорагон
Хорагон ). Необходимая дозировка подбирается на усмотрение врача (обычно это около 5000-10000 ЕД или 500-1000МЕ). Он способствует "запуску" процесса овуляции и предотвращает возможность регрессии фолликулов и образования фолликулярных кист.
). Необходимая дозировка подбирается на усмотрение врача (обычно это около 5000-10000 ЕД или 500-1000МЕ). Он способствует "запуску" процесса овуляции и предотвращает возможность регрессии фолликулов и образования фолликулярных кист.
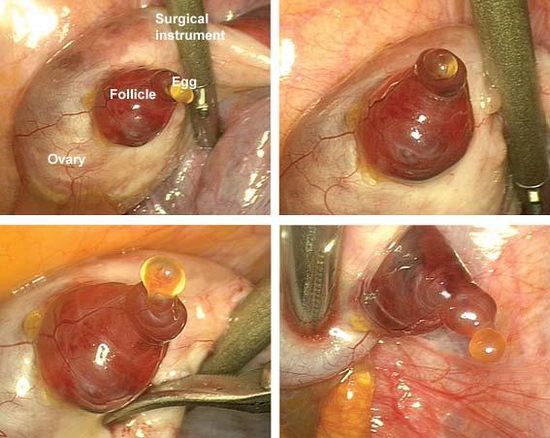 Овуляция обычно происходит через 24-36 часов после укола ХГЧ, которую подтверждают на УЗИ-обследовании и только после этого назначают дополнительную "поддержку" яичников (желтого тела) - прогестерон или утрожестан
Овуляция обычно происходит через 24-36 часов после укола ХГЧ, которую подтверждают на УЗИ-обследовании и только после этого назначают дополнительную "поддержку" яичников (желтого тела) - прогестерон или утрожестан (а не с 11, 15, 16 или любого другого дня, как у нас принято делать у многих врачей).
(а не с 11, 15, 16 или любого другого дня, как у нас принято делать у многих врачей).
Сроки и частота половых актов или инсеминаций при стимуляции назначаются врачом индивидуально исходя из мужского фактора. При хорошей спермограмме это обычно - через день (либо каждый день), начиная со дня укола ХГЧ и до образования желтого тела (когда овуляция уже произошла).
Искренне желаю скорейшего всем запузячивания,лёгкой счастливой Б и долгожданных родов здорового малыша!!!!
При создании поста были использованы следующие материалы:
Девочки, всем доброго времени суток! Сейчас будет очень много букв.
Расскажу свою историю и надеюсь, что вы мне поможете разобраться с текущей ситуацией )))
Синдром поликистозных яичников (СПКЯ) - это эндокринное (гормональное) заболевание, характеризующееся патологическими изменениями структуры и функции яичников. Часто употребляемые синонимы СПКЯ - поликистоз или склерокистоз яичников.
Зачатие определяет начало беременности. К этому важному шагу необходимо готовиться заранее, чтобы ничто впоследствии не омрачило встречи с Вашим ребенком. Необходимо учитывать множество факторов, таких как возраст, существование наследственных и приобретенных заболеваний, питание, наличие вредных привычек и пр. На всё это следует обратить внимание не после наступления беременности, а до зачатия.

Наши предки относились к беременности как к абсолютно естественному состоянию женщины, и немудрено: не только в крестьянских, но и в дворянских, купеческих, мещанских семьях женщин, родивших пять-семь (да и больше) детей, вовсе не считали “матерями-героинями”. (Напомним, что аборты запрещались законом и Церковью, осуждались общественным мнением.) Впрочем, тем, кого замучила ностальгия по “старым добрым временам”, не мешает почаще вспоминать о том, что и к невынашиванию беременности и даже к детской смертности наши предки тоже зачастую относились весьма спокойно: “Бог дал - Бог взял” - вот и весь сказ. Теперь времена иные. Изменились условия жизни, изменилась ментальность людей… И если вам небезразлично здоровье вашего будущего ребенка, если вам важно, как он будет расти и развиваться, к беременности следует подойти со всей ответственностью - едва ли такое утверждение нуждается сегодня в пространных доказательствах. Хотелось бы поконкретнее объяснить, что за ним стоит.
Как происходит зачатие?
Зачатие - формирование нового организма в процессе слияния яйцеклетки со сперматозоидом. Семенная жидкость, состоящая из нескольких миллионов сперматозоидов, обладает способностью понижать кислотность среды влагалища, в результате чего могут несколько дней сохраняться в женском организме в ожидании созревания яйцеклетки. В организме женщины во время сексуального контакта (в овуляционный период) происходит выброс яйцеклетки, выработка прогестерона усиливается, в результате чего матка подготавливается к приему зародыша и как следствие происходит зачатие.
Кратко процесс зачатия можно описать следующим образом: выброс яйцеклетки и эякуляция - слияние сперматозоида и яйцеклетки - прикрепление яйцеклетки к матке и ее деление - формирование эмбриона
Как подготовиться к зачатию?
Как правило, в нашем обществе о подготовке к родам думает процентов 20 беременных, если не меньше, а о подготовке к зачатию - от силы 10 %. И то, подавляющее количество "сознательных" пар готовится к зачатию потому, что оно не происходит само по себе, т.е. есть вероятность бесплодия.
Но есть вопросы, связанные с подготовкой к сознательному зачатию и не связанные напрямую с лечением и медицинскими диагнозами.
Есть мнение, что дети сами "выбирают" себе родителей и у хорошей гармоничной пары рождается именно тот ребенок, которого им не хватает. Специалисты знают, что подтасовка сроков зачатия по удобному для родителей календарю, по знакам зодиака и т.п. часто заканчивается неудачей. А когда, супруги махнут рукой: "Будь что будет", то почти сразу получаются чудесные дети. Иногда дети "ошибаются" и тогда происходит очень ранний выкидыш. Естественно, что все сказанное относится к здоровым родителям, которые не лечились годами от не вынашивания и бесплодия.
Начнем с банального перечисления.
Начать желательно с определения группы крови и резус-фактора, если до сих пор они не были определены. Было бы хорошо поставить в паспорт штамп медицинского учреждения с этими данными. Положительный резус-фактор у женщины и отрицательный - у мужчины не представляют никакого повода для беспокойства. Если же у женщины окажется резус-отрицательная кровь, а у ее мужа - резус-положительная, то во время беременности возможно развитие резус-конфликта, поэтому женщине рекомендуется до беременности сделать анализ крови на антитела к резус-фактору. Дело в том, что если женщина до беременности перенесла хирургическую операцию (в т.ч. аборт) или переливание крови, либо если беременность не первая, то существует вероятность образования в ее крови специфических антител.
Резус-фактор - это антиген, содержащийся в эритроцитах людей и макаки-резуса (отсюда название). По наличию или отсутствию резус-фактора выделяют резус-положительные (ок. 85% людей) и резус-отрицательные (ок. 15% людей) организмы. При беременности резус-отрицательной женщины резус-положительным плодом возможны иммунные осложнения (гемолитическая болезнь новорожденных и др.). Для предупреждения осложнений вводят антирезус-гамма-глобулин.
Оцените свой интерфероновый и иммунный статус.
В последние годы установлено, что система интерферона ответственна за невосприимчивость организма к вирусной инфекции. Интерфероны выделяются клетками хозяина в ответ на инфекцию, внедрившуюся в них. Они избирательно блокируют вирусную РНК, препятствуя размножению вируса и не воздействуя при этом на клетки хозяина. Это позволяет использовать интерфероны при подготовке к планируемой беременности.
Весомым фактором невынашивания беременности является изменение иммунного ответа организма. Развиваются аутоиммунные реакции, направленные против собственных тканей организма. Количество аутоантител может нарастать после самопроизвольных абортов, так как имеет место аутоиммуннизация к гормону, вырабатываемому плацентой в период беременности, - хорионическому гонадотропину человека (ХГЧ), при хроническом инфицировании, после предшествующих эндокринных заболеваний, при аутоиммунных заболеваниях (ревматизм, системная красная волчанка, диффузно-токсический зоб, миастения и др.).
Подготовка к планируемой беременности у пациентов с наличием хронической бактериально-вирусной инфекции включает в себя следующие этапы:
- оценка состояния репродуктивной системы супругов, коррекция выявленных нарушений;
- обследование с целью выявления инфекционного агента (возбудителя) - для этого проводится серодиагностика, отражающая степень активности процесса;
- исследование иммунного, при необходимости - интерферонового статуса, его коррекция;
- контроль и коррекция системы свертывания крови (гемостаза), которая при хроническом инфицировании активизируется, непосредственно участвуя в процессах гибели и отторжения плодного яйца;
- - коррекция энергетического обмена обоих супругов путем назначения курсов метаболической терапии (т.е. терапии, основанной на коррекции обмена веществ).
Если у одного из супругов имеются общие заболевания, не связанные с генеративной функцией, т.е. с деторождением (так называемая экстрагенитальная патология), как то: онкологические, эндокринные заболевания, нарушения функции сердца, почек, печени и др., необходима консультация специалиста с последующим обследованием. Цель такого обследования - определение степени повреждения больного органа, адаптационных возможностей организма и прогноза развития плода. Проведенное исследование позволит определить состояние репродуктивной системы будущих родителей. На основании полученных данных врач определит уровень общего (в т.ч. репродуктивного) здоровья и при необходимости предпишет определенную подготовку к зачатию, устраняя факторы риска невынашивания беременности.
Лучшая подготовка к беременности - это здоровый образ жизни, который включает в себя множество факторов - питание, физическую активность, душевный комфорт, закаливание, борьбу с хроническими очагами инфекции, смену вредной работы.
Правильное питание - залог успешного зачатия.
Правильное питание в период предшествующий зачатию поможет плоду получать полезные вещества с самого начала беременности, когда происходит формирование органов. Кстати, неправильное питание - одна из причин выкидышей.
Полноценное питание полностью исключает всяческие консерванты и полуфабрикаты, жирную пищу. В Ваш рацион обязательно должны входить свежие фрукты и овощи. Пищу необходимо принимать 4-5 раз в день и ни в коем случае не перекусывать на ходу. Зачатие определяет начало беременности. К этому важному шагу необходимо готовиться заранее, чтобы ничто впоследствии не омрачило встречи с Вашим ребенком.
По данным кафедры диетологии СПб Медицинской Академии им.Мечникова, беременные не нуждаются в пищевых добавках и синтетических витаминах. В крайнем случае, по назначению врача могут быть использованы специальные смеси.
Фолиевая кислота занимает одно из ведущих мест по профилактике некоторых врожденных заболеваний. За 2-3 месяца до зачатия и в первые 3 месяца беременности необходимо есть продукты, содержащие фолиевую кислоту: свежую зелень ( не налегая особо на петрушку), капусту, свеклу, морковь, картофель с кожурой, горох, бобы, цельнозерновые продукты, отруби, семечки и орехи.
Не рекомендуется злоупотреблять печенью, т.к. в ней содержится слишком много витамина А, что является вредным будущему ребенку.
Если женщина получает достаточно растительных белков и достаточное время проводит на воздухе, то вегетарианство не мешает зачатию и успешной беременности.
Самые частые очаги хронической инфекции в семье - зубы, носоглотка, влагалище и кишечник мамы. Вылечите зубы у всей семьи и следите за ними внимательно. Обязательно тем, кто страдает хроническими заболеваниями носоглотки, нужно проводить профилактику обострений - промывания и полоскания. Заболеваемость стафилококковой и стрептококковой инфекцией у новорожденных (в которой, как правило, винят роддома) можно было бы значительно снизить, если бы семья не являлась сама источником инфекции. Также при подготовке к зачатию будущих родителей обследуют на наличие различных хронических инфекций (уреаплазмоз, хламидиоз), т.к. найденные заболевания необходимо пролечить до наступления беременности, а затем пройти восстановительный курс и повысить иммунитет.
За 2-3 месяца до планируемого зачатия прекратите употреблять гормональные контрацептивы, т.к. их остаточные количества в организме уменьшают всасывание витамина С, магния, фолиевой кислоты и увеличивают всасывание витамина А. Кроме того, в первые месяцы отмены гормональной контрацепции увеличивается вероятность рождения двойни, т.к. из яичников может выходить не одна, а две яйцеклетки.
Сперматозоиды созревают в течении 2.5 - 3 месяцев, поэтому за это время до зачатия желательно не делать рентгеновских обследований, особенно папе.
Алкоголь также отрицательно влияет на сперматогенез. Некоторые мужчины говорят: срок созревания сперматозоидов составляет приблизительно 3 месяца, а стало быть, зачатие в состоянии алкогольного опьянения не так уж и опасно — ведь извергаются «старые» и, возможно, «трезвые» сперматозоиды. На первый взгляд, все так, но… В сперме всегда присутствуют сперматозоиды-«уродцы» — половые клетки с различными патологиями. В обычных условиях здоровые сперматозоиды чаще всего «обгоняют» больных. А вот алкоголь сразу же при попадании в кровь начинает токсически воздействовать на сперматическую жидкость, «ответственную» за поддержание жизнеспособности сперматозоидов. Изменение подвижности и гибель части нормальных сперматозоидов дает неблагополучным хороший шанс «добежать» до яйцеклетки. А стало быть, увеличивается вероятность зачатия от «сперматозоида-урода».
А что же женщины? Им тоже не стоит водить чересчур тесную дружбу с «зеленым змием», если уж речь идет о планируемом и желанном зачатии. На основе, увы, весьма богатого материала ученые пришли к выводу, что употребление алкоголя перед зачатием значительно повышает риск выкидыша и рождения ребенка с той или иной патологией. Поэтому будущим родителям рекомендуется свести к минимуму потребление алкоголя примерно за 3 месяца до предполагаемого зачатия!
Перегревание яичек в бане или при работе в горячем цехе, ношение слишком тесного белья или джинсов может ухудшить качество спермы. Запомните, что природа поместила яички в мошонке снаружи от тела, а не в брюшной полости, потому, что комфортная температура для них - 35 градусов.
При выполнении этих условий вероятность успешного зачатия и рождения здорового ребенка довольно высока.
Но обращение к врачу перед зачатием - обязательное условие. Только специалист поможет обнаружить скрытые проблемы, которые могут негативно сказаться на течении беременности и на будущем малыше. Один из родителей может оказаться носителем болезнетворного гена, в результате чего даже у внешне здоровых родителей может родиться неполноценный или больной ребенок. Ребенок с врожденным пороком может родиться и у здоровых родителей в результате нарушений в половых клетках. Риск родить такого ребенка тем выше, чем старше женщина. Поэтому не пренебрегайте консультациями специалистов генетиков и гинекологов при зачатии.
И не забывайте, что лучшая подготовка к зачатию - это здоровый образ жизни, правильное питание и душевное спокойствие! Любой стресс для Вас и Вашего организма (даже простейшее ОРЗ) может отразиться.
Снижается ли вероятность зачатия здорового ребенка при большой разнице в возрасте между родителями? - этот вопрос волнует сейчас очень многих мужчин и женщин. Ответ на него прост: разница в возрасте как таковая никакой роли в данном случае не играет, важен сам возраст.
Возраст мужчины. Начнем с того, что он имеет значительно меньшее значение, чем возраст женщины. У мужчин, как и у женщин, с возрастом начинается естественный процесс постепенного снижения синтеза половых гормонов (главным из которых является мужской половой гормон тестостерон). Среднестатистическое начало «мужского климакса», или андропаузы, приходится на интервал между 45 и 60 годами. Однако снижение репродуктивной способности вовсе не означает ее немедленного и полного угасания. Естественный ритм снижения синтеза тестостерона составляет приблизительно 1% в год. К 80-летнему возрасту, выработка тестостерона уменьшается в среднем на 20-50% по отношению к норме. Но хотя шансы стать отцом у мужчины «в летах» с возрастом убывают, медициной не доказано, чтобы это сколько-то отражалось на вероятности зачатия ребенка с той или иной патологией. То есть вероятность такая, конечно, существует (от нее, увы, никто не застрахован), но она практически никак не зависит от возраста мужчины.
Возраст женщины. С медицинской точки зрения оптимальный репродуктивный возраст женщины - 20-35 лет. До 20 лет организм женщины (опять же, «среднестатистической» женщины) еще нельзя считать вполне сформировавшимся, он зачастую не готов вынести глобальную гормональную и физиологическую перестройку, связанную с беременностью. Женщин старше 35 лет дипломатично называют женщинами старшего репродуктивного возраста. Примерно в этом возрасте (у кого-то раньше, у кого-то позже) начинается естественное снижение женской репродуктивной функции. Однако дело не только в уменьшении вероятности зачатия. К сожалению, после 35-40 лет у женщины значительно возрастает вероятность зачатия ребенка с генетической патологией (наиболее известная и распространенная - синдром Дауна). Механизм этого явления пока точно не выяснен. Однако, благодаря современным средствам пренатальной диагностики и новейшим достижениям медицины в области ведения беременности, возрастная планка женщин, вынашивающих и рожающих здоровых детей, поднимается буквально на наших глазах.
Разница в возрасте между родителями - на что она влияет? Здесь от проверенных наукой фактов мы переходим в область догадок и теорий. Есть, например, мнение, что у пар с большой разницей в возрасте чаще рождаются если не гениальные, то, во всяком случае, очень умные и талантливые дети. Ни подтвердить, ни опровергнуть это медицина не в состоянии, ибо, во-первых, никто еще не определил четких научных критериев ума, таланта и гениальности, а во-вторых, неизвестно, в какой степени интеллектуальный потенциал ребенка можно считать врожденным, а в какой - продуктом воспитания (не забывайте, что большая разница в годах предполагает солидный возраст и, стало быть, немалый багаж жизненного опыта у одного из супругов). Существует также теория о том, что разница в возрасте между родителями влияет… на пол первого ребенка. Если верить британским медикам, проводившим специальные исследования, зрелым мужчинам, жаждущим иметь первенца-сына, имеет смысл выбирать спутницу жизни помоложе. Бездетные женщины старшего детородного возраста, мечтающие о дочери, тоже должны искать отца своему ребенку среди младших по возрасту представителей противоположного пола. Однако систематические исследования, подтверждающие подобную зависимость, насколько нам известно, нигде в мире не проводились.
При беременности и родах женский организм испытывает значительные нагрузки на все жизненно важные органы. С удвоенной энергией при беременности работают сердце, почки, печень. Испытывают большое напряжение нервная, иммунная, эндокринная системы. Обеспечение собственных потребностей организма отходит на второй план, приоритетным становится поддержание жизнедеятельности нового комплекса “мать - плацента - плод”. Для этого нужны ресурсы. Даже если организм обладает достаточным запасом прочности, т.е. его общее здоровье, включая здоровье репродуктивных органов, способно выдержать такое “испытание”, все равно беременность - дополнительная (и очень серьезная) нагрузка на организм. По данным Всемирной организации здравоохранения здоровая женщина полностью восстанавливается после родов не ранее, чем через год, и повторную беременность ей можно рекомендовать только через 2 года после предыдущего зачатия. Планирование деторождения должно включать общее обследование, определение готовности организма к нагрузкам и возможности обеспечения оптимальных условий окружающей среды. При этом ваш быт, питание, привычки, работа должны быть подчинены одной идее - рождению здорового ребенка.
Здоровье отца будущего ребенка так же важно, как и здоровье его матери. Мы почти не задумываемся о мужском репродуктивном здоровье, если партнерша легко беременеет. Однако не следует забывать, что сперма может сохранять способность к оплодотворению, будучи одновременно прекрасной питательной средой для любых микроорганизмов, включая вирусы. Хронические простатиты, например, часто остаются нераспознанными, так как строение мужской уретры (мочеиспускательного канала) таково, что клинические признаки инфицирования могут долго не появляться. Ряд заболеваний, перенесенных подростками в период полового созревания, могут оказать отрицательное влияние на формирующееся репродуктивное здоровье. Кроме того, общее и репродуктивное здоровье на 70 - 75% определяются экологической обстановкой, образом жизни, социальными и экономическими условиями, и лишь 25 - 30% приходятся на медицинские факторы, к которым относятся и наследственные особенности организма.
Каких специалистов желательно посетить до зачатия?
Всем женщинам, собирающимся зачать ребенка, делают общий анализ крови (важны показатели гемоглобина, количества эритроцитов, лейкоцитов и др.), биохимический анализ крови, общий анализ мочи, а также мазки и исследование крови на половые инфекции: многие из них оказывают вредное воздействие на плод.
Супругам нужно посетить медико-генетическую консультацию. Проконсультироваться у терапевта. Задачей, которого является выявление и лечение хронических заболеваний (сердечно-сосудистой системы, болезней почек, сахарного диабета, заболеваний щитовидной железы, анемии, тонзилита, дисбактериоза, иммунодефицитных состояний и т.д.). Наличие хронических заболеваний может сильно осложнить течение беременности, поэтому очень важна их диагностика и лечение еще до зачатия. Необходимо заранее наведаться к стоматологу и решить все стоматологические проблемы.
Женщине рекомендуется обследоваться у гинеколога. Общий осмотр, УЗИ, определение гормонального профиля и некоторые тесты функциональной диагностики (измерение базальной температуры) позволят оценить состояние ее репродуктивной системы, чтобы при необходимости провести коррекцию патологии, приводящей к проблемам с деторождением.
Будущему отцу желательно проконсультироваться у уролога и андролога, поскольку многие заболевания половой сферы, неблагоприятно влияющие на репродуктивное здоровье, могут протекать в скрытой форме (например, воспаление предстательной железы).
Помимо визитов к врачам, обоим партнерам необходимо сдать анализы — провериться на инфекции, передающиеся половым путем (хламидиоз, микоплазмоз, уреаплазмоз), наличие вируса герпеса, цитомегаловируса, токсоплазмоза, исключить сифилис, ВИЧ, гепатиты В и С.
Хроническая, своевременно не выявленная и не вылеченная вирусная или бактериальная инфекция является одним из основных факторов невынашивания беременности. Даже при отсутствии прямого воздействия на плод инфекционный процесс приводит к развитию хронического эндометрита, эндокринным и аутоиммунным нарушениям, вызывающим отклонения в развитии эмбриона (плода), вплоть до его гибели.
Направление на эти анализы даст гинеколог или терапевт. Женщине нужно обязательно проверить напряженность иммунитета к краснухе, и если он недостаточен, то сделать прививку не менее чем за 3 месяца до зачатия.
В каких случаях будущим родителям настоятельно рекомендуется проконсультироваться с генетиком перед зачатием желанного ребенка?
- Если кто-либо из родителей в любой период жизни находился близко к источнику радиации.
- Если кто-либо из них работал маляром, рентген-лаборантом, был занят на вредном химическом производстве.
- Если по состоянию здоровья им часто проводили рентгенологические исследования или они принимали лекарства, обладающие тератогенным (вызывающим «поломки» генов) действием.
- Если супруги являются пусть дальними, но кровными родственниками и если будущей маме более 35, а будущему папе более 40 лет: в этом случае риск рождения ребенка с наследственной патологией значительно возрастает.
- Если у пары (а также у родственников будущих родителей) были случаи мертво рождения, рождения ребенка с пороками развития, с наследственной патологией (синдром Дауна, гемофилия, муковисцидоз и т.д.).
- Если женщина страдает повторными выкидышами, невынашиванием беременности (это может быть связано с генетической патологией).
Кроме того, чтобы снизить риск мутаций (поломки генов), приводящих к рождению больного ребенка, женщинам до наступления беременности желательно принимать фолиевую кислоту, витамины, микроэлементы (дозировку и правила приема можно узнать у гинеколога женской консультации). Если у Вас в городе есть Генетический Центр, то к ним можно обратиться за конкретными рекомендациями по зачатию. Они, как правило, не занимаются только проблемами наследственных заболеваний и бесплодия, как часто думают, но и с удовольствием обследуют "нормальную" пару. Чаще всего обследуют на наличие хронических инфекций, таких как хламидиоз, микоплазмоз, уреоплазмоз и т.п. Найденные инфекции желательно пролечить до наступления беременности, обязательно пройдя этап иммунокоррекции и восстановительный этап.
Беременность противопоказана, если…
Современная медицина значительно сократила список заболеваний, являющихся абсолютными противопоказаниями к вынашиванию беременности и родам. Так, сегодня познать радость материнства могут даже женщины с некоторыми формами порока сердца или больные сахарным диабетом. Однако противопоказанием к беременности по-прежнему остаются:
- состояния, несовместимые с вынашиванием (эпилепсия);
- заболевания, при которых беременность и роды представляют угрозу для жизни женщины:
- тяжелый порок сердца с нарушением кровообращения;
- тяжелая гипертоническая болезнь с нарушениями кровообращения;
- цирроз печени;
- заболевания легких с дыхательной недостаточностью;
- заболевания почек, приводящие к хронической почечной недостаточности (гломерулонефрит и др.);
- системные болезни соединительной ткани (красная волчанка);
- онкологические заболевания.
В некоторых из этих случаев врачи даже могут рекомендовать женщине хирургическую стерилизацию как самый надежный метод предохранения от смертельно опасной беременности.
Помимо абсолютных противопоказаний к наступлению беременности существуют и временные, связанные с тем или иным состоянием организма будущих родителей. Так, не рекомендуется допускать наступление беременности во время обострения хронических болезней и при инфекционных заболеваниях, в течение года после каких-либо хирургических (полостных) операций, во время резкого снижения веса, а также на фоне проведения различных курсов лечения (химиотерапия, облучение) и приема препаратов, противопоказанных при беременности. Наступление беременности в этих обстоятельствах может представлять опасность для здоровья матери или плода (либо обоих вместе), но по прошествии времени с улучшением состояния здоровья и прекращением приема несовместимых с беременностью препаратов женщина вполне может забеременеть, выносить и родить здорового ребенка.
Если вы решились сделать для своего будущего ребенка все возможное, начав подготовку к его появлению еще до его зачатия, - не сомневайтесь в том, что вы приняли правильное решение! Кто поможет неискушенной паре разобраться со всеми возникающими при подготовке к беременности вопросами, составить индивидуальный список необходимых обследований и т.д.? Сейчас это не проблема. Кроме государственных медицинских учреждений типа женских консультаций, поликлиник, центров планирования семьи, появились специализированные негосударственные структуры, предоставляющие консультации перинатологов, андрологов, психологов. Главное - ваше желание!
P.S. - Если вы уже беременны и рады этому - мы тоже рады за вас. Пусть вас не обескураживает и не приводит в отчаяние тот факт, что вы по неведению проигнорировали рекомендации медиков по подготовке к беременности. Обратитесь - непременно вместе с отцом будущего ребенка - к специалистам, и вы получите необходимую помощь - и медицинскую, и психологическую.
Девочки, нашла свою курсовую, решила с Вами поделиться!
Имплантационное кровотечение:
Имплантационное кровотечение - один из самых ранних симптомов беременности. Приблизительно через 6 - 12 дней после зачатия происходит посадка эмбриона на утробную стенку. У некоторых женщин этот процесс сопровождается кровотечением и спазмами.
Другие причины: нормальная менструация, внеочередная менструация, побочный эффект приема некоторых противозачаточных таблеток, инфекция, повреждение, полученное в процессе сексуального акта.
Задержка менструации/нарушение менструального цикла:
Задержка менструации/нарушение менструального цикла - самый известный и распространенный признак беременности, который заставляет женщину пройти тест на беременности. При беременности у женщины происходит месячная задержка менструации. У многих беременных женщин наблюдается кровотечение, однако, как правило, менструация быстро заканчивается и проходит менее интенсивно, чем обычно. Задержку менструации можно объяснить множеством других причин, кроме беременности. Впрочем, если вы ведете активную сексуальную жизнь и у вас задержка, лучше пройти тест на беременность.
Другие причины: чрезмерная потеря/набор веса, хроническая усталость, гормональные нарушения, напряжение, стресс, прекращение приема противозачаточных таблеток, грудное кормление.
Набухание/повышение чувствительности груди:
Набухание или повышение чувствительности груди - признак беременности, который появляется через 1 - 2 недели после зачатия. Женщина может заметить, как изменились ее груди; они реагируют на каждое, даже незначительное прикосновение, болят или набухают.
Другие причины: гормональный дисбаланс, прием противозачаточных таблеток, предменструальный синдром (ПМС) также вызывают набухание и повышение чувствительности груди.
Быстрая утомляемость/апатия:
Чувство усталости или апатия - признак беременности, который может появиться уже в первую неделю после зачатия.
Другие причины: стресс, переутомление, депрессия, простуда или грипп, а также другие заболевания.
Этот известный симптом беременности часто возникает на 2 - 8 неделе после зачатия. Некоторые счастливицы не сталкиваются с проблемой тошноты всю беременность, однако подавляющее большинство беременных женщин страдает от токсикоза от начала до конца.
Тошнота/токсикоз:
Другие причины: пищевое отравление, стресс, заболевания желудочно-кишечного тракта также вызывают тошноту.
Боли в пояснице:
Боли в пояснице также могут указывать на ранний срок беременности; однако несильная боль периодически возникает на протяжении всего периода вынашивания ребенка.
Другие причины: предменструальный синдром (ПМС), стресс, проблемы со спиной, физические или умственные нагрузки.
Головная боль и мигрени:
Внезапное повышение уровня гормонов в организме может вызывать головные боли на раннем сроке беременности.
Другие причины: обезвоживание организма, воздержание от кофеина, предменструальный синдром, чрезмерное напряжение зрения или другие заболевания могут стать источником периодических или хронических головных болей.
Частые позывы к мочеиспусканию:
Приблизительно на 6 - 8 неделе после зачатия вы почувствуете, что вам хочется в туалет чаще, чем обычно.
Другие причины: инфекционное заболевание мочеполовой системы, диабет, чрезмерное потребление жидкости или злоупотребление диуретиками (мочегонными средствами).
Потемнение кожи вокруг сосков:
На беременность также указывает потемнение кожи вокруг сосков.
Другие причины: гормональный дисбаланс, несвязанный с беременностью, или остаточное явление после предыдущей беременности.
Увеличение аппетита/тяга к определенным продуктам:
Необязательно, что у вас возникнет желание полакомиться солеными огурчиками или ванильным мороженым, однако у многих беременных женщин все же возникает тяга к определенным продуктам. Этот симптом сохраняется на протяжении всей беременности.
Другие причины: плохое питание, недостаток определенного витамина или питательного вещества, стресс, депрессия, приближающаяся менструация.
В первом триместре сексуальные желания женщины чаще ослабевают. Это может быть связано с токсикозом, тошнотой, рвотой, извращением многих вкусовых и обонятельных ощущений.
Кроме того, нередко в первые недели беременности женщина находится в сонном, вялом и плаксивом состоянии. Тянущие боли в молочных железах могут доставлять ей не самые приятные ощущения. Женщины становятся эмоциональнее, часто неадекватно реагируют на достаточно банальные житейские ситуации.
Мужчину обычно такие перемены в жене очень пугают. Его начинают одолевать мысли о том, что дальше будет только тяжелее. Появляются взаимные упреки и обиды. Те конфликты, которые, что греха таить, раньше разрешались в постели, теперь только обостряются. В такой ситуации кажется, что выхода нет. Но на самом деле не все так печально. Потому что как ни странно, дальше будет проще.
Во втором триместре будущую маму, как правило, оставляют все страхи и тревоги. Ее самочувствие значительно улучшается. Кроме того, шевеления плода, которые ощущаются после 18-20 недели беременности, регулярно подсказывают женщине, что с ребеночком все в порядке.
У беременной женщины уже виден выступающий животик, он еще совсем маленький и не доставляет маме неприятных ощущений. Даже наоборот, такой животик очень даже сексуален. Хорошее самочувствие будущей мамы приводит к возрастающему желанию приятных ощущений.
Мужчина к этому времени окончательно смиряется с ролью будущего отца, поэтому середина беременности нередко становится вторым медовым месяцем для семейной пары.
Медики тоже в большинстве своем тоже положительно отзываются о сексе именно во втором триместре, так как плод уже окончательно закрепился в матке, а новых гормональных всплесков в организме еще не предвидится.
В третьем триместре желания супругов опять идут на спад по нескольким объективным и субъективным причинам. Это связано, прежде всего, с физическим дискомфортом женщины, так как большой живот уже затрудняет объятия, и близость с мужем может доставлять неудобства. Во время секса у женщины могут появляться боли.
Изменение эмоционального состояния женщины тоже накладывает свой отпечаток: страх перед приближающимися родами и неизвестностью негативно сказывается на половом влечении.
Кстати, с приближением родов у мужчины тоже становится больше проблем. Даже если оставить психологические аспекты, связанные с появлением ребенка в семье, мужчина все равно загружен организационными проблемами. Нужно купить все необходимое для малыша (коляску, кроватку и т.д.), выбрать вместе с женой роддом, в котором наследник появится на свет, договориться на работе о коротком отпуске, чтобы помочь жене в первые дни после возвращения домой. Все это отражается на сексуальной активности будущего папы, которая к концу третьего триместра беременности жены может пойти на спад.
Очень хорошо, когда парабола сексуальности во время беременности совпадает у мужчины и женщины. Но нередко возникает несоответствие желаний, что приводит к проблемам и недопониманию друг друга. В этом случае остается надеяться только на мудрость каждого.
Мужчине рекомендуется во всем уступать беременной женщине, относиться к ней терпеливо и нежно, проявлять внимание и ласку. Женщина тоже должна помнить, что ей необходимо уважать окружающих и не превращаться в капризное и эгоистичное существо.
Теперь пришло время остановиться на медицинских аспектах секса во время беременности.
Вот некоторые положительные моменты секса во время беременности:
Однако не стоит забывать про медицинские противопоказания к занятиям сексом во время беременности. К ним относятся:
Кроме того, для беременной женщины есть два запрета в сексе:
По поводу техники секса во время беременности тоже есть свои особенности. Появившийся животик ограничивает использование некоторых поз, например, «мужчина сверху». Более предпочтительными становятся позы «на боку», «наездница» и те, в которых женщина стоит на коленях. Ну и конечно женщина может порадовать мужчину орогенитальным контактом.
Девять месяцев беременности проходят очень быстро. Вот ребенок уже родился, и вы задумываетесь о сексе после родов. Если роды прошли без особых проблем и разрывов промежности, то сексуальный покой рекомендуется в течение 6-8 недель. В любых других случаях это решается индивидуально. Другой вопрос, что немногие пары выдерживают даже названные сроки. В связи с этим, можно посоветовать воздержание хотя бы до окончания кровяных выделений.
Нужно помнить, что у женщин, кормящих грудью, при возбуждении может вытекать молоко из сосков, а также надо быть готовыми к тому, что в первое время после родов придется использовать дополнительные смазки.
Вопреки распространенному мнению, кормление грудью часто сопровождается восстановлением обычной работы яичников, особенно, если сексуальная жизнь супругов уже вернулась в прежнее русло. Во время первой после родов овуляции может произойти оплодотворение и наступить нежелательная беременность. Поэтому вопрос послеродовой контрацепции стоит обсудить с акушером-гинекологом заранее. Это могут быть презервативы, оральные контрацептивы для кормящих женщин или другие средства.
О сексе во время беременности и после родов часто говорят - можно, нужно, но очень нежно и осторожно. А на самом деле секс в интересном положении может быть занятием очень интересно.
1. Нервное напряжение. В данном случае мы имеем в виду любые беспочвенные типично женские чувства, вроде обид без причины и скандалов, недовольства своей внешностью и т. д. В целом, данные первые признаки беременности на первой неделе очень похожи на симптомы предменструального синдрома, также вызванного гормональными изменениями в организме. Так что, если у вас бывает ПМС, то данный признак вам ни о чем не скажет.
2. Усиление аппетита. Для того, чтобы малыш хорошо и быстро развивался и родился здоровеньким, мама должна правильно и разнообразно питаться во время его вынашивания. Природа сама заботится о продолжении людского рода и рождении наиболее здоровых особей, поэтому организм женщины так невзначай подсказывает, что пора бы сменить свой рацион питания.
3. Изменение вкусовых предпочтений. У каждой из нас есть какие-то свои любимые блюда. Кто-то обожает экзотические овощи и фрукты, кто-то жить не может без мяса, а кому-то поднимают настроение различные сладости. После зачатия все может кардинально поменяться... Любимое когда-то блюдо становится противным, его один только запах вызывает тошноту. Нет, дело не в том, что оно приелось, а в том, что в вас зародилась новая жизнь. Это довольно распространенные первые признаки беременности на 1-2 неделе.
4. Тошнота. Обычно этот симптом начинающегося токсикоза появляется приблизительно через пару недель после зачатия. Однако, токсикоз бывает отнюдь не у всех женщин, вопреки расхожему мнению. Обычно неприятные ощущения в области желудка появляются в утреннее время, сразу после пробуждения, до завтрака. Чем-то это схоже с пищевым отравлением. Не ярко выраженный токсикоз успешно «лечится» чаем с лимоном, отваром из мяты или мелиссы. Некоторым женщинам достаточно пожевать мятную жвачку, чтобы приступ тошноты отступил. Апогей токсикоза обычно приходится на середину 1-го триместра, ко 2-ому же все проходит, как ни бывало.
5. Учащение мочеиспусканий. Это самые первые признаки беременности, первая неделя после зачатия обычно ничем не выдается, а вот вторая и последующие вызывают у женщины некоторые неудобства. Только не спутайте этот нормальный процесс с патологическим. Если при походе в туалет вы испытываете боль, то это никак не показатель интересного положения, а обострение цистита. Лечить его рекомендуется под контролем врача. Наиболее явно проявляется данный первый признак беременности на первой неделе и последующих, но только... третьего триместра. На больших сроках тяжелая матка начинает сдавливать мочевой пузырь, и женщине часто хочется в туалет, особенно в ночное время суток.
6. Повышение чувствительности молочных желез. У кого-то буквально сразу после зачатия начинает болеть грудь. И эти ощущения более болезненны, чем те, которые возникают у большинства женщин во вторую половину каждого менструального цикла. Еще один интересный момент — эти первые признаки беременности, на 1-2 неделепоявляющиеся, могут успешно использоваться для собственной диагностики нормального/патологического течения беременности. Если грудь довольно сильно болела и в один прекрасный день стала мягкой и не напряженной, то это может свидетельствовать о замирании беременности, гибели плодного яйца. Иногда на таких ранних сроках начинает выделяться из груди молозиво при надавливании на соски или самопроизвольно. В одних случаях это считается нормой, а в других связано с патологическим повышением гормона пролактина вследствие серьезных заболеваний.
7. Боли внизу живота, в области матки. С этими болезненными ощущениями знакомо большинство дам. Обычно они возникают за пару дней до менструации и сохраняются в течение пары дней от ее начала. У некоторых возникает боль во время овуляции. При наступившем же зачатии боль появляется, а месячные не начинаются. Если присутствуют и другие первые признаки беременности, первая неделя после зачатия уже прошла — это можно констатировать практически безошибочно. Однако иногда такие легкие схватки представительницы слабого пола испытывают при начинающемся выкидыше. Вообще, любой локализации боль у будущей матери — это потенциальная угроза для ее малыша, необходимо поскорее обратиться к врачу.
8. Повышенная базальная температура. Правильно ее измерять в заднем проходе, то есть — это ректальная температура. Она поднимается в нескольких случаях: если повышена температура тела и локально — в период овуляции и в первые недели после зачатия. Это мы говорим про повышенную температуру утром, так как именно утром необходимо проводить измерения, в другое время дня они не информативны. Для измерения ректальной температуры нужно использовать точный градусник, даже 1-2 деления играют роль. При состоявшемся зачатии градусник покажет 37 градусов или немного выше. Если вы заметили вышеописанные первые признаки беременности на 1-2 неделе, но градусник показывает «отрицательный» результат, то расстраиваться пока рано — это относительный, вероятный симптом, а не точный. Современные гинекологи мало ему уделяют внимания.
9. Субфебрильная температура тела. 37-37.3 градуса — такая температура часто наблюдается у будущих мам в первом триместре. Связано это явление с ускорением обмена веществ вследствие интересного положения. Если иных симптомов болезни не наблюдается, то это вполне можно назвать первым признаком беременности на первой неделе. Плюс к тому может бросать то в жар, то в холод. Это связано с нарушением теплорегуляции, проходит самостоятельно в течение нескольких недель.
10. Пониженное артериальное давление. Если дома нет прибора для измерения давления, то сделать подобный вывод можно на основании следующих явлений: сонливость, быстрая утомляемость, головная боль и т. д. Повышать давление необходимо при беременности не медикаментозными средствами. Можно выйти прогуляться на чистый воздух или выпить кофе или чай, но только не слишком крепкие, кофеин тоже не идет на пользу организму матери и ребенка.
11. Тест на беременность положительный или результат не ясен. В первом случае понятно, что тест показывает две полоски, но намного чаще на ранних сроках девушки видят вторую полосочку еле заметную, так называемый «призрак». Если зачатие состоялось, будут появляться остальные первые признаки беременности на 1-2 неделе, и при последующих тестах полосочка станет намного ярче. Это связано с ростом концентрации хорионического гонадотропина в моче, благодаря которому и окрашивается вторая полосочка на тесте. Если хотите получить точный, достоверный результат, то делайте тест после начала задержки, как это рекомендуют производители. В противном случае концентрация ХГЧ может оказаться слишком низкой для получения положительного результата, особенно, если овуляция произошла не в середине цикла, а немного позже — ближе к концу менструального цикла. Если же дожидаться задержки вы не хотите, то приобретите тест с высокой чувствительностью.
12. Несколько увеличенная матка. Это может заметить врач при гинекологическом осмотре. Но на данном основании ставить точный диагноз он не будет, так как точно такая же немного увеличенная матка может быть и перед месячными.
Иногда первые признаки беременности на первой неделе появляются, но несмотря на это начинаются месячные. Конечно, тут может быть дело в надуманности симптомов, а может и в возможном выкидыше. Очень часто беременности прерываются на очень ранних сроках тогда, когда еще врачи не в силах поставить точный диагноз. Если такое случилось с вами — не расстраивайтесь, все впереди, все еще у вас получится!
@О стимуляции овуляции, фазе желтого тела и абсурдах лечения
ПОСТпролетные действия.
Варианты.
Увы, в последнее время очень часто поднимается вопрос: "Что же спросить у врача после пролета". Была тут полезная статья, думаю, сейчас она многим прогидится. Поэтому освежаю и дублирую: (оооочень много под катом) ..
Начну с того, очень сочувствую девочкам, прошедшим через неудачные протоколы и дабы помочь им преодолеть эти неудачи, попытаюсь систематизировать процедуры и анализы, которые необходимо провести, для следующего, удачного и беременного ЭКО. Осведомлен- значит вооружен, чтобы не рвать волосы на голове от отчаянья, а прийти к врачу со списком вопросов надо знать что делать дальше.
В настоящее время специалисты-репродуктологи говорят о том, что обследование должно проводиться максимально быстро и эффективно. При длительном процессе исследования и лечения возникает зацикленность на беременности, которая значительно ухудшает качество жизни женщины, а кроме того уходят годы, благоприятные для вынашивания и воспитания детей.

Начиная с момента оплодотворения, в теле женщины происходят разнообразные и глубокие изменения. Срок беременности принято считать о первого дня последней менструации. После наступления половой зрелости женщины, появляются два важных процесса в половых органах - овуляция, то есть выделение яйцеклетки из яичника и менструация, или излитие крови из сосудов слизистой оболочки матки. Эти процессы в женских половых органах происходят периодически, каждые 4 недели. Если яйцеклетка оплодотворяется, плод (один, или несколько - в случае многоплодной беременности) заключается в матке (в норме), а следующая менструация, в большинстве случаев, не наступает. Теперь всё в организме женщины «работает» на развитие новой жизни.
Специальные изменения в организме беременной женщины
Самые важные и очевидные изменения, конечно, имеют место в матке и соседних органах. Матка резко увеличивается в объеме, причем разрастаются все составные части этого органа. До начала 4 месяца матка еще находится в малом тазу; с 4-го месяца дно ее начинает ощупываться над лонным соединением и продолжает увеличиваться беспрерывно в полости большого таза вплоть до 10-го месяца (лунного), когда высота ее достигает наибольшего уровня. На десятый месяц матка снова опускается, так что ее дно находится приблизительно на той же высоте, как в восьмом месяце. Разрастается и разрыхляется соединительная ткань матки, увеличивается количество эластических волокон. Все это приводит к размягчению матки, увеличивает ее пластичность и эластические свойства. Изменяется не только величина матки, но и форма. Она приобретает определенный тонус и способность отвечать сокращением на раздражение. Слизистая оболочка матки подвергается определенной перестройке и называется децидуальной (отпадающей) оболочкой.
Трансформируется сосудистая сеть матки: артерии, вены и лимфатические сосуды расширяются и удлиняются; образуются новые сосуды. Изменяется структура нервных элементов матки: увеличивается их число, происходит гипертрофия и образование новых чувствительных рецепторов, по которым передаются импульсы от плода в Ц Н С матери. Шейка матки напоминает губчатую (кавернозную) ткань. Из-за застойных явлений шейка матки отекает, шеечный канал заполняется густой слизью (слизистая пробка). Связки матки удлиняются и утолщаются, что способствует удержанию матки в правильном положении как во время беременности, так и в родах. В зависимости от места прикрепления плаценты меняется расположение круглых маточных связок. При прикреплении плаценты на передней стенке матки круглые маточные связки идут параллельно или расходятся книзу. При расположении плаценты на задней стенке матки круглые маточные связки сходятся книзу.
Яичники несколько увеличиваются в размерах. С ростом срока беременности они перемещаются из малого таза в брюшную полость. Циклические изменения в яичниках прекращаются.
Во время беременности происходит усиление кровоснабжения влагалища и гипертрофия его мышечных и соединительнотканных элементов. Влагалище удлиняется, расширяется, резче выступают складки слизистой оболочки. Слизистая оболочка становится синюшной. Наружные половые органы во время беременности разрыхляются. Слизистая оболочка входа во влагалище становится цианотичной.
Во время беременности у некоторых женщин отмечается субфебрильная температура тела. Это продолжается до 16-20 недель беременности и связывается с гормональными колебаниями. Повышение базальной (ректальной) температуры является ранним диагностическим симптомом беременности. После дегенерации желтого тела с продукцией прогестерона в пла¬центе температура снижается и приходит к норме.
Груди становятся напряженными, уже начиная со 2-го месяца; еще более увеличиваются они на 4 и 5 месяце. Сальные железы, лежания вокруг соска, начинают набухать, около сосковый кружок окрашивается в бурый цвет и из грудной железы можно выдавить светлое, водянистое отделение, которое иногда просачивается и произвольно.
Появляется новый орган - плацента. Плацента осуществляет связь плода с организмом матери, фактически являясь органом сразу двух организмов - матери и пренейта (плода). Она обеспечивает чрезвычайно важные и многообразные функции, в числе которых - эндокринная. В плаценте происходит интенсивный процесс синтеза, секреции и превращения гормонов как стероидной, так и белковой природы. Гормон белковой природы - хорионигеский гошдотропж (ХГ) - по своим биологическим свойствам близок к лютеинизирующему гормону передней доли гипофиза. Он способствует сохранению функции желтого тела яичника, влияет на развитие надпочечников и гонад плода, на процессы обмена стероидов в плаценте. ХГ начинает определяться на 3-й неделе беременности (1250-2500 МЕ/л). В 5 нед. его уровень в моче составляет 17 000-19 000 МЕ/л, в 7 нед. повышается до 80 000-100 000 МЕ/л, к 12-13-й неделе содержание ХГ снижается до 10 000 -20 000 МЕ/л и остается на этом уровне до конца беременности.
Выделяемые яичниками гормоны - прогестерон и эстрогены вызывают гипертрофию и гиперплазию мышечных волокон матки. Эстрогены способствуют накоплению в мышечной ткани матки контрактильных белков - актина и миозина, а также увеличению запаса фосфорных соединений, обеспечивающих использование углеводов мышцей матки; оказывают влияние на сосуды, расширяя их. Задача прогестерона - защита оплодотворенной яйцеклетки и матки. В результате замедления передачи нервного возбуждения между волокнами матки снижается активность нервно-мышечного аппарата матки. Прогестерон также способствует росту матки и развитию ткани молочных желез. Уровень прогестерона в первые недели беременности составляет 10-30 нг/мл. На 5-6-й неделе уровень прогестерона несколько снижается. С 7-й недели беременности содержание прогестерона вновь начинает увеличиваться.
Повышение во время беременности содержания кортизола, эстрогенов, прогестерона, ХГ способствует снижению клеточного иммунитета. Возникает состояние физиологической иммуносупрессии. Снижение иммунных реакций женщины на фоне незрелости антигенной системы плода и при наличии иммунологического барьера, роль которого выполняют плацента, плодные оболочки и околоплодные воды, препятствует отторжению плодного яйца.
Изменениям подвергается весь организм
Кроме специальных изменений, беременность оказывает весьма разнообразные и глубокие изменения во всем организме женщины.
Во время беременности прогрессивно нарастает масса тела женщины, это обусловлено ростом плода и матки, и особенностями метаболических процессов, задержкой жидкости в тканях.
Средняя прибавка массы тела за период беременности составляет 10 - 12 кг, из них 5 - 6 кг приходится на плодное яйцо (плод, послед, околоплодная жидкость), 1,5-2 кг - на увеличение матки и молочных желез, 3 - 3,5 кг - на прибавку непосредственно массы тела женщины. Перед родами (за 3-4 дня) масса тела беременной женщины резко падает (на 1,0- 1,5 кг) в связи с особенностями обменных процессов.
Количество крови и плазмы женщин увеличивается (развивается физиологическая гиперволемия) - это необходимый процесс для обеспечения оптимальных условий микроциркуляции в плаценте и жизненно важных органах матери. Система кровообращения подвергается различным расстройствам: у женщин может появляться головокружение, учащенное сердцебиение (наблюдается физиологическая тахикардия), могут несколько изменяться показатели артериального давления. Все эти изменения являются адаптацией к совместному существованию организмов матери и плода.
К сердечно-сосудистой системе теперь предъявляются новые требования, обусловленные изменениями, происходящими в других органах и системах тела женщины. В частности - увеличением массы тела женщины, массы матки и плаценты, роста плода, включением маточно-плацентарное кровообращение, увеличением в 5-7 раз кожного кровотока. Минутный объем сердца (МОС) при физиологически протекающей беременности к 26-32-й неделе беременности увеличивается на 32%. К концу беременности МОС несколько снижается и к началу родов лишь незначительно превосходит исходную величину. Увеличение МОС происходит за счет учащения сердечных сокращений и увеличения ударного объема сердца.
Наибольшая интенсивность работы сердца наблюдается в родах. В момент потуги венозный возрат повышается на 400-800 мл. Во время схваток ударный объем сердца повышается на 30% (300-500 мл), сердечный выброс и пульсовое давление - на 25%.
Состав крови изменяется. Увеличение массы крови, эритроцитов и гемоглобина начинается с первых месяцев беременности. Поэтому многие показатели в анализах крови врачи смотрят с позиции наличия беременности и ее срока.
Содержание гемоглобина вследствие аутогемодилюции снижается постепенно к III триместру. Содержание лейкоцитов повышается, нарастает нейтрофилез и СОЭ. Светрывающая система крови также подвергается изменениям. По мере прогрессирования беременности отмечается значительное повышение содержания фибриногена (бесцветный белок, растворённый в плазме крови) в крови - более чем на 70% по сравнению с небеременными женщинами и беременными в I триместре. По мере развития беременности постепенно повышается скорость свертывания крови, и усиливаются структурные свойства сгустка крови.
Во II и III триместрах увеличивается содержание факторов внутреннего прокоагулянтного звена системы гемостаза (II,V,VIII,IX,X,XI,XII); растет протромбиновый индекс. В это же время на 40% уменьшается концентрация фибринстабилизирующего фактора. Агрегационная активность тромбоцитов во время беременности практически не меняется, адгезивность их незначительно увеличивается.
Также все виды обмена веществ во время беременности претерпевают значительные изменения, перестраиваются ферментативные реакции. Увеличивается активность фосфатаз (ферментов, катализирующих реакцию распада и синтеза фосфорных эфиров) и гистаминаз (ферментов, расщепляющих гистамин), уменьшается активность холинэстеразы.
Показатели интенсивности обмена веществ (основной обмен) и потребление кислорода возрастают. Легкие беременных женщин функционируют в режиме гипервентиляции. После 16-й недели беременности основной обмен повышается на 15-20%, во второй половине беременности и в родах основной обмен возрастает еще больше.
У беременных женщин происходят специфические изменения функции почек. Значительно расширяются почечные лоханки. Мочеточники расширяются и удлиняются, петлеобразно изгибаются. Происходит нарушение тонуса и сократительной способности мышц малых чашечек, лоханок и мочеточников. Объем лоханок увеличивается с 5-10 мл до 50 и даже до 100 мл. В результате такого расширения лоханок и мочеточников объем «мертвого пространства» увеличивается в 2 раза. Изменяются стенки мочеточников: они гипертрофируются, возникает гиперплазия мышечной и соединительнотканной оболочки, увеличивается кровоснабжение стенки мочеточника. Увеличение мочевыводящих путей начинается с 5-6 нед., достигает максимума в 32 нед. беременности и к родам снижается. Существенно изменяется кровоснабжение почек.
В связи с происходящими на уровне физиологии процессами, отделение мочи у беременных всегда несколько увеличено; она водянистее; состав ее неизменен, однако нередко в моче констатируется белок.
Пищеварение также часто претерпевает изменения. В начале беременности часто наблюдается рвота по утрам, натощак, даже если аппетит сохраняется. Изменяются пищевые пристрастия женщины, и реакции на различные продукты питания.В некоторых случаях происходит понижение кислотности желудочного сока. Желудок оттесняется маткой вверх и кзади. Кишечник также смещается кзади. У некоторых женщин во время беременности может возникать снижение тонуса нижнего отдела кишечника. Печень в конце беременности несколько перемещается вверх и кзади, усиливается ее кровоснабжение. Нагрузка на печень во время беременности резко возрастает, так как обезвреживаются продукты жизнедеятельности не только матери, но и плода, однако при физиологическом течении беременности у здоровых женщин функции печени не нарушаются.
Изменения также имеют место и в опроно-двигатнльном аппарате. Под влиянием гормона релаксина, образующегося в плаценте, происходит серозное пропитывание и разрыхление суставных связок, хряща и синовиальных оболочек лобкового и крестцово-подвздошных сочленений.
Изменения выражены в лобковом симфизе, в результате чего происходит расхождение лобковых костей в области симфиза - в норме - на 0,5-0,6 см.
Вследствие роста матки, смещения центра тяжести, увеличения подвижности суставов таза и ограничения подвижности тазобедренных суставов, изменяется осанка беременной женщины. Плечи и голова откидываются назад, увеличивается поясничный лордоз позвоночника, появляется так называемая «гордая походка» беременных женщин
На коже может появляться пигментация в виде пятен, в том числе на лице (chloasma nterinum). По белой линии живота, на сосках и околососковых кружках может быть выражена усиленная пигментация темно-коричневого цвета.
В области нервной системы и психики иногда происходят очень резкие отклонения от состояния, к которому привыкла женщина до беременности. Вследствие различных изменений на физическом уровне иногда появляются головные боли, ослабление зрения, слухе изменения во вкусе, усиление обонятельных ощущений и так далее.
Влияние физиологических изменений на психологическое состояние
Все эти довольно существенные изменения на физическом уровне, вне всякого сомнения, могут оказывать влияние на душевное, психологическое состояние женщины. Часто женщина замечает частые изменения настроение, повышенную сентиментальность, иногда - психическое угнетение. В некоторых случаях может наблюдаться даже выраженное душевное расстройство.
Кроме эмоциональной реакции на весь спектр физических перемен, оказывающих влияние на общее состояние женщин, также у беременных женщин происходят и психологические, душевные изменения. Безусловно, эти изменения прогрессируют в процессе изменения образа жизни и образа мышления, опознавания своей новой роли. Ранее человек, фактически предоставленный самому себе, отвечающий за себя и свои действия, ведущий привычный и комфортный образ жизни, теперь, во время беременности, попадает в новые условия. Причем во многом эти условия обусловлены чисто физиологическими факторами, о которых мы говорим в данной статье.
Изменение веса и пропорций фигуры. Часто для женщин имеет большое значение их фигура. Отражение в зеркале во время беременности не всех и не всегда радует. Негативное отношение к собственному телу ухудшает общее настроение, снижает сексуальную активность, приводит к депрессивному состоянию.
Физические неудобства. С увеличением срока беременности и ростом живота, женщине становится неудобно осуществлять личную гигиену, уход за собой, бывает трудно одеваться, обуваться. Ночью большой живот, толчки малыша, частые походы в туалет мешают качественному сну. Следствие - недостаток сна, ухудшение внимания, памяти, настроения, приступы жалости к себе.
Гормональные колебания. Из-за перестройки гормональной системы в некоторых случаях женщинам трудно контролировать свои желания, мысли, настроения. Может возникать ощущение беспомощности - ведь раньше характер был более стабильным, решения принимались легче, страхи и тревоги за будущее беспокоили не так сильно.
Боли. Иногда в течение беременности женщина сталкивается с головными болями, болями в области спины, живота, болями в груди, в ногах и так далее. Боль воспринимается человеком как нечто опасное, угрожающее, погружает его в состояние тревоги и, тем самым, иногда ухудшает общее психологическое состояние.
Тем не менее, наряду с вышеперечисленными психологическими изменениями негативного характера, взаимосвязанных с физиологическими процессами в теле женщины, можно выделить и позитивные изменения.
Изменения внешности - появление приятных округлостей, гладкость лица, улучшения качества волос и ногтей - могут быть восприняты женщиной как позитивные. Многие женщины, как и мужчины, находят время беременности временем максимальной женской красоты и даже сексуальной привлекательности. Такая женщина, глядя в зеркало, или общаясь со своим любимым будет чувствовать себя счастливой и радостной.
Большой живот и увеличившаяся в размерах грудь - может стать для некоторых не столько неудобным, сколько привлекательным, любимым, может появиться желание обновить гардероб и заказать профессиональную фотосессию в студии или у себя дома.
Гормоны также могут оказывать положительное влияние на женщину - часто беременные женщины становятся спокойнее, миролюбивее, доброжелательнее.
В Школе счастливого материнства мы придаем большое значение психологическому состоянию будущей мамы. Никто не в силах повлиять на физиологические изменения. Однако всегда можно изменить отношение к ним, адаптироваться к новым и непривычным условиям. И, мы уверены, комфортное состояние «внутри» сделает Вашу беременность еще легче и позитивнее, а роды более осознанными и мягкими.
Источники: Энциклопедия Брокгауза и Ефрона. - С.-Пб.: Брокгауз-Ефрон. 1890-1907.
Статья взята с сайта моя-мамочка.рф
Гормоны при планировании беременности
Давайте разберемся, что такое стимуляция, зачем она нужна и можно ли без нее обойтись. Как ее нужно правильно проводить, чтобы избежать в будущем "неприятных последствий". В современной медицине стимуляция овуляции может производиться гормональными препаратами в том случае, если у женщины отсутствует собственная овуляция. При этом важно помнить, что однократная стимуляция овуляции гормональными препаратами не имеет ничего общего с восстановлением собственной овуляции у женщины. Прежде всего нужно отметить, что гарантированно восстановить овуляцию можно только выяснив причину ее отсутствия и устранив все неблагоприятные факторы. И далеко не во всех случаях стимуляция овуляции может дать желаемый эффект, если причина ее отсутствия ранее не была установлена.
При постановке диагноза "отсутствие овуляции" очень важно помнить, что он не должен основываться на графиках базальной температуры (БТ) - даже за несколько циклов наблюдения, не говоря уже об единичном цикле исследования. Это настолько дикое явление во врачебной практике, что не поддается никакой критике. Именно таким образом ставится огромное количество липовых диагнозов и назначается лечение, которое не только не нужно, но и может нанести огромный вред совершенно здоровой женщине.
Так что отложите в сторону свои графики и ни в коем случае даже не показывайте их врачу - не дай Бог он начнет вас по ним "лечить". Максимум, в чем они могут помочь - сподвигнуть на дополнительные обследования, если возникли какие-либо сомнения в наличии овуляции. Более серьезные выводы можно делать только после комплексного обследования.
Ни в коем случае не стоит начинать стимуляцию, если не оказались в норме такие гормоны как - гормоны щитовидной железы, пролактин и мужские гормоны. Подобные нарушения сами по себе могут препятствовать овуляции. Для начала стоит их привести в норму - возможно никакого другого лечения не потребуется и овуляция восстановится самостоятельно.
"Побочные эффекты" стимуляции
Всегда помните о том, что любое медикаментозное лечение - это не просто "волшебная пилюля" для достижения разового(!) результата. Помимо заманчивых "плюсов", оно может иметь и различные негативные последствия (как кратковременные, так и долгосрочные) для вашего здоровья - проблемы ЖКТ и ЦНС, кистозные образования, гиперстимуляция яичников, апоплексия (разрыв) яичника, гормональные нарушения, раннее истощение яичников (ранний климакс), лишний вес, многоплодная беременность.
Наличие проблем с овуляцией косвенно говорит о нездоровье всего организма. Рассмотрите альтернативные варианты восстановления здоровья естественными природными средствами. Меняйте свой образ жизни, мышления, питание. Есть много способов оздоровления. Начинайте бороться не "с болезнями", а "за здоровье". Тогда и результат не заставит себя долго ждать.
Если все же решено провести стимуляцию
Первое, что необходимо сделать перед началом стимуляции и независимо от того, какими препаратами проводится стимуляция, обязательно нужно иметь на руках достаточно хорошие (или по крайней мере - пригодные для естественного зачатия, инсеминации или ЭКО/ИКСИ) результаты свежей спермограммы мужа на руках. Несмотря на то, какие результаты у него были в позапрошлом году или сколько было детей в предыдущем браке, анализ нужно сделать непосредственно перед планированием лечения методом стимуляции, чтобы исключить напрасные траты денег на препараты и не подвергать ненужной опасности здоровье женщины.
Если врач предлагает вам обследовать мужа только после одного-двух-трех или более месяцев неудачных стимуляций - уходите от такого врача! Такая халатность не заслуживает никакого доверия и может очень дорого обойтись вам и вашему здоровью.Еще лучше - если у вас перед началом стимуляции будут на руках результаты исследований маточных труб на проходимость - ГСГ или лапароскопии, если вам не предстоит ЭКО/ИКСИ.
Второе, что необходимо запомнить - любая стимуляция должна производиться под строгим контролем врача и ультразвукового мониторинга. Постоянное наблюдение позволит врачу с уверенностью судить о реакции организм на препараты, контролировать рост фолликулов, наступление овуляции и др., а так же корректировать назначения различных препаратов и предотвращать возможные проблемы (возникновение фолликулярных кист, гиперстимуляция без врачебного контроля могут очень дорого вам обойтись) в процессе стимуляции. Так как любая стимуляция - это серьезный риск для здоровья. Халатное отношение может привести не только к проблемам со здоровьем, но и создать угрозу жизни женщины.
Если врач предлагает вам прийти на прием или УЗИ только "через пару-тройку месяцев неудач", "когда график станет двухфазным" и т.д. - уходите от такого врача!Основные этапы стимуляции
Препараты, используемые для стимуляции овуляции:
"Клостилбегит" - препарат, используемый для стимуляции овуляции, усиливает секрецию гонадотропинов (пролактина, ФСГ и ЛГ), стимулирует овуляцию. После нескольких неудачных курсов клостилбегита при отсутствии овуляции, либо полного отсутствия роста фолликулов следует провести дополнительное обследование и пересмотреть методы лечения. Даже по инструкции "Клостилбегит" не рекомендуется принимать более 5-6 раз в жизни. Последствия злоупотребления препаратом могут быть достаточно плачевными, вплоть до "раннего истощения яичников" (или "раннего климакса"). С подобным диагнозом дальнейшее лечение бесплодия с собственными яйцеклетками женщины может оказаться под большим вопросом, а в отдельных случаях - просто невозможным.
"Меногон" - Гонадотропин менопаузный, содержит ЛГ и ФСГ. Оказывает фолликулостимулирующее и гонадотропное действие. Увеличивает концентрацию половых гормонов в плазме. У женщин вызывает повышение концентрации эстрогенов в крови и стимулирует рост яичников, созревание в них фолликулов и овуляцию, вызывает пролиферацию эндометрия.
"Пурегон" - оказывает эстрогеноподобное действие, восполняет дефицит ФСГ, стимулирует развитие фолликулов и синтез стероидов. Индуцирует развитие множественных фолликулов при проведении искусственного оплодотворения.
При выборе препарата для стимуляции следует помнить что Клостилбегит отрицательно влияет на рост (пролиферацию) эндометрия, поэтому при заведомо тонком эндометрии в анамнезе (менее 8 мм) лучше выбрать другие препараты для стимуляции.
Обычно стимуляция клостилбегитом начинают на 5-й день (и заканчивается на 9-й) назначаю по 50г (1 таб.) 1 раз в день, а стимуляция гонадотропинами (меногон, пурегон и др.) на 2-й день цикла (и заканчивается в среднем дней через 10 - это должен определить врач, наблюдая за процессом стимуляции). Но в каждом индивидуальном случае окончательное решение о сроках начала и продолжительности стимуляции остается за лечащим врачом (и зависит от состояния матки и яичников пациентки).
Первое УЗИ обычно проводят через несколько дней после начала стимуляции. Далее УЗИ проводится через каждые два-три дня (в зависимости от состояния матки и яичников при осмотре врач может назначить следующий осмотр раньше или позже) до того дня, пока фолликулы не дорастут до необходимых размеров - около 20-25мм.
После этого (независимо от схемы стимуляции) назначается укол ХГЧ (хорионический гонадотропин) (препараты: Гонакор; Прегнил; Профази; Хорагон;). Необходимая дозировка подбирается на усмотрение врача (обычно это около 5000-10000 ЕД). Он способствует "запуску" процесса овуляции и предотвращает возможность регрессии фолликулов и образования фолликулярных кист.
Овуляция обычно происходит через 24-36 часов после укола ХГЧ, которую подтверждают на УЗИ-обследовании и только после этого назначают дополнительную "поддержку" яичников (желтого тела) - прогестерон или утрожестан (а не с 11, 15, 16 или любого другого дня, как у нас принято делать у многих врачей).
Сроки и частота половых актов или инсеминаций при стимуляции назначаются врачом индивидуально исходя из мужского фактора. При хорошей спермограмме это обычно - через день (либо каждый день), начиная со дня укола ХГЧ и до образования желтого тела (когда овуляция уже произошла).
О фазе желтого тела или... "поддержание беременности"?ВНИМАНИЕ!!!
о качестве и продолжительности фазы желтого тела
НЕЛЬЗЯ СУДИТЬ ТОЛЬКО ПО ГРАФИКАМ БАЗАЛЬНОЙ ТЕМПЕРАТУРЫОдним из популярных методов "лечения" или создания его видимости у большинства врачей является так называемое "поддержание беременности". Чаще всего - Дюфастоном. Зачастую врачи назначают таблетки всем подряд безо всяких на то оснований, не затрудняя себя "ненужными обследованиями", чтобы создать видимость "лечения" и скорее полагаясь на старые русские "авось поможет", "лишним не будет", "не повредит" и так далее, чем руководствуясь здравым смыслом или необходимостью.
При поиске в себе каких-либо "патологий" или "страшных диагнозов" важно помнить, что он не должен основываться на графиках базальной температуры (БТ) - даже за несколько циклов наблюдения, не говоря уже о результатах наблюдения в единичном цикле. Это дикое явление во врачебной практике не поддается никакой критике. Именно таким образом ставится огромное количество липовых "диагнозов" и назначается "лечение", которое не только не нужно, но и может нанести огромный вред совершенно здоровой женщине.
Отдельное внимание стоит уделить гормональной теме.
Зачастую врачи не знают самых банальных вещей - "когда", "зачем" и "какие" обследования они назначают своим пациентам. Многие из них даже не догадываются, что овуляция - это явление строго индивидуальное и далеко не у всех женщин и не в каждом цикле случается ровно на 14-й день, как было описано в учебниках. Наиболее распространенная ошибка - диагностика сроков овуляции и анализ на прогестерон. В итоге женщина сдает анализы совершенно не в те дни, получает далекие от реальности "результаты", ложные "диагнозы" и вредное "лечение", которое ей не только не нужно, но и может оказаться опасным для здоровья.
Но даже, если вы уверены, что вы все сдавали "правильно" и у вас действительно "что-то не так", даже в этом случае перед тем, как принимать какое-либо решение о существовании каких-либо проблем и необходимости вмешательства в систему здоровья, необходимо несколько раз пересдать все анализы. Пересдавать их лучше в разное время и в разных лабораториях. При этом не забывайте, что уровень гормонов в организме может быть непостоянен даже в течение суток, а питание, стрессы и другие факторы так же могут влиять на результаты. Совершенно не обязательно, что в другом цикле картина будет аналогичной и возникшие подозрения подтвердятся.
Наиболее частым гормональным нарушением является недостаточность фазы желтого тела. Для того, чтобы оплодотворенная яйцеклетка могла успешно имплантироваться и расти в дальнейшем, продолжительность фазы желтого тела не должна быть короче 10 дней. В случае наступления беременности фаза желтого тела должна продолжаться до тех пор, пока не сформируется плацента и не возьмет на себя функцию питания плода. Обычно на это требуется около 10 недель с момента зачатия. Если выкидыш произошел раньше этого срока, это может свидетельствовать (внимание - не свидетельствует, а только может свидетельствовать!) о возможной недостаточности фазы желтого тела.
Поскольку у женщины под влиянием стресса или других внешних факторов овуляция может наступить не на 14-й а, скажем, только на 30-й день цикла. В результате ее цикл продолжался примерно 44 дня (30+14).
Вторая фаза цикла - от овуляции до последнего дня перед менструацией обычно продолжается от 12 до 16 дней. Вырабатываемый желтым телом гормон (прогестерон) очень важен для наступления и благополучного течения беременности, поскольку препятствует выходу других яйцеклеток в течение данного цикла и стимулирует рост эндометрия (внутренней оболочки матки).
Если фаза желтого тела короче 10 дней или уровень прогестерона в крови ниже нормы (а овуляция точно происходит) врач назначает прием гормональных прогестероновых препаратов (например, прогестерон в уколах или утрожестан).
Ключевым моментом и самой большой "ошибкой" в поиске каких-либо "дефектов" фазы желтого тела у женщины является неправильное определение длины фолликулярной фазы и сроков овуляции в каждом отдельном цикле (независимо от того - были ли раньше нарушения или задержки).
Начав принимать до овуляции любые гормональные препараты женщина рискует не только не добиться желаемого эффекта - наступления беременности, но и навредить своему гормональному здоровью. В случае с прогестероновыми препаратами в самом лучшем случае можно получить "противозачаточный" эффект в текущем цикле, в худшем - гормональные нарушения в дальнейшем. Ведь прогестерон и его аналоги препятствуют дальнейшему исходу яйцеклеток, а реакция женского организма на неожиданное вмешательство в естественные процессы со стороны может оказаться совершенно непредсказуемой.
Прогестерон
1. Анализ крови на прогестерон сдается в СЕРЕДИНЕ второй фазы - примерно через 7 дней после овуляции (за 7 дней перед началом следующей менструации). Результаты анализа, проведенного на несколько дней раньше или позже этого срока, могут оказаться менее объективными (сильно заниженными). Чтобы исключить возможность ошибки овуляцию необходимо предварительно отслеживать. Если после сдачи анализа менструация наступила позже, чем через 10 дней, и тем более - если более, чем через 2 недели (если анализ сдавался без отслеживания овуляции по УЗИ или тестам на овуляцию) - анализ лучше пересдать. Для уверенности в объективности результатов лучше сдавать этот анализ несколько раз за один цикл (с интервалом в пару дней) и несколько циклов подряд, чтобы исключить ошибки в лаборатории и иметь более полную картину.
2. Дюфастон ДО овуляции (в первой фазе) пить НЕ рекомендуется (если планируется на нем получить беременность), т.к. он может препятствовать овуляции!
Дозировка препарата обычно определяется врачом в зависимости от обстоятельств и особенностей организма. Прием препарата рекомендуется продолжать до установления наличия или отсутствия беременности (тесты, анализ крови на ХГЧ, УЗИ).
Наиболее распространенными препаратами сейчас являются - прогестерон в ампулах, утрожестан (натуральный прогестерон в капсулах), Дюфастон (синтетический препарат).
Производители уверяют, что в отличие от других синтетических аналогов прогестерона, Дюфастон "не влияет" на овуляцию. По крайней мере, именно такие утверждения Вы можете найти у производителя - как в аннотациях к препарату, так и на официальном сайте, включая большинство страниц раздела "вопросы-ответы". Но в действительности ЭТО НЕ СОВСЕМ ТАК. «...В клинических исследованиях показано, что обычных терапевтических дозах Дюфастон не подавляет овуляцию. По данным Adolf E. Schindler, дидрогестерон может повлиять на овуляцию в суточной дозе, превышающей 30 мг
То есть если по счастливому стечению обстоятельств на здоровом выносливом организме такое "лечение" может никак не отразиться негативно, то уже при наличии каких-либо гормональных нарушений возможно и ухудшение изначального положения - например, необдуманный прием препарата может сбить овуляцию не только в цикле с приемом препарата, но и привести к дальнейшим нарушениям.
О "безопасном" применение гормональных препаратов
Любой прием гормональных препаратов на этапе планирования требует ОСОЗНАННОСТИ. Перед тем как начать что-то принимать, надо проснуться, задать себе все вопросы, получить ответы, определиться с целью.
Не надо принимать Дюфастон с 16 по 25 день цикла, если вы планируете беременность, потому что :
начав принимать дюфастон с 16-го дня Вы может заблокировать овуляцию, если она вдруг по каким-то причинам задерживается.
прекращение приема дюфастона на 25-й день может вызвать выкидыш.
Поэтому сначала доказанная овуляция, потом дюфастон. И принимать до диагностированной беременности или начала менструации.
Не надо принимать парлодел, если пролактин в норме или повышен однократно и незначительно. Гиперпролактинемия - это трехкратно определенное значительное повышение уровня гормона, и она требует сначала обследования у эндокринолога и обязательного МРТ турецкого седла.
Не надо принимать дексаметазон (метипред, преднизолон) вне беременности, если у вас нет выраженного адреногенитального синдрома с торможением овуляции, облысением и ростом бороды, а есть только немного повышенные надпочечниковые андрогены на бумажке.
Не надо принимать Диане-35, если вы планируете беременность, и у вас повышен тестостерон, потому что Диане-35 - противозачаточный препарат, а вы планируете беременность, и потому что после его отмены, все гормоны вернутся к исходному уровню - вы восстанавливаете уровень тестостерона или беременеете - это разные вещи!
Не надо лечить повышенный уровень кортизола - это всего лишь показатель стресса, в т.ч. стресса планирования и даже стресса забора крови (отпрашивание с работы, раннее вставание, натощак, торопежка на работу, волнение из-за возможных результатов, страх укола, вид крови, вид регистратуры, белого халата, обращение персонала). Его вообще не надо сдавать - кортизол. То же касается высокого уровня ЛГ и соотношения ЛГ/ФСГ. ЛГ - гормон стресса. Кстати он же дает слабоположительные полоски в тесте на овуляцию без самой овуляции. И он же вызывает психогенное бесплодие.
Не надо принимать клостилбегит (кломифен) для стимуляции овуляции, если низок исходный уровень эстрогенов, потому что он их блокирует еще больше. И не надо стимулировать рост фолликула, если не будет проведен овуляторный укол ХГ и его поддерживающие дозы - иначе смысла в такой стимуляции почти нет - фолликул вырастет и не лопнет.
Не надо продолжать стимуляцию клостилбегитом в той же дозе, если в предыдущем цикле эффекта не было - надо повышать дозу - и делать это можно не более 3-х циклов подряд, а потом переходить на другие препараты или менять тактику. (Отсутствие эффекта в данном случае - это не ненаступление беременности, а невырастание фолликула до доминантного)
Не надо называть низкий в первую фазу прогестерон недостаточностью второй фазы и лечить его дюфастоном. В первой фазе цикла он должен быть низкий , и сдавать его в это время не надо!
Не надо сдавать гормоны второй фазы (прогестерон и эстрадиол) на 20-23 день цикла, у всех разная длина цикла, середина второй фазы - это значит через неделю после овуляции или за неделю до предполагаемых месячных. И если у вас цикл 42 дня, то прогестерон вам надо сдавать на 35 день, а не на 23, а на 23 у вас еще первая фаза, и прогестерон на нуле - и это не означает ановуляции или НЛФ и не требует назначения дюфастона.
Не надо сдавать пролактин и прогестерон и эстрадиол во время беременности и тем более их интерпретировать и лечить - они в норме повышаются, это не требует лечения.
И есть множество других вещей с гормонами, которые делать не надо :)
Фолликулометрия (УЗИ-мониторинг) до середины цикла (или до 21 дня при любом цикле)
Вообще для определения факта произошедшей овуляции достаточно одного УЗИ в середине второй фазы (за неделю до менструации).фолликулометрия (т.е. неоднократное повторное УЗИ с начала цикла до визуализации желтого тела и постовуляторного эндометрия) нужна:
в случае не просто нерегулярного, а абсолютно непредсказуемого менструального цикла.
При непредсказуемом цикле обычно делают УЗИ начиная с 10 дня цикла раз в неделю, пока не обнаружат доминантный фолликул, потом рассчитывают предполагаемое время овуляции и делают подтверждающее УЗИ во второй фазе.
в случае горячего желания определить точный день овуляции (хотя и эти данные лучше подкрепить данными гормонального теста на овуляцию)
В данном случает также делают первое УЗИ начиная с 10 дня цикла раз в неделю, пока не обнаружат доминантный фолликул. Рассчитывают рост фолликула и делают контрольное УЗИ в день, когда предполагаемый размер фолликула достигнет 20-24 мм (что опять-таки индивидуально). И через день-два делают окончательное УЗИ для подтверждения овуляции и наступления второй фазы.
в случае стимуляции овуляции
Абсурдом является поголовная фолликулометрия на 10, 12, 14, 16 дни цикла. В большинстве случаев уже на 12 - 14 день на основании отсутствия 20 мм фолликула ставят диагноз ановуляция и во вторую фазу на УЗИ не приглашают. Иногда проводят до 16 дня. ЗАЧЕМ??? На первом же УЗИ становится ясно, когда надо делать следующее.
Если картина ранней первой фазы, спокойно можно распрощаться на неделю, зачем приходить через день? Если виден доминантный фолликул, легко рассчитать время его овуляции (поскольку фолликул растет в среднем на 2 мм в день), можно спокойно распрощаться дней на 10 - до второй фазы. Зачем приходить через день? И наконец если овуляции еще не видно, как можно ставить диагноз "ановуляция" вперед? Это все равно что диагноз "бесплодие" до планирования :) Еще весь цикл впереди, особенно если есть тенденция к длинным и нерегулярным циклам - как можно что-то оценивать на 14 день? Если овуляции по УЗИ ЕЩЕ нет, значит надо приходить позже, как раз тут и появляются показания к УЗИ, а вот многократное УЗИ до сих пор было совсем не нужно.
В общем-то цель всегда - увидеть картину второй фазы, только для того, чтобы поймать этот момент, и делают фолликулометрию. А рассматривать бедную яйцеклетку каждый день, а потом бросить ее перед самым интересным моментом без внимания - это необъяснимое поведение хозяйки :) И эти же люди потом отказываются лишний раз во время беременности ходить на УЗИ - мол вредно :)
Источник:
Менструальный цикл у здоровой женщины состоит из двух фаз: фолликулиновая (до овуляции) и лютеиновая (после овуляции). Если измерения проводились с начала менструации, то базальная температура в первой фазе цикла определяется примерно 36,4 - 36,7 градусов. Ближе к середине цикла она постепенно падает до 36,3,а потом неожиданно поднимается на 0,4-0,6 градуса. Хорошо, если она становится выше 37 градусов. Этот момент совпадает с овуляцией, точнее, с образованием желтого тела на месте лопнувшего фолликула.
В норме повышенная базальная температура обычно сохраняется 12-16 дней. Перед менструацией она падает до 36,4-36,5 и держится в этих пределах на протяжении всех месячных. Это возникает из-за того, что желтое тело в яичнике перестает функционировать и количество прогестерона снижается. Такой цикл характерен для здоровых женщин без гормональных проблем.

Фото (нормальный график базальной температуры)
На графике имеется предовуляторное и предменструальное снижение базальной температуры. Также отчетливо видно резкое увеличение температуры в середине цикла (овуляция). Это характеристики нормального двухфазного цикла.
В таких случаях график базальной температуры монофазный, то есть базальная температура во второй фазе цикла не увеличивается. Данные измерений колеблются в пределах 36,4 -36,9 градусов. Это означает, что в этом цикле беременность наступить не может, так как яйцеклетка не созрела. Но сразу отчаиваться не стоит. Надо продолжать измерения в следующем цикле. Тогда будет понятно, существует ли проблема на самом деле.

Фото (график базальной температуры при ановуляторном цикле)
Ановуляторный менструальный цикл может быть один-два раз в год у здоровой женщины.
Под недостаточностью второй фазы цикла понимают состояние, при котором отмечается снижение количества прогестерона. Овуляция при таких циклах происходит, то есть базальная температура во время зачатия немного поднимается, но редко превышает 37 градусов. Возникает эта ситуация из-за того, что желтое тело функционирует неполноценно.

Фото (график базальной температуры при недостаточности желтого тела)
Для подобных циклов характерно постепенное повышение температуры в середине цикла (а должно быть резкое). Её пик приходится незадолго до менструации, поэтому не наблюдается должного падения температуры перед месячными. Также на графике выявляется укорочение продолжительности второй фазы цикла.
Прогестерон нужен для того, чтобы подготовить эндометрий к имплантации зародыша. Часто при таком диагнозе у женщины отсутствует беременность вообще, либо наблюдаются выкидыши на раннем сроке. Для выявления причины заболевания надо проводить обследование гипофиза, надпочечников и яичников. Измерение базальной температуры помогает выявить отклонения и предпринять необходимые действия в плане обследования и лечения.
Во время беременности желтое тело в яичнике сохраняется длительный период. Оно продуцирует прогестерон, без которого нормальное течение беременности невозможно. Гормон вызывает расслабление матки, необходимое для профилактики выкидыша. Также прогестерон способствует изменениям в молочных железах, и предотвращает следующую овуляцию в яичниках. Высокая базальная температура при беременности сохраняется на протяжении всех девяти месяцев. С момента образования плаценты на 16 неделе прогестерон начинает синтезироваться в ней, поэтому желтое тело в яичнике редуцируется.

Фото (график базальной температуры при беременности)
Если женщина измеряла температуру на протяжении цикла, то она может заподозрить беременность при отсутствии её снижения перед менструацией. График базальной температуры при беременностипомогает увидеть, что она стабильно держится выше 37 градусов. Через 7 дней после овуляции может быть небольшое снижение температуры из-за имплантации яйцеклетки в эндометрий. Если она начинает колебаться при положительном тесте на беременность, то надо срочно идти к врачу. Это может быть признак начинающегося выкидыша. В норме базальная температура беременной не должна уменьшаться более чем на 0,2 градуса.
При анализе графика стоит ориентироваться на продолжительность фаз, их количество, колебания температуры на протяжении цикла. Обратиться к гинекологу с полученными результатами надо при выявлении перечисленных признаков:
Составление графика базальной температуры необходимо в тех случаях, когда женщина планирует беременность. Это повышает вероятность зачатия в несколько раз. Также графики помогают в диагностике заболеваний в тех случаях, когда доктор подозревает гормональную патологию, и нет возможности ежемесячно сдавать анализы на гормоны. Метод незаменим при обследовании и лечении супружеской пары по поводу бесплодия. Иногда девушки используют графики для выяснения процессов, которые происходят в её организме. Поэтому не стоит забывать про этот простой, но достоверный способ, особенно, если речь идет о планировании беременности.
Все пишут. Я тоже. Пусть будет. Авось когда-нибудь будет интересно вспомнить всё это.
Под катом история, фото тестов и график БТ. Букв очень много.
Последние года два-три, что мы жили с мужем, мне ставили ПКЯ по УЗИ. Я не видела ни разу у себя овуляцию, не знала, как выглядит на УЗИ доминантный фолликул.
Я обращалась ко врачам больше для галочки. Как так, мы не предохраняемся, а беременность не наступает?! Мне говорили непонятное слово "поликистоз", и я уходила восвояси. Муж детей не хотел, и соответственно не хотел обследоваться. Говорил: "Получится - и хорошо. Не получится - и ладно!"
Со временем моя любовь начала таять, отношения портиться. Это не из-за его нежелания иметь детей, это просто вот так бывает, случается. Любовь имеет свойство проходить, если о ней забывают и перестают на нее работать и для нее стараться, если отношения перестают развиваться, если семья перестает развиваться.
Не буду вдаваться в подробности нашей жизни, скажем так, меня многое не устраивало. Мы почти никогда не ругались, а теперь я и вовсе стала равнодушной: где он - плевать, что делает - все равно. И грешным делом думала порой, ну и слава богу, что поликистоз.
И вот в один прекрасный февральский вечер 2014г. я встретила Поканемужа. Спустя чуть меньше месяца я переехала от мужа к родителям. Началась полоса счастья.
А Поканемуж мне как-то сказал: "Мы будем жить вместе, ты забеременеешь и мы поженимся". Я так поняла, что всё будет происходить именно в этом порядке... Ну не оговорка же это? Нормальные люди прямо так и говорят: "Мы поженимся и ты нарожаешь мне кучу детей!" А у этого всё не так... Что ж, я не стала придираться к словам. Свадьба по залету - это именно то, чего я хотела. Пять лет без детей я уже прожила. Зачем такой брак? И что это за семья из двух человек?
Я начала снова ходить по врачам. Меня спихивали с одного на другого, никто не хотел браться. Говорили, что стимулировать меня никто не будет с ПКЯ, это опасно гиперстимуляцией, да и вдруг капсулы у яичников толстые, смысла нет. Отправляли искать эндокринолога.
В июле 2014г. мы съездили в отпуск в Абхазию, а уж вернувшись, я продолжила свои терзания и мытарства.
Попала в очередную частную клинику. Меня уверили, что доктор очень хороший, что он поможет, хоть он и не эндокринолог. =)
На первом же УЗИ никакого поликистоза обнаружено не было. Не знаю, может это море на меня так повлияло, горы и свежий воздух? И, что удивительно, как-то даже удалось обнаружить свою овуляцию. Мне назначили пить утрожестан дважды в день по 100мг. в течении 10 дней после овуляции. Как всем.
Никто не узнавал, нормальный ли у меня прогестерон во второй фазе. Просто предположили недостаточность второй фазы и вот назначили.
В следующем цикле мне уже сделали ГСГ под контролем УЗИ, мерзкая процедурка. Обнаружили, что у меня левая труба не проходима. Я жутко расстроилась, а овуляция как назло стала происходить исключительно в левом яичнике. Где-то в сентябре 2014г. Поканемуж сдал спермограмму, там тоже ничего утешительного. 2,7% активноподвижных и около 36% с медленным поступательным движением. На приеме у уролога ему, после обследований, УЗИ и взятых анализов, сообщили о хроническом простатите.
Короче сплошная печаль.
В следующем после ГСГ цикле, врач решил меня простимулировать. "Как же так, с плохой СГ? Какой смысл?" Он ответил мне, что мы просто будем считать это функциональным тестом, посмотрим, как яичники отреагируют на гормоны.
Что ж, яичники отреагировали, опять овуляция в левом. В следующем цикле я от стимуляции отказалась, хотя он видимо даже забыл о том, что это был "просто функциональный тест".
И этот вот следующий цикл стал мучительно долгим и ановуляторным. Я, конечно, не могла об этом знать, пока не пришла на УЗИ, ввиду долгого отсутствия месячных и чистых тестов. Попала к другому врачу, и вероятно слава богу.
Доктор оказался очень болтливым толстым добряком с почти полным отсутствием чувства такта. От его разговоров становилось неловко время от времени, но пользу из посещения я вынесла.
В общем, клостилбегит - антиэстроген, вызвал, при прекращении стимуляции, ановуляторный цикл, т.к. убил напрочь эстроген, которого у меня и так не много. Также доктор сказал прекратить мне жрать утрожестан. Если у Поканемужа плохая СГ, то не нужна ни стимуляция, ни этот гребаный утрожестан, от которого я набрала уже пять килограмм. Сказал мне пить Ременс (гомеопатия, для восстановления цикла) 3 месяца как минимум и ближайшие три цикла вести графики базальной температуры. А уж потом прийти на прием вместе с графиками. Хватит тратить деньги ну УЗИ и фолликулометрию, говорит. По графикам все будет видно.
В общем, я расстроилась и обрадовалась одновременно. Расстроилась, потому что по сути мне кроме терпения и ожидания ничего не предложили. Обрадовалась, потому что предложили что-то новое, не требующее вложений, но в целом действенное, и не пичкают меня зря гормонами, от которых я теряю фигуру. У меня снова затеплилась надежда.
Вооружившись градусником и абонементом на фитнес, я начала все заново в конце января 2015г.
Первый мне казался ановуляторным, четко выраженного подъема БТ во вторую фазу не было, но программа все равно где-то овуляцию углядела.
Второй график был ровным, почти идеальным, но в овуляцию мы никак не попали.
И вот магический третий график получился беременным.
Почти одновременно с началом моего ведения графиков Поканемужу один знакомый посоветовал женщину, которая занимается восстановлением мужского здоровья, так сказать, на дому. Он посетил её где-то в конце февраля.
Она выслушала его, сделала какой-то массаж, причем даже не простаты, а спины, сказала купить два теннисных мяча и заниматься с ними каждый день, показала упражнения. А спустя два месяца наказала прийти к ней еще раз. Мячами надо было массажировать спину ниже поясницы и пятую точку, соответственно, всё в положении сидя или лежа. Со стороны, смотрится очень забавно. Пару раз я не сдержалась и подколола его тупой шуткой из разряда "смотри, чтоб внутрь не проскочили". )))
Второй раз Поканемуж к ней так и не дошел, и пока я не вижу, чтоб собирался. Наверно, и не соберется, я же беременна. Первый привет от крошки я получила в виде слабой второй полоски 24 апреля - на 11дпо. От "реагентов" на 9 и 10 дпо я отмахивалась, не верила.
В общем, не знаю что помогло: может, отдых от лекарств и врачей, может, волшебные теннисные мячи, а может всё вместе. А может, просто карты так сложились и кто-то там сверху решил, что нам уже пора наконец.
На 7ДЗ, после первых майских праздников, я увидела пару кровянистых капель на салфетке после туалета. Дело было вечером, куда-то обращаться на ночь глядя не хотелось, у меня ничего не болело, ежедневка была чистой. Но паника все-таки поселилась в душе, перерыла весь интернет, спала плохо...
С утра на 8ДЗ убежала сдавать кровь на ХГЧ и прогестерон. Сделала УЗИ в надежде, что мне хоть что-то скажут. Итог: беременность маточная малого срока. Эмбриона не видно, только плодное яйцо. По сути уже три эмбриональных недели. Врач сказал, что этот срок пограничный: эмбрион можно увидеть, а можно и не увидеть еще.
Рассказала ему про выделения. Ответил, что у меня гормональная недостаточность и надо начать принимать прогестерон. Я спросила, а кроме нехватки прогестерона, могут ли быть еще какие-то причины кровянистых выделений. Гинеколог сказал: "Да, могут, но нам сейчас это не принципиально. Неважно, какая причина, в любом случае при возникновении мазни и кровотечений на раннем сроке принимают первым делом прогестерон. Учитывая очень ранний срок беременности других серьезных препаратов для сохранения не положено. По крайней мере, пока не видно эмбриона."
Спросил, зачем я с утра сдала прогестерон, кто мне назначил? Сама, говорю, назначила. Разве по уровню прогестерона в анализе не видно, в норме он или его мало? А оказывается нет. "Мы никогда не назначаем беременным анализ на прогестерон, он неинформативен. То, что для лаборатории норма и вы вписываетесь в референсные значения, вовсе не означает, что этого количества прогестерона достаточно для вас."
Кстати перепугавшись не на шутку, в день УЗИ решила измерить ректально БТ с утра. Всего 36,7. Так что эти кровотечения хоть и мизерные, но все-таки были неспроста. Раз температура низкая, прогестерон видимо все-таки нужен.
В общем, в купе всё меня убедило, что деньги на анализ я выкинула зря, и утрожестан принимать надо, а я так надеялась обойтись без него. Я с него очень толстею. =(
И да, желтое тело похоже что в левом яичнике! Значит, левая труба все-так проходима, просто во время ГСГ был спазм.
Когда пришла в обычную местную женскую консультацию, мне тут же дали направление на госпитализацию. В общем, беременность начала с сохранения, но надеюсь, дальше будет лучше. Я пока не чувствую себя беременной, но вот сейчас идет седьмая неделя и у меня начинается утренняя тошнота. Так что симптомы появляются ооочень постепенно. До этого мучалась только запорами. )))))
Всем удачи! Скорейшей беременности! АПЧХИ!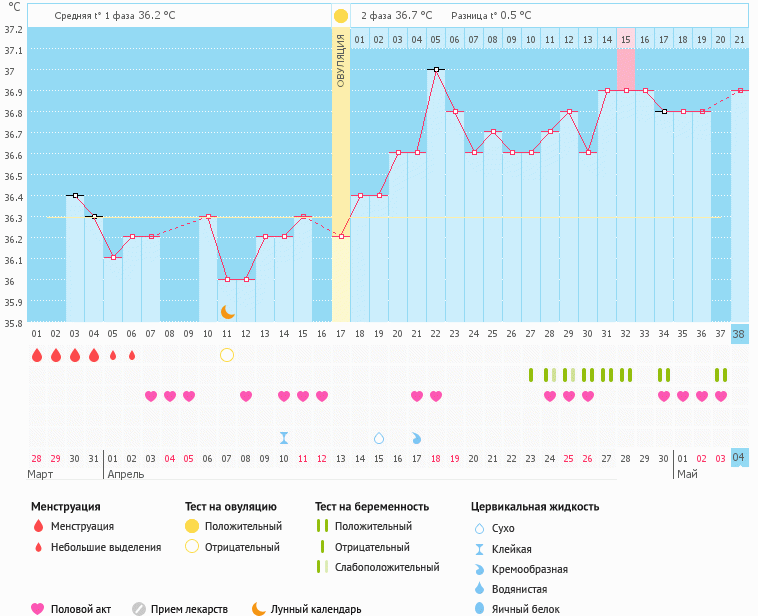

Кстати, все эти сны и приметы такая странная ерунда.
Мне никогда в жизни не снилась рыба, и на приметы я как-то не обращала внимания, ну то есть не видела примет в событиях повседневной жизни.
А вот на этой неделе, я уже естественно в курсе что беременная, мне приснилось, как мой поканемуж поймал огромную рыбу, во сне я решила: "Осётр!" И вот он с ней всё носился, носился туда-сюда, и мы еще чего-то ругались, я чувствовала себя обиженной и нелюбимой, ну как все беременные.
А вчера вот купили целый десяток таких вот яиц:

В общем, все приметы и сны случились постфактум.