На каком сроке формируется пол ребёнка
Историю моей первой беременности можно прочитать здесь https://www.babyblog.ru/user/Abigeil/3174253
Прошел почти год с момента родов, и я дописала историю второй беременности. Хочу её сохранить.
Беременность 2024, моя вторая.
День последней менструации (ДПМ) 18.10.2023 (мой день рождения, кста
Я знаю, многие мамы считают кесарево вполне нормальным методом родоразрешения, тем более, если врач настаивает на операции. И я знаю, что многие женщины с большим удовольствием осудили бы меня за то, что я думаю иначе. Но я все же думаю, каждый должен иметь пра...
Знание о строении и функционировании матки в период беременности и родов - это основа успешного наблюдения врачом-акушером или акушеркой беременности, успешного сопровождения родов и наибольшая гарантия рождения здорового ребёнка.
Часто болеющие дети - начало истории.
О часто болеющих детях. Общие
данные.
«Ваш ребенок ЧБД» – многие родители видели эту загадочную аббревиатуру в
карточке своего сына или дочери. Это особая группа детей. К таким относят
детей, которые болеют частыми ОРВИ и ОРЗ – примерно 10-12 и более раз в году.
Эти болезни возникают в результате временных, но очень плохо поддающихся
коррекции отклонений в иммунитете ребенка. Однако, не стоит путать частые
болезни ребенка и болезни ребенка, который пошел в садик. Садик – это место,
куда нетерпеливые или очень занятие родители водят толпами не долеченных,
откровенно больных и сопливых детей (со справкой – что это аллергия), и где
дети обмениваются своими соплями. Из-за чего постоянно болеют.
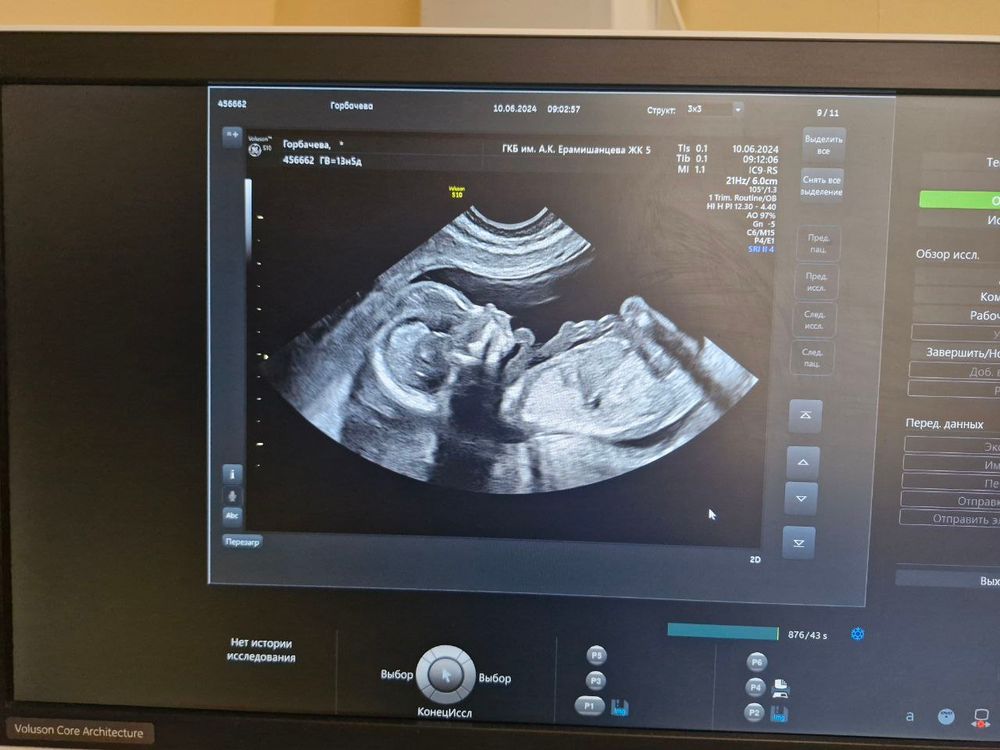
На этой неделе прошла 1 скрининг (в 13 нед и 5 дней). Предложили сфотографировать лялю, это было приятно) Спросила про пол. Сказали, что часто ошибки на этих сроках
Выкладываю март до настоящего момента. У нас очень тяжело
Планировала выложить этот пост позже, но в последнее время меня очень часто спрашивают в личку о ситуации в Белгороде, так что я выкладываю подобный пост на всех своих площадках, и сюда тоже внесу.
Информация взята исключительно из официальных источников, преимущественно из телеграм-канала губернатора Белгородской области В.В. Гладкова. Дополнительно немного моих личных впечатлений.
Обновлять планирую ежедневно, поднимать - раз в месяц.
И ещё: я очень благодарна всем вам за поддержку!
У нас на Ньюхевене пожелание «Чтобы тебе жить в пору интересных событий» не всегда считается таким уж благим. (с)
Гладит солнце дорогу, пылят по дороге берцы,
И летит над ней небо, и вести летят, и ветер.
Потому что любовь. Потому что сильнее смерти. (с)
|
Как-то так вышло, что раз в две недели я пишу заметку, про прошедшие недельки. Много чего произошло за это время, конечно, попробую подытожить, может в будущем буду перечитывать.
В прошлый раз я писала, что стала спокойнее. ХА-ХА-ХА-ХА! Теперь это не так, стоило успокоиться на счет прошлой отслойки, как случилась новая. Прямо во время раб
Своих комментариев давать не буду. Только статью.
Пост написан в сентябре 2015года еще до моей беременности. Поднимаю с целью помочь девочкам, так долго ждущим свое чудо!
......
Пишу потому что хочу просто выговориться, потому что боль не уходит, потому что из близких никто не может понять. Когда я заговариваю о случившемся меня пытаюсь «заткнуть», все хотят чтобы я «шла дальше»… Внимание, ниже очень много слов...
...
Как родить в США в хорошем роддоме по цене в два раза дешевле, чем в Москве, получить ребенку американское и российское гражданство, оформить все документы и решить все остальные проблемы с этим связанные – столько информации вы не найдете нигде больше в интернете. В Майами (где родились мои трое детей) и в Москве я живу уже почти семь лет, все нюансы – как, что и где лучше сделать в обоих странах известно из личного опыта.
Про роды в США крайне мало реальной конкретной информации. Зато хватает слухов и мифов. Я рассказываю все, как есть.
Цель данной публикации – изложив свой личный опыт, помочь тем, кто хочет дать больше своим детям. Да и самой родить в максимально благоприятных и комфортных условиях.
Процесс оплодотворения происходит в верхней части маточной трубы. Движение оплодотворенной яйцеклетки в полость матки продолжается трое суток. Еще трое суток зародыш «идет» до места имплантации уже в полости матки. Первые шесть дней зародыш как бы не связан с матерью, он питается за счет веществ, накопленных в яйцеклетке. Седьмой день беременности является одним из самых критических. Имплантация происходит путем растворения ферментами трофобласта слизистой оболочки матки, с этого момента питание эмбриона осуществляется за счет белков и гликогена материнского организма.
3–4-я недели. Организм женщины побуждается к перестройке. Появляются ранние признаки наступившей беременности: лабильность психики, тошнота по утрам, учащенное мочеиспускание, болезненность молочных желез... На этом сроке идет закладка органов и систем будущего ребенка. У эмбриона уже бьется сердце. На 21-й день после зачатия формируется головной и спинной мозг. К концу первого месяца устанавливается циркуляция эмбриональной крови, сформировалась пуповина. Появились глазные впадины, зачатки рук и ног. Эмбрион напоминает маленькую ушную раковину размером 4 мм, окруженную небольшим количеством околоплодных вод.
5–6-я недели. На этом сроке женщина уже не сомневается, что беременна. Усиливаются тошнота, рвота, потливость, бывают обморочные состояния. Матка начинает интенсивно расти, что позволяет врачу точно определить срок беременности. В 5 недель начинается образование эритроцитарных антигенов, которые определяют группу крови плода. На 6-й неделе у ребенка продолжается формирование конечностей, уже образовалась вилочковая железа – тимус, важнейший орган иммунной системы. Продолжается формирование лица: глаз, носа, верхней и нижней челюсти.
7–8-я недели. С cеми недель начинается спад гормональной продукции желтого тела, его функцию берет на себя развивающаяся плацента. Это один из самых сложных периодов; если формирование плаценты было нарушено на ранних этапах (пороки развития матки, аборты, воспалительные заболевания половых органов, перенесенные в эти недели инфекционные заболевания – ОРВИ и т.п.), есть опасность самопроизвольного прерывания беременности. На этом этапе сердце эмбриона становится четырехкамерным, формируются крупные кровеносные сосуды. В печени уже появились желчные протоки. Сформировались ушные раковины, на конечностях появились пальчики. Эмбрион уже двигается, но он слишком мал, чтобы мать почувствовала его движение. На 8-й неделе под влиянием У-хромосомы происходит формирование мужских гонад.
9–10-я недели. Плацента берет на себя функцию управления обменом веществ материнского организма, приспосабливая его к нуждам развивающегося плода. В этот период субъективные симптомы беременности могут принимать более тяжелый характер, и развивается токсикоз первой половины беременности. Сахарный диабет может дебютировать именно в это время беременности, и женщинам с отягощенной наследственностью надо быть особенно внимательными к своему состоянию. Страдающим сахарным диабетом нужн заново подбирать дозу препаратов. А плод тем временем уже научился... глотать! На 1 неделе заканчивается развитие полости рта, кишечника, желчных протоков. Полушария мозг уже сформированы, и начинается развитие мозжечка.
11–12-я недели. Завершается первый триместр. К этому времени исчезают тошнота, рвота, слюнотечение. Женщина обычно отмечает, что грудь стала тяжелой, но прикосновение к ней перестало быть болезненным. Дно матки определяется над лоном, она имеет размер женского кулака. В 12 недель истекает последний срок, когда беременность можно прервать по желанию женщины. Может, от этого шага кого-то удержит известие, что будущий ребенок уже начинает свое эмоциональное развитие. Удалось заснять состояние плода в момент произведения аборта: он пятился от инструментов, и его лицо искажала гримаса ужаса...
13–14-я недели. По внешнему виду плод напоминает маленького человека. Конечно, не все взаимосвязи сформированы, но уже все на своих местах. Этот срок опасен для женщин с дисфункцией коры надпочечников, если они носят мальчика: беременность может прерваться. Следует проверить уровень 17КС в моче для подбора адекватной терапии.
15–16-я недели. Закончился эмбриогенез и формирование плаценты. Определив уровень эстриола в моче, можно оценить работу системы «плацента – плод». В этот период проведение амниоцентеза наиболее безопасно, т.к. матка обычно инертна.
17–18-я недели. Повторнородящие ощущают первые шевеления плода. У него к этому времени заканчивается формирование собственной иммунной системы. Он способен синтезировать интерферон и иммуноглобулины.
19–20-я недели. Завершается первая половина беременности. В организме женщины произошли большие изменения: сердечный выброс увеличился на 40%, немного повысилось артериальное давление, объем циркулирующей крови увеличился на 500 мл (а к концу беременности – на 1000 мл), СОЭ может достигать 20 мм/ч. Растущая матка, придавливая мочевой пузырь и устья мочеточников, может нарушать пассаж мочи (что грозит развитием пиелонефрита), вызывать частые болезненные мочеиспускания. На этом сроке масса плода – 300–350 г, он научился сосать и глотает околоплодные воды. У него чуть-чуть приоткрываются глаза!
21–22-я недели. Плод имеет массу 400–450 г. И у него быстрыми темпами развиваются мышцы и костная система, для чего необходим кальций. Если женщина не хочет лишиться белозубой улыбки, ей надо принимать препараты кальция или внести изменения в рацион.
23–24-я недели. Масса плода составляет 500–600 г, он считается жизнеспособным, хотя его легкие только начинают созревать. Матка начинает «подготовку к родам»: появляются схватки Брестона–Хикса. Они мало болезненны и могут продолжаться 1–2 мин до 10–15 раз в день. Это не предвещает скорых родов и не должно вызывать опасений, если схватки не приобретают интенсивность и регулярность.
25–26-я недели. Плод уже весит 700–750 г. Совершенствуется эндокринная система. А маме самое время начинать готовить грудь к будущему кормлению.
27–28-я недели. Завершается второй триместр. К этому моменту плод весит до 1000 г и имеет длину до 35 см. Его движения становятся более активными. При УЗИ видно, что он уже умеет сосать палец и даже улыбаться! Дно матки стоит на высоте 27–28 см над лоном, матка «подпирает» диафрагму, женщине становится трудно дышать. В связи с возросшей нагрузкой следует принять меры, предупреждающие варикозное расширение вен на ногах.
29–30-я недели. На этом сроке часто развивается токсикоз второй половины беременности. Маме следует строго контролировать еженедельную прибавку веса (не более 300 г) и цифры артериального давления, ограничить жидкость и соль в рационе.
31–32-я недели. Пора определить положение и предлежание плода. При головном предлежании надо носить бандаж, при тазовом – начинать гимнастику по Диканю (подробнее – позже). Беременным с 0(1) группой и резус-отрицательной кровью необходимы исследования крови на резус и групповые антитела, чтобы при необходимости провести очередной курс десенсибилизирующей терапии. Плод в это время весит 1500–1800 г.
33–34-я недели. Плод весит 1800–2100 г, его длина 40–41 см. В случае преждевременных родов ребенок сможет дышать самостоятельно, хотя и будет еще нуждаться в инкубаторе или грелке.
35–36-я недели. Дно матки поднялось на самую высокую точку за всю беременность. Из-за этого – изжога после приема пищи, одышка, усиливающаяся в положении лежа, синдром нижней полой вены, который проявляется обмороками, когда женщина лежит на спине, ведь вес плода уже превышает 2 кг, плюс околоплодные воды, сама матка с плацентой...
37–38-я недели. Беременность считается доношенной. Развитие ребенка полностью завершилось, он весит 2700–3000 г, рост 49–50 см, его легкие готовы к самостоятельному дыханию, терморегуляция достаточна для нормального жизнеобеспечения. Головка плода прижимается к входу в малый таз, и женщине (от этого радостного известия?) становится легче дышать. Учащаются схватки Брестона–Хикса, появляются небольшие тянущие боли в пояснице. Пора готовить обменную карту и сумку для роддома...
39–40-я недели. Плод имеет все признаки зрелости, его масса более 3000 г, рост более 50 см. Родовая деятельность начнется с отхождения слизистой пробки, потом появятся регулярные, нарастающие по продолжительности и интенсивности схватки, интервалы между ними будут сокращаться, возможно излитие околоплодных вод. Остается вызвать машину «скорой помощи» и пожелать будущей маме удачи!
3.Если до ЭКО вы не все антитела сдали, то надо их досдать, сдать биохимию, гемостазиограмму, анализ мочи и крови, все свободны до 10 недель, можно к врачам не ходить, вы уже все, что могли сделали. В 11,5-12 недель на УЗИ смотреть патологии (т.е., Стыгар, Воеводин и т.д.) не в 13 недель!!! а в 11-12, потом ничего не видно!!!
4.Если все с масиком нормально, нет ЗБ, то стоит посмотреть шейку на кресле и подумать о враче для ведения (Зверева на Севастопольском, Тарасова в Сеченовке, понравились)
5.Дальше спокойненько сдаем еще раз биохимию, анализ крови и мочи, можно по желанию гемостазиограмму и ждем 18 недель, сдаем тройной тест, потом в 22 и 31 неделю смотрим у хорошего узиста патологии.
6.С этого момента можно заключить контракт с роддомом, до этого уже многие вещи можно делать просто в ЖК, а важные моменты делать у платных врачей.
Написала это не для того, чтобы вы не ходили к врачам, а понимали какие этапы надо отслеживать, тк у всех врачей разные подходы и сохранить наших детей прежде всего наша задача.
ЧТО еще важно!!!
1. Эстрофем и прочие отменяются постепенно по 0,5 таблетки в 4 дня и прекращают в 10 недель.
Утрожестан отменяют по таблетке в неделю с 10 недель, заканчивают в 16 недель. Если ваш врач говорит про резкую отмену проверьте указания у другого врача.
2. Витамины начинаются в 10-12 недель, раньше не надо, до этого фолиевая кислота. Стоит вне зависимости от функции щитовидки пить Йодомарин или аналоги.
Еще информация: тут расписаны максимальные обследования во время беременности (29, 30, 31) – www.invitro.ru/profiles.htm
и обследования до беременности – www.invitro.ru/mat_31.htm
Беременность после ЭКО – www.probirka.org/pregneco.htm –
Комплексная оценка течения беременности после ЭКО – cps.org.ru/rarch_2004.php?art=48

Зачатие после 45 лет - не уникальное явление для нашего времени. Женщины беременели и рожали в очень зрелом возрасте задолго до распространения идей феминизма и стремления карьерной и общественной самореализации до появления на свет первого ребенка. Просто ранее поздние беременности чаще всего были не первыми, а то и неожиданными - на фоне климакса и угасания детородных функций.
Теперь же, с ростом амбиций современных женщин и фантастическими достижениями репродуктивной медицины, наблюдается бум «возрастных» беременностей, в том числе первых. Общественное мнение неоднозначно: одни горячо поддерживают неюных мам, другие рьяно протестуют против родов после 40-45 лет.
У запоздалой беременности есть свои преимущества, но, решаясь на нее, обязательно нужно подготовиться и узнать все о рисках и сложностях зачатия, вынашивания и родов после 45 лет.
Причины поздних беременностей
Забеременеть после 45 лет и испытать счастье материнства хотят и могут не только карьеристки. Другие распространенные причины такого отважного шага зрелых дам:
Длительные проблемы со здоровьем и наступление долгожданной беременности в результате лечения.
Желание иметь второго (или третьего) ребенка другого пола.
Чувство «опустевшего гнезда» после ухода из дома старших детей или их гибели.
Повторный брак и желание родить совместного ребенка.
Незапланированная беременность в период климакса.
Возможность забеременеть после 45 лет
Способность к зачатию у девушек возникает с началом менструаций, но физиологически и психологически они еще не готовы к беременности и родам. Такая готовность формируется с дальнейшим физическим развитием и установлением регулярного менструального цикла.
Оптимальным возрастом для первых родов медики считают 20-27 лет - это пик фертильности у женщин. Затем организм начинает ослабевать, развиваются заболевания половой сферы и других органов и систем, уровень женских гормонов постепенно снижается, уменьшается количество яйцеклеток, они стареют, мутируют и созревают все реже.
К 35 годам способность зачать и выносить ребенка ослабевает, к 40 - значительно уменьшается, а к 45 - ощутимо спадает. Забеременеть в 45 лет самостоятельно могут всего около 10% дам.
45-55 лет - период климакса у женщин, после завершения которого беременность естественным путем уже невозможна. Все же шансы на зачатие сохраняются и в это время - до последней овуляции. Именно так зарождаются неожиданные запоздалые беременности, изначально принимаемые за менопаузу.
Риски поздней беременности
Отношение к «возрастным» беременностям с ростом их количества становится лояльнее, в том числе и со стороны медиков. Но стоит знать и помнить, что чем старше женщина, планирующая стать матерью, тем с большими проблемами при беременности и родах она может столкнуться.
С угасанием репродуктивных функций, при беременности после 40-45 лет растет риск:
Обострения хронических заболеваний у будущей матери.
Раннего и позднего токсикоза.
Развития диабета беременных, гипертонии, гестоза и эклампсии.
Генных мутаций и врожденных пороков физического и умственного развития у плода, в том числе синдрома Дауна.
Невынашивания беременности и внутриутробной смертности.
Недоношенности, преждевременных родов и рождения ребенка с малым весом.
Предлежания и преждевременной отслойки плаценты, неправильного положения и гипоксии плода, слабости родовой деятельности и других причин, требующих оперативного родоразрешения путем кесарева сечения.
Послеродовых осложнений и долгого восстановления после родов.
С возрастом растет также вероятность многоплодной беременности - а это дополнительная нагрузка. Кроме того, рождение ребенка подразумевает необходимость быть физически активными еще минимум 10-15 лет.
Рисков много, но многое зависит от здоровья и настроя будущей матери. Патологии беременности и родов возникают и у 18-20-летних женщин, а 40-45-летние могут забеременеть и легко родить здорового ребенка, особенно если он не первый. Методики современной медицины и пренатальной диагностики позволяют оздоровить и укрепить организм перед беременностью, повысить шансы зачатия, своевременно выявить проблемы и свести к минимуму осложнения и риски.
Преимущества «зрелой» беременности
Среди плюсов поздней беременности и родов:
Накопленный жизненный опыт и материальное благополучие.
Сознательное отношение к своему состоянию, выполнение врачебных рекомендаций.
Омолаживание организма, стимулирование работы яичников.
Сглаживание неприятных симптомов в период будущей менопаузы.
Повышение шансов стать долгожительницей.
Осознанный подход к воспитанию, раннее раскрытие талантов и способностей ребенка благодаря использованию различных развивающих методик.
Как увеличить вероятность забеременеть после 45 лет
Шансы успешно зачать малыша зависят не только от возраста будущих родителей. Важны также состояние здоровья партнеров, в особенности их репродуктивных систем, наличие или отсутствие вредных привычек и стрессов, частота занятий любовью, регулярность менструаций у женщины.
Повышают вероятность зачатия и ускоряют наступление беременности:
комплексное медицинское обследование обоих партнеров и при необходимости прохождение курса лечения на этапе планирования беременности;
прием поливитаминов с фолиевой кислотой;
разнообразное и полноценное питание, поддержание в норме массы тела;
достаточный отдых, сон, длительные прогулки, умеренные занятия спортом - плаванием, йогой, танцами, отказ от вредных привычек;
избегание стрессов и освоение навыков самостоятельного расслабления и успокоения;
регулярные половые акты - ежедневно или через день, обязательные соития в середине цикла - дни предполагаемой овуляции. Лучшие позы - с партнером сверху или сзади, оптимальное завершение близости - отдых дамы лежа на спине с приподнятым тазом.
Если самостоятельная беременность так и не наступает, на помощь могут прийти технологии ЭКО - искусственного зачатия с помощью собственных или донорских яйцеклеток.
Беременность - особое состояние и нагрузка на женский организм в любом возрасте. К 40-45 годам возможность зачатия существенно падает, усугубляются риски беременности и родов, но при достаточном уровне самодисциплины и сознательном выполнении врачебных рекомендаций вполне реально забеременеть и стать мамой здорового малыша даже после 45 лет.
Можно ли забеременеть после 40 лет?
Сегодня все более модным становится не заводить детей в молодом возрасте. Люди предпочитают сначала получить хорошее образование, стать успешными в работе, затем обзавестись собственным гнездышком и приобрести машину. За все эти годы они проверяют на верность и прочность свою вторую половинку.
Но, как правило, все эти мечты человек успевает осуществить только ближе к 40 годам, затем начинает задумываться о детях. И это все, несмотря на то, что врачи советуют женщинам рожать гораздо раньше. На сегодняшний день самым оптимальным возрастом для беременности и родов считается период от 20 до 30 лет. На этом мнении сошлись и опытные врачи и ученые.
Вероятность родить ребенка
На вопрос: можно ли забеременеть после 40 лет, врачи отвечают положительно. Это действительно так. Сегодня можно наблюдать много зрелых семей с маленькими детьми. С социальной точки зрения конечно лучше заводить ребенка осознанно, когда человек устроен в жизни и понимает, чего он хочет.
Но другой вопрос в том, какова вероятность забеременеть после 40 лет. Ведь многие пары в этом возрасте усердно стараются, но у них не получается завести ребенка. Одно исследование врачей показало, что к 41 году жизни всего лишь половина женщин может забеременеть. А ближе к 45 всего лишь одна из десяти.
Поэтому, чем старше становится женщина, тем меньше вероятности, что она сможет забеременеть. Все дело в том, что у молодых здоровых представительниц прекрасного пола за год случается 12 овуляций, то есть каждый месяц. А женщины в зрелом возрасте имеют это явление всего несколько раз в год, поэтому очень сложно предугадать оптимальное время для зачатия.
Легко ли забеременеть после 40 лет
Способность забеременеть после 40 лет снижается во много раз, но все же если женщина в зрелом возрасте решила завести ребенка, ей нужно для начала посетить гинеколога и рассказать ему о своих планах. Будущей маме нужно будет постоянно следить за своим здоровьем. Очень важно держать в норме вес, ведь от избытка могут появиться аномалии у ребенка.
Важно больше двигаться, гулять на свежем воздухе, избегать стрессовых ситуаций, а также следить за своим питанием.
Как будущей маме, так и папе следует отказаться от приема алкоголя и курения. Кофе - тоже не лучший продукт для беременности. Исключите из рациона продукты, содержащие красители, консерванты и канцерогены.
Ведите здоровый образ жизни и ваша мечта услышать смех крохи в своем доме обязательно осуществиться.
Какие шансы забеременеть после 40 лет?
Позднее чудо
Во времена Пушкина и Достоевского дам, после 40 лет считали старухами и списывали со счетов. Еще в 90-х будущую маму в 25 называли старородящей. Сегодня все больше женщин используют шанс забеременеть после 40. Состоявшаяся опытная мама трепетно и мудро относится к маленькому чуду.
Данные статистики
За четверть века количество рожениц, разменявших пятый десяток, стало почти вдвое больше! Знаменитости, ставшие мамами в позднем возрасте, подтверждают статистику: Сьюзан Сарандон после поставленного диагноза «бесплодие» родила в 42 и в 45 двоих сыновей, Ким Бэйсингер произвела на свет дочь в 42 года. Мадонна, Марина Могилевская, Ева Мендес, Мерил Стрип - их примеры вдохновляют. Причин для запоздалых родов достаточно:
повторный или поздний брак;
улучшение материальных возможностей и сложившаяся карьера;
бесплодные или неудачные более ранние попытки.
У женщин, которые не предохраняются, шансы забеременеть после 40 лет выше, чем при контрацепции в период с 18 до 28 лет. Каждая десятая «возрастная» пара становится родителями в течение двух лет. При этом вероятность увеличивается, если мужчина младше женщины. Многие пары, после безуспешных попыток, прибегают к искусственному оплодотворению, шансы забеременеть после 40 с помощью ЭКО составляют около 10%.
Особенности организма при поздней беременности
Возможности современной медицины, внимательное отношение прекрасной половины человечества к физической форме увеличивают шансы забеременеть после 40 лет. С возрастом неумолимо происходят изменения в организме женщины:
старение яйцеклеток и уменьшение их количества;
плацентарные проблемы;
хронические заболевания.
Поэтому не стоит тянуть с рождением малыша. Планирование ребенка в таком возрасте требует осмысленного и более ответственного подхода. Наступает ли желательная беременность после 45, каковы шансы забеременеть в столь позднем возрасте? Согласно медицинским исследованиям, вероятность снижается до 1-2% при активных попытках зачать ребенка.
Кроме сложностей, в позднем материнстве есть огромные преимущества. Оно позволяет отодвинуть менопаузу, продлить молодость. Маленькие дети заставляют активней двигаться и поддерживать себя в хорошей форме. Эмоциональное вдохновение от позднего материнства описала актриса Мария Кросс: « Я бы не ценила чудо так, случись со мной это раньше!»
Как забеременеть после 40 и 45 лет
В настоящее время репродуктивный возраст женщин стремится к более низкому показателю. Если раньше наши бабушки спокойно могли рожать до пятидесяти лет и после, наши мамы до сорока и позже, то для нашего поколения этот возраст стал еще более низким. В данное время женщинам очень трудно забеременеть после 40 лет, если не использовать определенные средства к этому располагающие. Главный вопрос, интересующий женщин в такой ситуации: «Как забеременеть после 40 и 45 лет - средства?» или «Как забеременеть после 40 и 45 лет если не получается?». Для начала можно рассмотреть многие причины (собственно почему не получается), которые как зависят от женщины непосредственно, так могут и не зависеть.
Причины, зависящие от женщины:
Правильное питание для поддержания баланса витаминов, минералов и аминокислот в организме, способствующих поддержанию иммунитета;
Здоровый образ жизни и отказ от вредных привычек (к примеру, если женщина курит, то на поверхности яйцеклетки может образоваться пленка препятствующая проникновению сперматозоидов при овуляции);
Наблюдение у гинеколога раз в полгода для выявления возможных потенциальных угроз, которые могут препятствовать процессу оплодотворения в перспективе (к примеру, новообразования, такие как киста).
Причины, не зависящие от женщины:
Плохая экология (способствует развитию новообразований);
Стресс (возможно нарушение гормональной деятельности);
Наследственность.
Вышеперечисленные причины выделены условно, но они, зачастую, являются основными проблемами. Если эти проблемы зависят от женщины, то она может попробовать сначала их исправить сама, а если не зависят, то в современном мире есть прекрасное средство - воспользоваться искусственным оплодотворением. Хоть в нашей стране оно малоразвито и малодоступно, некоторые могут себе это позволить. Для тех, чьи материальные средства ограничены или же те, кто не доверяет современной медицине, в нашей статье есть альтернатива - это народные средства.
Здесь будут ответы на интересующий женщин вопрос: «Как забеременеть после 40 и 45 лет - народные средства?». Ниже перечислены основные.
Настойка шалфея, приготовленная методом заваривания чайной ложки в стакане без доступа лучей солнца (применять в течении месяца по одной столовой ложке 2 раза в день).
Повышенное употребление витамина Е в пищу (можно ознакомиться с списком продуктов, где есть высокое содержание этого витамина).
Посадить в доме фикус (в давние времена считалось благотворным для женского здоровья).
Как забеременеть после сорока лет: способы
Сегодня мы поговорим о том, как можно забеременеть женщине после сорока лет. Беременность - состояние женского организма, когда в репродуктивных органах женщины развивается плод, будущий ребенок. Любая беременность проявляется после слияния женских и мужских половых клеток. Забеременеть можно за очень малую часть вашего времени, даже меньше чем одна секунда. В капле мужской спермы находятся миллионы плодов, но выживает из них всего один. Этот один достигает яйцеклетки и закрепляется в ней. Ребенок зачат.
Многие женщины хотят ребенка в любом возрасте, даже в сорок лет, но ведь не у всех получается это сделать. В таком возрасте организм слабеет, ведь организм женщины приспособлен таким образом, что он оплодотворяется в период расцвета ее жизни. Ученые считают, что самый эффективный возраст для беременности - от двадцати пяти до тридцати лет. Однако у каждой будущей мамы этот возраст индивидуальный. Естественно, что в возрасте после сорока лет будет сложно забеременеть.
Способность забеременеть после сорока лет
Многочисленные исследования показали, что к сорока одному году только несколько женщин сохраняют способность забеременеть привычным для нас путем, а к сорока пяти и больше годам забеременеет всего одна или две женщины из десяти. Для того, чтобы забеременеть в сорок и после необходимо действительно этого хотеть. Многие не смогли забеременеть в таком возрасте только из-за того, что не знали точное подходящее для них время. Но на самом деле бывают сотни причин, из-за которых женщина не хотела либо не могла забеременеть, в результате чего она беременеет гораздо позже, чем советуют врачи.
Способы забеременеть после сорока
Забеременеть можно только двумя путями:
Естественным путем.
Путем вмешательства врачей.
Для того, чтобы забеременеть естественным путем необходимо иметь хорошие состояния здоровья - не курить, не пить алкоголь. Объяснять, как именно забеременеть естественным путем не стоит, так как все знают, что для этого необходимо заняться сексом с мужчиной. Ну и для того, чтобы забеременеть путем вмешательства врача вам необходимо, для начала, проконсультироваться с самим врачом, обсудить с ним многие моменты, а также узнать для себя, как это будет происходить, что вам для этого пригодится, какие стоит сдать анализы и стоит ли это делать вообще.
Можно ли забеременеть после 45 лет, все что для этого нужно знать
В современном мире большинство женщин полагают, что в первую очередь необходимо самореализоваться, достигнуть определенных высот, а затем уже рожать ребенка. Но, как правило, с возрастом понижается функция, отвечающая за рождение, яйцеклетки устаревают и уменьшаются, и шансы зачать ребенка значительно снижаются.
Можно ли забеременеть после 40 лет?
Можно ли забеременеть после 40 лет, задаются вопросом большое количество представительницы слабого пола, которые по тем или иным причинами не смогли заиметь малыша в молодости. Известно, что в данном возрасте репродуктивная функция снижается, количество яйцеклеток уменьшается быстрыми темпами. Мало того, есть допустимость развития различных аномалий, матка становится менее выносливой к удержанию плода, повышается уровень различных отклонений. Все эти нарушения очень часто приводят к неправильному течению беременности и выкидышу на раннем сроке. Поэтому однозначного ответа на этот вопрос нет, но, все же, специалисты склоняются к тому, что позже 40 есть возможность стать беременной и родить ребенка. Единственно правильным методом в данной ситуации является зачатие природным путем, а также найти правильный подход и соблюдать определенные правила.
Рекомендации для того чтобы забеременеть
В первую очередь нужно пройти осмотр у гинеколога, сдать все анализы, благодаря которым можно обнаружить возможные заболевания и инфекции.
Устранить различные стрессы и переживания, проводить время на природе. Исключить прием напитков, содержащих алкоголь и сигарет.
Проводить регулярные физические занятия по укреплению мышц.
Уделять внимание правильному питанию. Убрать из ежедневного меню вредные продукты, желательно начать прием витаминов и минералов, рекомендованных перед зачатием.
И самое важное, нужно помнить, что зачать малыша лучше всего во время овуляции. Для этого нужно контролировать месячные и помнить, что этот процесс происходит в середине цикла. Также в этот период желательно чаще заниматься сексом.
На вопрос можно ли забеременеть после 45 лет, мы попытались ответить. Вывод один - если здоровье представительницы слабого пола в порядке, и она будет соблюдать все вышеперечисленные правила, то шансы зачать и родить малыша весьма велики.
Как забеременеть после 40 лет? Народные средства
Бабушкины методы забеременеть после 40 лет
Темп жизни современной женщины, необходимость получить хорошее образование, и последующий после учебы рост по карьерной лестнице приводят к тому, что многие начинают задумываться о материнстве в зрелом возрасте. Учитывая гормональные и физиологические изменения, которые происходят в организме ближе к четвертому десятку, зачастую бабушкины методы забеременеть становятся единственным способом получить желаемое естественным путем. О том, как забеременеть после 40 лет, народные средства, совместно с традиционной медициной, знают все. Представленные советы и рецепты проверены поколениями и рекомендованы при отсутствии противопоказаний и индивидуальной непереносимости.
Организм женщины в 40 лет
Даже самая ухоженная женщина, занимающаяся регулярным спортом, соблюдающая режим питания, потребляющая в пищу лишь натуральные продукты и высыпающаяся, не может обмануть природу и время. Тело с возрастом меняется и приближается к менопаузе. Мышцы становятся менее гибкими, кости обретают хрупкость, легкие уменьшаются в объеме, изменяется гормональный фон. Все это сказывается на внешнем виде и психологическом состоянии, и на способности к зачатию. В помощь желающим стать мамой, приходят бабушкины методы забеременеть.
Нетрадиционной медицине известно, как забеременеть после 40 лет. Народные средства приходят на помощь там, где официальная медицина потерпела фиаско. Однако, обращаясь за помощью к опыту поколений, следует помнить о том, что консультация медика никогда не повредит. Это особенно касается тех представительниц прекрасного пола, которые страдают хроническими заболеваниями, аллергиями, имеют опыт неудачных попыток забеременеть в прошлом.
Подготовка к зачатию
Каждая женщина должна помнить, что успех в задуманном во многом зависит от правильной организации собственной жизни. Соблюдение простых принципов заботы о теле поможет продлить молодость и сделает организм готовым к беременности, вынашиванию плода и родам. Мало знать, как забеременеть, если не получается. Бабушкин метод зачатия обязательно включает в себя предварительную подготовку.
Правила для каждой женщины, желающей стать мамой:
избегайте неприятностей и стрессов;
ложитесь спать до 10 часов вечера;
ежедневно высыпайтесь;
бросьте курить до зачатия;
полностью исключите алкоголь;
пропейте витаминные комплексы;
ешьте здоровую пищу, откажитесь от фаст-фуда;
смотрите только эмоционально положительное кино и передачи;
любуйтесь фотографиями здоровых, красивых детей;
думайте позитивно;
ежедневно бывайте на свежем воздухе;
занимайтесь гимнастикой, но не перегибайте с нагрузками;
пройдите обследование на гельминты;
пройдите общее профилактическое медицинское обследование.
Выбирая продукты, читайте написанное на упаковках. Не опускайте в покупательскую корзину питание, содержащее консерванты, ГМО, стабилизаторы и искусственные красители.
Как забеременеть в 40 лет: народные средства
В 40 лет думают о том, как забеременеть быстро. Бабушкин метод в сочетании с грамотным медицинским сопровождением и контролем специалиста, позволит дамам зачать самостоятельно и избежать проблем во время вынашивания.
Рецепт 1
Боровая матка (Ортилия или Рамишия однобокая) - эффективное средство при бесплодии. Эта трава - основной фигурант в народных рецептах по теме «Как забеременеть, если не получается». Бабушкин метод подразумевает применение этого растения в строгом соответствии с его свойствами и особенностями. Заваривая целебный чай важно соблюдать пропорции и дозы. Нельзя употреблять настои, отвары и настойки при гормональном лечении и менструациях.
Чтобы приготовить настой Боровой матки, 10 г сушеной травы заливают половиной литра крутого кипятка. Тару с настоем накрывают крышкой и закутывают в полотенце на 15 минут. Готовое средство принимают по 4 столовых ложки 4 раза в день. Срок лечения: 3 недели приема, 1 неделя перерыва.
Рецепт 2
Популярные советы о том, как забеременеть быстро (бабушкин метод) включают использование растения Красная щетка, актуальное при гормональных сбоях. Привести в порядок баланс гормонов в организме поможет ежедневный прием отвара на протяжении 1,5 месяцев. Для его приготовления 1 столовую ложку (8 г) корня растения варят на водяной бане в 1 стакане воды около 40 минут. Сырье процеживают. Доза - по столовой ложке перед едой несколько раз в день. Перерыв межу курсами - от 10 до 14 дней.
Рецепт 3
Шалфей - известный природный фитоэстроген. Чай с добавлением этого растения воздействует на репродуктивную систему женщины, активируя ее работу. Принимается настойка растения целый месяц кроме периода менструации. Чтобы приготовить лекарственный напиток, стаканом кипятка заливают щепотку сухой травы и настаивают. Утром и вечером достаточно делать по одному большому глотку настойки. Перерыв после курса приема следует выдерживать долгий - до одного месяца, затем лечение повторяют (при необходимости).
Давая советы о том, как забеременеть в 40 лет, народные средства и методы акцентирует внимание на необходимости регулярного полового акта, который должен совершаться в обстановке любви, а не нервного напряжения. Важно использовать при сношении разные позы, с учетом особенностей строения половых органов партнеров. После секса женщине нужно полежать около 30 минут в положении «на спине» с поднятыми вверх ногами. Туалет половых органов следует отложить на 1,5-2 часа. Женщине, пытающейся забеременеть, нужно отказаться от посещения бань и саун. Вместо ванной с ароматическими солями, лучше принимать теплый душ с использованием натурального мыла.
«Постепенно я стал осознавать, что причины болезней скрыты не вовне человека, а внутри него. Каждый человек сам создает себе болезнь. Сотни и сотни раз я просматривал разные случаи из своей практики, и каждый раз убеждался, что такие внешние факторы, как питание, инфекция, погодные условия, создают всего лишь фон для развития болезни. Есть нечто более глубокое внутри человека, что определяет развитие того или иного заболевания. И не важно, болезнь ли это души или тела.
Я уже давно пытался систематизировать внутренние, подсознательные причины болезней, сделать некую универсальную классификацию. Со временем я понял, что универсальную систему создать невозможно. У каждого человека для его болезни своя причина. Но некоторая закономерность в возникновении болезней все же есть. Это связано с тем, что определенный орган или система организма не только выполняют специфические физиологические функции, но и несут на себе эмоциональную нагрузку. То есть какая-то часть нашего тела на информационно-энергетическом уровне отражает те или иные наши мысли и эмоции».
Валерий Владимирович Синельников

Женские болезни:
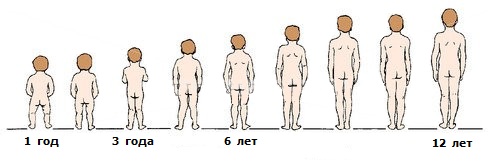
Форма ног.
Неуверенно стоящий ребёнок в возрасте 6-18 месяцев, как правило, имеет О-образную (варусную) форму ног.
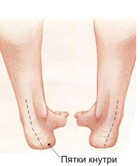

С началом прямохождения в попытках удержать равновесие ребёнок начинает широко расставлять ноги. При этом колени, как правило, смещаются кнутри, к средней линии тела, и постепенно к 2,5-3 годам жизни может возникнуть Х-образная (валгусная) форма ног.
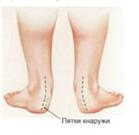
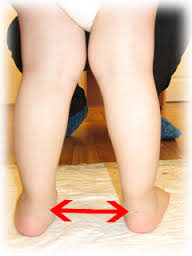
По этому поводу один из патриархов русской ортопедии М. О. Фридланд писал, что ребёнок, начинающий ходить, «должен пройти сложную школу эквилибристики». При весьма малой опорной поверхности стоп и высоком расположении центра тяжести тела ребёнок должен, прежде всего, научиться сохранять равновесие при стоянии и передвижениях. Далее, с укреплением мышечно-связочного «корсета» тела форма ног обычно выравнивается: стопа, голень, колено и бедро центрируются и выстраиваются по одной линии - вертикальной оси нижней конечности.


| ЗЕЛЁНАЯ СВАДЬБА
|
У человеческого эмбриона первые сердечные сокращения появляются на 21-й день развития. Элементы скелетной мускулатуры начинают развиваться за счет ранней сократительной активности. Ритмическая сократительная активность первичных мышечных волокон наблюдается еще до того, как начинает складываться нервная система зародыша.
В конце эмбрионального периода (конец 8-й недели беременности) и начале фетального периода (с 8-й недели беременности) начинает закладываться нервная система плода, которая отвечает за двигательную активность. То есть к этому моменту уже есть мышечная ткань, есть нервные волокна, которые "подают" импульсы к мышцам, обеспечивая их сокращение.
Двигательные рефлексы, вызванные возбуждением нервных окончаний, установлены с конца 8-й недели беременности. Первые рефлексы в ответ на раздражение периоральной зоны (около рта) - мандибулярной (щечной) и максиллярной (верхнечелюстной) веточек тройничного нерва возникают у плода в 7,5 недель беременности. С 10-й недели беременности появляются рефлексы, вызванные раздражением участков кожи, к которым идут спинальные нервы.
Одним словом, двигаться в матке малыш начинает достаточно рано. Правда, эти движения еще не координированы и не сознательны, да и относительные размеры эмбриона и плодного пузыря таковы, что эмбрион свободно плавает в околоплодных водах и редко прикасается к стенке матки так, чтобы мама могла это ощутить. Однако уже с 10-й недели беременности, наткнувшись на стенку матки, малыш может изменить траекторию движения. С 9 недель беременности плод может заглатывать околоплодные воды, а это сложный двигательный процесс. В 16 недель беременности у плода появляется двигательная активность в ответ на звуки (прежде всего на голос матери, на изменение его интонации). В 17 недель плод начинает жмуриться. В 18 недель - перебирает ручками пуповину, сжимает и разжимает пальцы рук, дотрагивается до лица и даже закрывает лицо руками при резких, громких и неприятных звуках.
Чтобы мозг плода нормально развивался и функционировал, необходимо множество стимулов и достаточный уровень их интенсивности. Восприятие специфических ощущений уже сформировано, и теперь малыш учится реагировать на них движением.
В первом триместре у ребенка уже сформированы представления о комфорте. Они помогают малышу ориентироваться в том, какой должна быть интенсивность различных стимулов извне. Плод обнаруживает, что, двигаясь, он сам может регулировать интенсивность стимуляции (например, отстраниться от громких звуков), он становится "творцом" своей жизни.
Главная задача плода - развиваться. Для этого ему нужны питание и множество стимулов. Если не хватает питания и кислорода, плод начинает активнее двигаться и тем самым массировать плаценту, чтобы при маточном сокращении получить достаточную порцию крови, а с ней - питание и кислород. Или, допустим, мама лежит на спине, тем самым беременной маткой сдавливая самые крупные сосуды организма (нижнюю полую вену и место раздвоения аорты). Плод незамедлительно ответит бурным шевелением и заставит маму поменять положение тела, поэтому беременным рекомендуют лежать только на боку. Если плод прижимает петли пуповины, он также начинает активно шевелиться и меняет свое положение.
Что чувствует мама?
К 20-22 неделям, когда формируются спинной и головной мозг, движения плода становятся регулярными. На этом этапе (около 20 недель) мама начинает ощущать и воспринимать движения плода. Известно, что первородящие женщины ощущают шевеление с 20 недель беременности, а повторнородящие - с 18 недель беременности. Однако эти сроки могут варьироваться.
Первые шевеления все описывают по-разному. Они могут быть похожи на плескание рыбки, трепетание бабочки или, банально, на перистальтику кишечника. По мнению большинства беременных женщин, это один из самых волнительных периодов в их жизни, и с этого момента мама становится самым точным и безошибочным "датчиком", регистрирующим состояние своего малыша. Многие женщины именно с первых толчков начинают воспринимать плод как свое дитя.
Поначалу движения плода достаточно робкие, не скоординированные, но постепенно они упорядочиваются и обретают определенный смысл и значение. В течение получаса 5-месячный плод может совершать от 20 до 60 толчков, иногда больше, иногда меньше. Вообще, темп, ритм и сила движений меняются от времени суток.
К 24 неделям беременности движения плода напоминают движения новорожденного. С этого возраста малыш активно "говорит" с мамой на языке движений о своей тревоге, радости, удовольствии и своем самочувствии. В свою очередь, плод очень чутко реагирует на изменение эмоционального состояния мамы. Например, когда мама волнуется или радуется, малыш может шевелиться более активно или, наоборот, затихнуть на некоторое время.
Слишком буйное, болезненное шевеление плода свидетельствует о неблагополучии в его состоянии. Иногда движения малыша причиняют маме боль. В этом случае женщине нужно изменить положение тела. Если длительно, в течение нескольких часов, шевеления плода остаются болезненными, беременная должна обязательно сообщить об этом врачу. Большинство женщин отмечают некоторую болезненность в области подреберий в третьем триместре беременности - и это не является отклонением от нормы.
Так как же правильно контролировать и интерпретировать шевеления плода?
Необходимо прислушиваться к движениям ребенка. Полное прекращение двигательной активности на 12 часов и более - очень тревожный сигнал.
Начиная с 24-й недели беременности плод должен шевелиться в среднем 10-15 раз в час, он может спать в течение 3 часов и при этом почти не двигаться. Однако, если ребенок активен слишком в течение нескольких дней или, наоборот, в течение нескольких дней активность его снизилась, беременная должна обратиться к своему акушеру. Бывают ситуации, когда требуется постоянно наблюдать за движениями ребенка. В любом случае, если вы не ощущаете шевелений плода в течение 12 часов, нужно обратиться к врачу. Чтобы самостоятельно простимулировать движение плода, можно сделать несколько физических упражнений, дыхательные упражнения с задержкой дыхания, съесть сладкое.
Внезапные очень активные шевеления плода могут быть следствием неудобного положения мамы - такого положения, при котором плоду поступает меньше кислорода, например, когда женщина сидит, положив ногу на ногу, или лежит на спине. В этом случае необходимо поменять положение. Если же в течение нескольких часов шевеления остаются необычно активными, следует обратиться к врачу. Итак, вялые и слабые шевеления или чрезмерно активные также свидетельствуют о неблагополучии состояния плода.
Врачи-акушеры рекомендуют применять тест шевеления плода Д. Пирсона "Считай до десяти". На специальной карте ежедневно отмечают число шевелений плода с 28 недель беременности. Счет шевелений начинают с 9:00 и заканчивают в 21:00. Начинайте считать шевеления плода ровно в 9 утра, записывайте время 10-го шевеления в таблице или на графике. Малое число шевелений (менее 10 в день) может свидетельствовать о кислородной недостаточности плода и является поводом для обращения к врачу.
Если развиваются близнецы, может сложиться впечатление, что движения плода ощущаются повсюду и они очень интенсивные. УЗИ может рассеять сомнения, если подтвердится, что в матке развивается два плода.
Максимально нарастающая двигательная активность плода отмечается с 24-й по 32-ю неделю беременности. Затем она постепенно снижается; особенно это заметно к моменту родов. К концу третьего триместра количество шевелений может несколько уменьшиться, но интенсивность и, можно сказать, сила их остаются прежними или нарастают.
Интересно и то, что к концу беременности наиболее активные шевеления ощущаются в месте расположения конечностей плода. Так, если малыш лежит вниз головкой (так бывает в подавляющем большинстве случаев), то шевеления ясно ощущаются в верхних отделах матки; если же к выходу из матки прилежит тазовый конец (тазовое предлежание), шевеления более отчетливы в нижних отделах. Подсчет частоты шевелений плода в течение 30 минут утром и вечером показывает, что у здоровых беременных к вечеру она возрастает.
Как уже отмечалось, двигательная активность плода характеризует его состояние.
Что означает необычное "поведение" малыша? При отклонении от нормального ритма, частоты и характера шевелений необходимы выслушивание сердечных тонов, ультразвуковое исследование, КТГ.
О каком же внутриутробном страдании идет речь, когда мы говорим о нарушениях двигательной активности плода? Чаще всего внутриутробное страдание плода бывает вызвано гипоксией (кислородным голоданием). Причинами гипоксии являются: осложнения беременности, различные заболевания (анемия, сердечно-сосудистые заболевания, сахарный диабет и т.д.), кровотечения, плодово-плацентарная недостаточность, выпадение из полости матки и прижатие выпавших петель пуповины головкой плода, заболевания плода (резус-конфликт, инфицирование плода). Острую кислородную недостаточность можно диагностировать аускультацией (выслушиванием) сердечных тонов плода. При хронической внутриутробной гипоксии плода более информативны показатели кардиотокографии (регистрации сердечных сокращений с помощью специального аппарата). В момент шевеления плода частота сердечных сокращений в норме увеличивается на 10-15 ударов в минуту.
При начальных стадиях внутриутробной гипоксии отмечают беспокойное поведение плода, которое заключается в учащении и усилении его двигательной активности. При прогрессирующей гипоксии плода наступает ослабление и прекращение его движений.
Завершая наш разговор, хочется напомнить будущим мамам: первые движения малыша - это не только показатель его состояния, но и неповторимые ощущения, которые женщина может испытать только в этот короткий, но такой счастливый период своей жизни
С момента рождения - и это очевидный факт - процессы мочеиспускания и дефекации ребенком не контролируются. Т. е. эти процессы подчиняются безусловным рефлексам - действиям, не требующим участия коры головного мозга. Элементарная задача приучения к горшку в переводе на умную терминологию состоит в том, чтобы данный от природы безусловный рефлекс сделать условным - подчинить его воле конкретного юного индивидуума.
